Клинические рекомендации болезнь гиршпрунга у взрослых сокращённый вариант
Содержание:
Операция и послеоперационный период
Диагноз считается подтвержденным, если наблюдаются:
- ранние хронические запоры (до 7 дней) без самостоятельного опорожнения;
- сильное вздутие живота;
- рентгенограмма показывает сужение сегмента толстой кишки с воронкообразным переходом.
После ряда обследований хирург принимает решение, в какие сроки и как делать операцию. Она должна проводиться в самый благоприятный период, а не во время обострений. В чем суть хирургического метода? Устраняется пораженный сегмент, после чего соединяются здоровые участки толстого кишечника. Операция может быть двух видов:
- Одномоментная. Усекается аганглионарная зона толстой кишки. Здоровая часть толстого кишечника сразу же соединяется с прямой кишкой.
- Двухмоментная. Сначала проводится усечение, затем колостомия (участок кишки выводится на поверхность живота). Каловые массы отводятся в специальную емкость — калоприемник. После адаптационного периода проводится вторая часть операции: соединяются здоровые участки усеченного кишечника.
После операции наблюдается заметное улучшение, возможно самостоятельное опорожнение кишечника. В случае запоров можно применять слабительные. Но главный метод профилактики — очистительные клизмы.
Какие могут быть осложнения после операции? Иногда в послеоперационный период бывает диарея, потом она проходит. Возможно инфицирование кишечника после операции. Его симптомы: кишечные кровотечения, рвота, температура, вздутие, понос. В этой ситуации нужно немедленно обратиться за врачебной помощью.
Лечение болезни Гиршпрунга у детей проводится хирургическим путем. После операции пациенты находятся на диспансерном учете около полутора лет. В редких случаях, при незначительном поражении сегмента толстого кишечника, операция не проводится. В этой ситуации в течение всей жизни показаны сифонные клизмы с большим объемом воды. Санитарная культура, диета, массаж и лечебная физкультура также важны для поддержания здорового функционирования кишечника.
Способы выявления проблемы
Заподозрить болезнь Гиршпрунга врач может после исследования ампульной части прямой кишки с помощью ректороманоскопа. Методика доступна в любой поликлинике. В ампульной части отсутствуют каловые массы после выполненной подготовки к процедуре. Выше видны камнеподобные образования.
Фиброколоноскопия проводится под кратковременным наркозом. Способ позволяет осмотреть внутреннюю поверхность толстого кишечника, произвести забор материала с подозрительных участков слизистой для гистологического исследования (биопсии).
С помощью биопсии ставится окончательный диагноз. Только это исследование дает возможность выявить отсутствие ганглиев. Способом специального гистохимического окрашивания срезов определяется активность медиатора парасимпатических волокон ацетилхолинэстеразы, отвечающего за передачу нервного импульса.
УЗИ кишечника выявляет не причину, а последствия болезни (каловые камни, завалы).
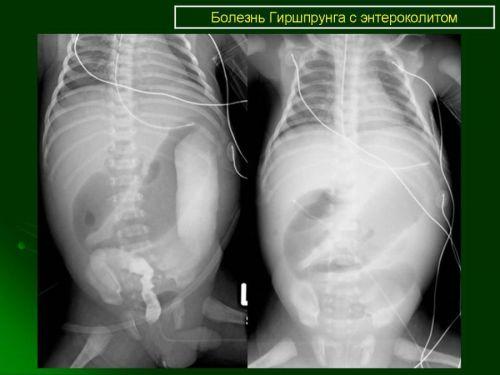 На иригоскопии видны неравномерные сужения в нижнем отделе кишечника, переполнение и застой в верхней части
На иригоскопии видны неравномерные сужения в нижнем отделе кишечника, переполнение и застой в верхней части
Рентгеновские методики диагностики (рентгеноскопия с предварительным приемом контрастной бариевой смеси или ее введением в клизме -ирригоскопия) — дают возможность проследить моторику кишечника, выявить не сокращающиеся участки, нарушенную проходимость, удлинение и расширение петель, зоны сужения, механическое препятствие из-за новообразований.
Методика аноректальной манометрии — проводится, начиная со старшего возраста детей, дает информацию о тонусе аноректальных мышц, совместной координации работы сфинктеров и кишечной стенки. Генетический анализ — исследование специализированной лаборатории в зонах 10 и 11 гена RET, выявление других генотипов считается малоинформативным.
Стадии болезни
В течение заболевания принято выделять три стадии. Кроме того, каждая делится на 2 степени тяжести.
Стадия компенсации
Развивается с первых дней жизни малыша. Нарушается выделение кала, педиатры советуют ставить клизмочки, проверяют питание кормящей матери. При попытке ввести прикорм запоры становятся более упорными, у ребенка появляется вздутие живота.
В первой степени — компенсировать патологию удается изменением вида питания, клизмами. При второй степени нарушений — запоры и метеоризм возникают при малейшем отклонении от схемы питания.
 Диспепсические проявления характерны уже для начальных стадий патологии
Диспепсические проявления характерны уже для начальных стадий патологии
Стадия субкомпенсации
Служит переходным периодом к декомпенсации и обратно. Ухудшение состояния определяет необходимость применения сифонных клизм.
Стадия декомпенсации
Характеризуется, кроме перечисленных признаков, нарастающими симптомами интоксикации, рвотой, отсутствием аппетита у ребенка, небольшим улучшением после клизмирования при первой степени и отсутствием какой-либо реакции на консервативную терапию, явлениями нарушенного развития — при второй.
У взрослых болезнь Гиршпрунга проявляется, если пораженные отделы невелики по площади. Патология длительное время сохраняет компенсацию. Легкое течение в детстве позволяет обратиться к врачу уже взрослому человеку.
Проявления стимулируются перенесенными болезнями желудка и кишечника, патологией поджелудочной железы. Часто первыми симптомами являются неясные боли в животе, метеоризм. Попытки наладить дефекацию слабительными средствами не всегда успешны, быстро развивается привыкание.
Использование хирургического лечения
Болезнь Гиршпрунга у новорожденных угрожает нарушением развития ребенка, присоединением инфекции. Операцию при тяжелом течении рекомендуют проводить как можно раньше по экстренным показаниям.
 При осмотре кишечника по время операции хирург по внешнему виду отличает участок кишечника, лишенный иннервации: бледный, истонченный, атоничный
При осмотре кишечника по время операции хирург по внешнему виду отличает участок кишечника, лишенный иннервации: бледный, истонченный, атоничный
Суть вмешательства: производится резекция (удаление) неполноценного участка кишки и формирование анастомоза между оставшейся частью и анальным отверстием. В ходе операции хирурги стараются максимально сохранить кишечник. Из существующих методов выбирается индивидуальный для конкретного ребенка в зависимости от возраста, стадии и степени поражения, вероятного риска осложнений.
По поводу планового лечения мнения детских хирургов расходятся. Одни — рекомендуют малышу до года обеспечить формирование колостомы — на первом этапе вывести конец кишки на кожу передней брюшной стенки. Выделенный кал будет собираться в калоприемник.
Второй этап рекомендуют провести в старшем возрасте. Отверстие на брюшной стенке ушивается, а здоровым концом соединяется толстая кишка и прямая. При удовлетворительном состоянии пациентов операцию откладывают до двух-, четырехлетнего возраста. Это время постоянно проводится консервативная терапия.
Двухэтапная методика с наложением колостомы считается травматичным вмешательством, поэтому другое мнение доказывает необходимость и возможность соединения этапов лечения. В специализированных клиниках ребенка с болезнью Гиршпрунга оперируют в один этап и даже применяют трансанальный доступ без вскрытия брюшной полости.
Наблюдения хирургов показывают, что применяются разные виды вмешательств. Необходимость резекции илеоцекального отдела и наложения илеостом остается наиболее частой (33,3% от всех операций). 20% пациентов нуждаются в правосторонней гемиколэктомии (удаление восходящей и слепой кишки). Сочетанная резекция участка толстого кишечника и прямой необходима 13,4% пациентов.
Взрослым пациентам методику операции подбирают в зависимости от сопутствующих заболеваний.
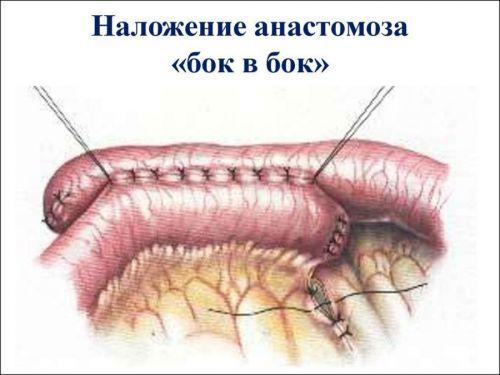 Один из вариантов соединения концов кишки после резекции участка между ними
Один из вариантов соединения концов кишки после резекции участка между ними
Что необходимо в послеоперационном периоде?
После операции пациентам требуется восстановительный период до полугода. Продолжительность зависит от степени тяжести до вмешательства. Всегда остается высокий риск инфицирования в области вмешательства. Об этом врач судит по росту температуры, возникновению рвоты, поноса, вздутию живота.
Правильный акт дефекации формируется не сразу. У ¼ прооперированных детей возможны задержки стула или непроизвольное отхождение каловых масс. Такое течение чаще наблюдается у детей с другими поражениями внутренних органов.
Постепенно стул нормализуется. Взвешивание ребенка показывает нормализацию прибавки веса и физического развития. Хирурги наблюдают прооперированного ребенка не менее 1,5 лет.
Уход за ребенком потребует регулярного контроля стула, необходимо обращать внимание на его консистенцию
Родителям рекомендуется:
- расспрашивать ребенка об ощущениях, выявлять развитие дискомфорта;
- организовать диетическое питание, соблюдать режим кормления;
- пока не образуется рефлекс на дефекацию необходимо в одно и то же время проводить очистительные клизмы;
- регулярно заниматься с ребенком лечебной физкультурой.
Краткая информация
1.1 Определение
Болезнь Гиршпрунга (аганглиоз толстой кишки) – аномалия развития толстой кишки с отсутствием ганглиев подслизистого и межмышечного нервных сплетений.
1.2 Этиология и патогенез
Полиэтиологичное заболевание.
На 7-12 неделе гестации нарушение формирования нервных структур на участке прямой кишки, особенно в сплетениях Ауэрбаха (мышечный слой) и Мейснера (подслизистый слой).
Преимущественное отсутствие ганглиев, на их месте — нервные волокна и мелкие клетки с ядрами, богатыми хроматином, также возможно отсутствие глиальных клетки, а вместо узлов — ориентированные в одном направлении нервные стволики, распадающиеся на несколько ветвей без образования типичных сплетений. В отдельных случаях отсутствуют нервы.
Основная патогенетическая теория — нарушение миграции нейробластов из вагусного нервного гребешка.
Значительно влияние на процесс миграции нейробластов мутаций:
- RET (рецептор тирозинкиназы),
- GDNF (нейтрофический фактор глиальных клеток),
- ENDRB (ген рецептора эндотелина-В),
- EDN3 (эндотелин-3).
Гипотеза: аганглиоз развивается вследствие нарушения дифференцировки достигших кишечной стенки нервных клеток. На созревание клеток могут повлиять: гипоксия, химические агенты, повышенная радиация, вирусная инфекция.
Сочетание болезни Гиршпрунга с другими пороками развития – 29 – 32,7%.
Патогенетический признак болезни — стойкий спазм кишечной стенки при накоплении в слизистой оболочке ацетилхолинэстеразы и отсутствие медиаторов, обеспечивающих тормозящий эффект.
Предполагается, что аганглионарный участок кишки не участвует в перистальтической активности, становясь зоной функционального препятствия пассажу кишечного содержимого, в результате формируется мегаколон – основной клинический признак болезни Гиршпрунга.
1.3 Эпидемиология
Частота от 1:30 тыс. до 1:2000 к общему числу новорожденных.
У мальчиков заболевание встречается в 5 раз чаще.
Этническая распространенность аганглиоза у новорожденных:
- в Европе у 1 из 4500;
- в Японии у 1 из 4697;
- на Кавказе у 1,5 из 10 тысяч;
- у афроамериканцев 2,1 из 10 тысяч;
- в Азии у 2,8 из 10 тысяч.
Частота форм заболевания:
- с коротким сегментом до 80%;
- проксимальнее прямой кишки — 20%.
Болезнь Гиршпрунга часто семейная, 20% от всех.
Другие врожденные аномалии (пороки развития) органов пищеварения (Q 43):
Q43.1 – Болезнь Гиршпрунга
1.5.1 Анатомические формы заболевания:
- наданальная — зона в нижнеампулярном отделе прямой кишки;
- ректальная — недоразвитие интрамурального аппарата всей прямой кишки;
- ректосигмоидная – вся прямая и часть или вся сигмовидная кишка;
- субтотальная — в аганглионарный сегмент включена поперечная ободочная кишка;
- тотальная — поражение всей толстой кишки с расширением подвздошной.
1.5.3 По степени компенсации:
- Компенсированное состояние — много лет редкий, но самостоятельный стул или запоры 3-7 дней, легко разрешающиеся слабительными и клизмами;
- Субкомпенсированное состояние требует интенсивных мероприятий по опорожнению кишки, без слабительных и клизм самостоятельный стул отсутствует больше 7 дней;
- Декомпенсированное состояние — отсутствие позыва на дефекацию и самостоятельного стула, зачастую интенсивные мероприятия не позволяют адекватно опорожнить кишку, требуя срочного хирургического лечения.
1.5.4 По клиническому течению заболевания
- Типичный («детский») вариант — быстро развивается интенсивный запор, практически отсутствует самостоятельный стул, быстро нарастает кишечная непроходимость;
- Пролонгированный вариант — медленное течение, когда длительное время консервативно справляется с запором;
- Латентный вариант —дебют после 14 лет, быстрая хроническая толстокишечная непроходимость, запор нарастает, слабительные неэффективны, для опорожнения необходимы ежедневные клизмы.
Как лечится
Единственный способ лечения болезни Гиршпрунга — удаление участка кишечника, в котором отсутствуют нервные ганглии. При небольшом пораженном участке возможно одномоментное его удаление с наложением кишечного анастомоза. При декомпенсации хирургическое лечение разделяется на этапы: накладывается колостома, чем разгружается вышележащий отдел кишки, удаляется аганглионарный отдел, а через некоторое время проводится реконструктивная операция. Количество накладываемых стом в настоящее время заметно меньше: в большинстве случаев выполняют одномоментную операцию.
Реконструктивных операций,эффективных и проверенных временем на сегодня три: операция Свенсона, операция Дюамеля и операция Соаве. Из современных — операция Де ла Торре-Мондрагона.
В 1945 году Орвар Свенсон (Orvar Swenson) с помощью прибора для изучения перистальтики изучил сокращения кишечника у больного ребенка, введя аппарат через кишечную стому. Разочаровавшись в радикальных операциях, не приводящих к улучшению, хирурги сороковых годов делали то же, что описывалось за столетия до этого в индийских аюрведах: накладывали колостому, т.е. выводили толстый кишечник на переднюю брюшную стенку. Это приводило к явному улучшению, но болезнь возобновлялась после закрытия стомы. Свенсон принял решение фактически вывести стому, но через анус, через естественное отверстие. В дальнейшем эта манипуляция будет известна как операция Свенсона.
Проведение ректальной биопсии непосредственно на операционном столе — тоже заслуга Свенсона (не смотря на то, что из-за этой процедуры он поругался со своим руководством и был уволен: шеф посчитал её слишком рискованной). Этой манипуляцией определялся уровень кишечника, на котором бы определялись нервные клетки в кишечной стенке. Это в последующем стало обязательной манипуляцией.
Операция Свенсона. Была предложена Орваром Свенсоном (Orvar Swenson) в 1948 году. С нее то и началась хирургия болезни Гиршпрунга. Первым этапом производилось удаление расширенной и измененной части толстого кишечника, затем мобилизовалась прямая и сигмовидная кишка.
R.Hiatt в 1951 году усовершенствовал ее, предложив не удалять пораженную кишку, а выводить ее через прямую кишку с последующей резекцией.
Ю.Ф. Исаков в 1963 году предложил выполнить мобилизацию прямой кишки в передне-заднем направлении косо, чтобы избежать травм семенных пузырьков и семявыносящих протоков. Так что «фирменный» штрих к операции Свенсона добавил Исаков.
В операции два этапа:
— Проводится мобилизация сигмовидной и прямой кишки
— Мобилизованный (подвижный) участок выводится через прямую кишку и накладывается анастомоз.Операция Дюамеля. Описана французским хирургом Бернардом Дюамелем в 1968 году. Была направлена на то, чтобы минимизировать возможные осложнения, возникающие при операции по Свенсону. При этой операции сохранялся пораженный передний отдел прямой кишки
Это позволяло снизить риск повреждения нервов и венозной системы малого таза, а также (что не менее важно), снизить риск повреждения простаты у мальчиков и влагалища у девочек. Суть операции сводилась к следующему: после удаления поражённого участка нормальная ободочная кишка помещается позади культи прямой кишки (между прямой кишкой и крестцом)
При этом оставалась нетронутой передняя часть прямой кишки. Формировался анастомоз, нижний край которого был практически на зубчатой линии. Вверху формировалась складка, которая пережималась зажимами. Длительное раздавливание приводило к срастанию стенок и отторжению перегородки. Этот этап операции всегда был довольно сложным, тем более, что нахождение зажимов в прямой кишке в течение нескольких дней переносилась детьми очень тяжело (сейчас накладывают скобки). Операция чаще применяется при тотальных формах болезни Гиршпрунга, т.к. сохраняется всасывающая способность прямой кишки.Операция Соаве. Автор описал методику этой операции в 1962 году. Пораженный отдел прямой кишки полностью не удаляется. Проводится отслоение слизистого и фиброзно измененного (и самого прочного) подслизистого слоя. Затем опускается нормальная кишка. Анастомоз формируется самостоятельно.
Несомненный плюс — практически полное отсутствие анастомоза. Но технически очень сложна. Эту операцию очень любят детские хирурги.
Операция Де ла Торре-Мондрагона. Была предложена в 1998 году. Авторами была описана методика низведения толстой кишки через прямую кишку, избегая разрез на передней брюшной стенке. Проводится разрез до мышечного слоя несколько выше зубчатой линии. Через сформированный мышечный рукав производится низведение пораженной части прямой и сигмовидной кишки.
Метки: Гиршпрунга, запор
Этиология и патогенез
В основе заболевания лежит нарушение иннервации толстой кишки, нижних её отделов, приводящее к снижению (вплоть до отсутствия) перистальтики аганглионарного сегмента. В результате в вышележащих отделах скапливается кишечное содержимое — возникает запор.
Взаимосвязь генотипа и фенотипа при HSCR сложная. HSCR встречается как отдельное заболевание у 70 % больных, у 12 % — ассоциирована с хромосомными нарушениями, в 18 % случаев — является одним из признаков разных наследственных синдромов. К 2014 году обнаружены 10 генов и 5 генетических локусов, вовлечённых в развитие HSCR.
| Тип | OMIM | Ген | Локус |
|---|---|---|---|
| HSCR1 | RET | 10q11.2 | |
| HSCR2 | EDNRB | 13q22 | |
| HSCR3 | GDNF | 5p13.1-p12 | |
| HSCR4 | EDN3 | 20q13.2-q13.3 | |
| HSCR5 | ? | 21q22 | |
| HSCR6 | ? | 3p21 | |
| HSCR7 | ? | 19q12 | |
| HSCR8 | ? | 16q23 | |
| HSCR9 | ? | 4q31-32 | |
| — | SOX10 | 22q13 | |
| — | ECE1 | 1p36.1 | |
| — | NRTN | 19p13.3 | |
| — | SIP1 | 14q13-q21 | |
| — | NTRK1 | 1q23.1 | |
| — | ZEB2 | 2q22.3 |
Симптомы болезни по стадиям и формам
Основная классификация отталкивается от места расположения участка кишечника с нарушенной иннервацией.
Выделяют такие формы как:
-
- Ректальная. Незначительное изменение в тканях стенки прямой кишки. Характерные симптомы будут выражаться в редких запорах, возникающих, только если нарушена диета. Эта форма болезни диагностируется у более взрослых детей, а в раннем возрасте ни как себя не проявляет. Возникает в 25% случаев диагностики аганглиоза. Возможно консервативное лечение, основным методом которого является выведение кала с помощью клизм. После постановки клизмы кишечник полностью освобождается.
- Ректосигмоидальная. Наиболее распространенная форма, по которой развивается болезнь Гиршпунга, она встречается в 70% случаев диагностики. Аганглиоз этой формы выражен более стойкими запорами, что объясняется вовлечением не только прямой кишки, но и тканей части стенки сигмовидного отдела. Кал в данном случае не может преодолеть анатомических изгибов и часто накапливается в большом объеме. Запоры сопровождаются хроническими болями и постоянным дискомфортом. Лечение с помощью постановки клизм эффективно только на начальном этапе развития, а диета приносит мало облегчения. Кал выводится с трудом даже после клизмы практически с первых недель жизни новорожденных. После постановки клизмы облегчение наступает исключительно до введения прикормов. Любой вид питания, кроме грудного, становится причиной того, что организм ребенка не может самостоятельно выводить кал. Тяжелая форма хронического запора сопровождается вздутием и значительным увеличением живота. Иногда эта форма болезни Гиршпрунга называется «Лягушачий живот». Без операции быстро наступает инвалидность, так как консервативное лечение полностью не эффективно.
- Сегментарная. Данный вид встречается лишь в 1,5% случаев, как показывает диагностика аганглиоза. Не иннервируемые участки кишечника имеют значительную протяженность по сравнению со здоровыми промежутками. Симптомы значительно отличаются, от частых преходящих запоров до полной остановки выхода кала. Даже после клизмы кал практически не отходит.
- Субтотальная. Редкий вид заболевания, на долю которого приходится всего 3% случаев диагностики. Поражение занимает значительную площадь, и иннервация полностью отсутствует в одной из сторон толстого кишечника. Это тяжелая форма патологии, при которой болезнь Гиршпрунга может лечить только хирургия. Ни слабительные препараты, ни клизмы, ни самая строгая диета не смогут заставить кал продвинуться по просвету кишечника. Радикальное лечение может дать только операция.
К характерным симптомам прибавляются такие показатели как:
- задержка психического, умственного и физического развития;
- низкая масса тела;
- склонность к образованию каловых завалов;
- анемия;
- авитаминоз.
Тотальная. Наиболее тяжелый вид аганглиоза с поражением всего толстого кишечника и частичным распространением на тонкий кишечник. При этой форме инвалидность неминуема, так как ребенку необходима сложная обширная операция, после которой полного восстановления добиться невозможно. В данном случае болезнь Гиршпрунга сопровождается тяжелейшими формами запоров и симптомами кишечной непроходимости.
- Компенсированная. Больной может самостоятельно опорожнять кишечник, необходимость в клизмах возникает достаточно редко. Общее состояние организма не изменено, отсутствуют симптомы гиповитаминоза и анемии. Встречается у взрослых.
- Субкомпенсированная. При отсутствии лечебного эффекта от консервативной терапии, ухудшении общего состояния, запоры становятся затяжными, фиксируют переход заболевания на следующую стадию аганглиоза.
- Декомпенсированная. Обострение состояния возникает при малейших погрешностях в назначенной диете. Очистительные клизмы не дают желаемого эффекта, и кишечник полностью не опорожняется. У многих детей развиваются признаки кишечной непроходимости. На практике декомпенсированная стадия болезни Гиршпрунга встречается чаще у взрослых, у детей она развивается в редких случаях при субтотальной и тотальной формах.
Прогноз
Своевременное хирургическое лечение позволяет избежать осложнений и добиться выздоровления 96% пациентов. При отказе родителей от операции в младенческом возрасте летальность достигает 80%.
Запор — серьезная проблема в работе кишечника. Появление в детском возрасте требует выявления причины и проведения оптимального лечения. Откладывание операции и самовольный прием разных народных средств приводит к осложнениям, необходимости вмешательства по жизненным показаниям.
Болезнь Гиршпрунга
– врождённое наследственное заболевание, поражающее нервную систему кишечника, которое характеризуется отсутствием ганглионарных клеток в дистальном отделе толстой кишки, что ведёт к её функциональной обструкции.
Наиболее распространёнными симптомами заболевания являются упорные запоры с детского возраста, наличие кала в виде «пробки».
Большинство случаев заболевания в настоящее время диагностируется в период новорожденности. Основными методами диагностики являются рентгенологическое исследование после рентгенконтрастной клизмы и ректальная биопсия.
Лечение заболевания основано на удалении функционально недостаточного аганглионарного участка толстой кишки и создании анастомоза между дистальным отделом прямой кишки и здоровой (нормально иннервируемой) частью кишки.
Эпидемиология болезни Гиршпрунга
Точных данных, касающихся распространённости болезни Гиршпрунга в мире, не существует. Но на основании ряда эпидемиологических исследований, проводившихся в различных странах мира, можно предположить, что частота встречаемости этой патологии составляет приблизительно 1 случай на 1500-7000 новорождённых. К примеру, в США болезнь Гиршпрунга диагностируют у 1 из 5400-7200 новорожденных.
Чаще заболевание возникает у лиц мужского пола (соотношение заболеваемости у мужчин и женщин составляет 4:1).
Средний возраст постановки диагноза болезни Гиршпрунга прогрессивно уменьшается в течение последних ста лет. Так, в начале 20 века этот возраст приблизительно равнялся 2-3 годам. В период с 1950 г. по 1970 г. средний возраст постановки диагноза был равен 2-6 месяцам жизни.
В настоящее время в мире около 90% диагнозов болезни Гиршпрунга были поставлены в период новорожденности.
-
Классификация болезни Гиршпрунга
В зависимости от объема поражения различают следующие формы болезни Гиршпрунга:
- Прямокишечная форма болезни Гиршпрунга:
- С поражением промежностного отдела.
- С поражением ампулярной части.
- Ректосигмоидальная форма болезни Гиршпрунга:
- С поражением части сигмовидной кишки.
- С субтотальным или тотальным ее поражением.
- Субтотальная форма болезни Гиршпрунга:
- С поражением поперечноободочной кишки.
- С распространением поражения на правую половину кишечника.
- Тотальная форма болезни Гиршпрунга.
- Прямокишечная форма болезни Гиршпрунга:
Код по МКБ-10
Q43.1 — Болезнь Гиршпрунга.
Диагностика
Заподозрить болезнь Гиршпрунга можно у новорожденных с отсутствием отхождения мекония в течение первых 24-48 часов после рождения.
Диагностика заболевания основана на исследовании биопсиийного материала, полученного из толстой кишки и рентгенологическом исследовании с бариевой взвесью.
-
Цели диагностики
- Подтверждение наличия заболевания.
- Определение протяжённости и локализации поражения.
- Выявление осложнений.
-
Методы диагностики
Сбор анамнеза
При сборе анамнеза у родителей ребёнка следует спросить о наличии у них или их близких родственников болезни Гиршпрунга. Приблизительно у 10% пациентов с данной патологией обнаруживаются родственники с этим же заболеванием.
При сборе анамнеза болезни необходимо установить следующие данные: с какого возраста появились запоры; сколько суток не бывает самостоятельного опорожнения; наблюдалось ли у ребенка после длительного запора послабление испражнений; проводились ли очистительные клизмы, как часто, их эффективность; обследовался ли ребенок раньше, результаты обследования; какие виды терапии получил ребенок на момент осмотра, был ли эффект от консервативного лечения и какое время он продолжался.
Необходимо всегда анализировать данные анамнеза жизни: как проходила беременность у матери; отошел ли меконий в первые сутки жизни ребенка, и время его отхождения; изменился ли стул после введения прикорма или перевода ребенка на искусственное выкармливание; какова была динамика веса тела ребенка в период новорожденности, была ли гипотрофия; какие заболевания перенес ребенок до момента осмотра.
В связи с наличием порока сердца приблизительно у 2-5% пациентов с болезнью Гиршпрунга и трисомии 21 хромосомы у 5-15% таких пациентов — показано обследование сердца и проведение генетической диагностики.