Болезнь Верльгофа
Содержание:
- Клиническая картина болезни Верльгофа
- Профилактика
- Классификация
- Изоиммунная форма
- Идиопатическая форма
- Симптомы тромбоцитопенической пурпуры
- Медицинские новости
- Тромбоцитопеническая пурпура у детей, фото
- Причины тромбоцитопенической пурпуры
- Народные методы
- Диагностика
- Виды пурпуры тромбоцитопенической, фото
- Острая тромбоцитопеническая пурпура
Клиническая картина болезни Верльгофа
Заболевание начинается исподволь или остро с появления геморрагического синдрома. Тип кровоточивости при тромбоцитопенической пурпуре петехиально-пятнистый (синячковый). По клиническим проявлениям выделяют два варианта тромбоцитопенической пурпуры: «сухой» — у больного возникает только кожный геморрагический синдром; «влажный» — кровоизлияния в сочетании с кровотечениями. Патогномоничные симптомы тромбоцитопенической пурпуры — кровоизлияния в кожу, слизистые оболочки и кровотечения. Отсутствие этих признаков вызывает сомнение в правильности диагноза.
-
Кожный геморрагический синдром возникает у 100% больных. Количество экхимозов варьирует от единичных до множественных. Основные характеристики кожного геморрагического синдрома при тромбоцитопенической пурпуре следующие.
- Несоответствие выраженности геморрагии степени травматического воздействия; возможно их спонтанное появление (преимущественно ночью).
- Полиморфизм геморрагических высыпаний (от петехий до крупных кровоизлияний).
- Полихромность кожных геморрагии (окраска от багровой до сине-зеленоватой и жёлтой в зависимости от давности их появления), что связано с постепенным превращением гемоглобина через промежуточные стадии распада в билирубин.
- Асимметрия (нет излюбленной локализации) геморрагических элементов.
- Безболезненность.
- Нередко возникают кровоизлияния в слизистые оболочки, наиболее часто миндалин, мягкого и твёрдого нёба. Возможны кровоизлияния в барабанную перепонку, склеру, стекловидное тело, глазное дно.
- Кровоизлияние в склеру может указывать на угрозу возникновения самого тяжёлого и опасного осложнения тромбоцитопенической пурпуры — кровоизлияния в головной мозг. Как правило, оно возникает внезапно и быстро прогрессирует. Клинически кровоизлияние в головной мозг проявляется головной болью, головокружением, судорогами, рвотой, очаговой неврологической симптоматикой. Исход кровоизлияния в мозг зависит от объёма, локализации патологического процесса, своевременности диагностики и адекватной терапии.
- Для тромбоцитопенической пурпуры характерны кровотечения из слизистых оболочек. Нередко они имеют профузный характер, вызывая тяжёлую постгеморрагическую анемию, угрожающую жизни больного. У детей наиболее часто возникают кровотечения из слизистой оболочки полости носа. Кровотечения из дёсен обычно менее обильны, но и они могут стать опасными при экстракции зубов, особенно у больных с недиагностированным заболеванием. Кровотечение после удаления зуба при тромбоцитопенической пурпуре возникает сразу же после вмешательства и не возобновляется после его прекращения в отличие от поздних, отсроченных кровотечений при гемофилии. У девочек пубертатного периода возможны тяжёлые мено- и метроррагии. Реже бывают желудочно-кишечные и почечные кровотечения.
Характерные изменения внутренних органов при тромбоцитопенической пурпуре отсутствуют. Температура тела обычно нормальная. Иногда выявляют тахикардию, при аускультации сердца — систолический шум на верхушке и в точке Боткина, ослабление I тона, обусловленные анемией. Увеличение селезёнки нехарактерно и скорее исключает диагноз тромбоцитопенической пурпуры.
По течению выделяют острые (длительностью до 6 мес) и хронические (продолжительностью более 6 мес) формы заболевания. При первичном осмотре установить характер течения заболевания невозможно. В зависимости от степени проявления геморрагического синдрома, показателей крови в течении заболевания выделяют три периода: геморрагический криз, клиническая ремиссия и клинико-гематологическая ремиссия.
- Геморрагический криз характеризуется выраженным синдромом кровоточивости, значительными изменениями лабораторных показателей.
- Во время клинической ремиссии исчезает геморрагический синдром, сокращается время кровотечения, уменьшаются вторичные изменения в свёртывающей системе крови, но тромбоцитопения сохраняется, хотя она менее выраженная, чем при геморрагическом кризе.
- Клинико-гематологическая ремиссия подразумевает не только отсутствие кровоточивости, но и нормализацию лабораторных показателей.
Профилактика
Во избежание обострения болезни или усугубления его течения родители должны следовать таким рекомендациям:
- не допускать длительного нахождения ребенка на солнце;
- не давать препараты на основе АСК, исключить анальгетики;
- готовить фиточаи из трав, обладающих кровоостанавливающим эффектом (тысячелистника, пастушьей сумки, крапивы двудомной и других).
Специфических методов профилактики болезни не существует. Чтобы снизить риск ее развития, нужно вовремя лечить вирусные заболевания и устранять другие факторы риска. Следует ответственно подойти к вопросу проведения иммунизации малыша, обсудив все нюансы с педиатром или семейным врачом.
Своевременно начатое лечение заболевания способствует благоприятному прогнозу и выздоровлению ребенка. Необходимо отметить, что у некоторых пациентов происходит спонтанное самоизлечение от ТПП.
При запущенной болезни прогноз резко ухудшается, поскольку невылеченная патология чревата инсультами, массивными кровотечениями, постгеморрагической анемией. Самым тяжелым последствием пурпуры является летальный исход, поэтому игнорировать первые симптомы нельзя.
https://youtube.com/watch?v=A6jFKRcyh2g
Классификация
Типизировать тромбоцитопеническую пурпуру можно несколькими способами. Первый и основной критерий базируется на происхождении заболевания.
Аутоиммунная форма. Самая распространенная, и в то же время опасная. Складывается в результате сбоя в работе защитных сил организма. Иммунитет начинает воспринимать собственные тромбоциты как чужеродные и уничтожает их.
В частности страдает костный мозг, напрямую участвующий в процессе кроветворения. Восстановление не представляется возможным без применения кортикостероидов или даже цитостатиков для угнетения неадекватной реакции.
Трудности лечения связаны со стойкостью нарушения, его стереотипностью и склонностью к рецидивам, стоит только ослабить контроль и понизить дозу препарата раньше времени.
Изоиммунная форма (аллоиммунная). Распространена менее. В основе лежит ответ организма на поступление в кровь чужеродных тромбоцитов. Такая ситуация возможна после переливания.
Также встречается иммунологическая несовместимость матери и плода. С вероятностью не менее 60% ребенок родится с заложенным заболеванием.
Проявляется оно несколько позднее, к 2-4 годам. При тяжелом течении беременности необходимо внимательно наблюдать за состоянием ребенка, чтобы не пустить момент начала расстройства.
- Идиопатическая тромбоцитопеническая пурпура (ИТП). Она же болезнь Верльгофа. Втречается в 45% клинических ситуаций. Как и следует из названия, обнаружить причину патологического процесса в таких условиях невозможно. По ходу течения, диагноз иногда пересматривается, уточняется.
- Гетероиммунная разновидность (гаптеновая). В этом случае тромбоциты разрушаются под влиянием химических агентов со стороны. Продуктов жизнедеятельности микроорганизмов, метаболитов лекарственных средств. Возможно повреждение вирусами.
- Отдельно называют трансиммунную форму. Она характеризуется прямой передачей специфических антител от матери к ребенку. Манифестация происходит рано.
Второй способ классифицировать тромбоцитическую пурпуру — оценить характер болезни.
Острая. Начинается стремительно, сопровождается полным симптоматическим комплексом. Дает выраженные нарушения свертываемости.
В перспективе короткого времени возможно развитие критических отклонений, смертельно опасных кровотечений в головной мозг, желудочно-кишечный тракт. Сетчатку глаза с формированием отслоения и перспективами полной слепоты.
Терапия срочная, без помощи вероятность гибели составляет от 30 до 50% и даже выше.
Хроническая. Встречается несколько чаще. Дает вялую клинику, но само заболевание протекает месяцами и годами без спонтанного исчезновения.
Переход в ремиссию если и возможен без медицинской помощи, то ненадолго. Вероятность смертельно опасных кровотечений все еще сохраняется, хотя они и ниже, чем при острой разновидности болезни.
Обе классификации используются для уточнения диагноза, тактики терапии.
Внимание:
Сложность этиологии, также неоднородность проявлений делает тромбоцитопеническую пурпуру непростой в плане обследования. Вероятность ошибки значительна, даже при достаточном опыте первичный диагноз часто пересматривается.
Изоиммунная форма
Причины этой разновидности тромбоцитопенической пурпуры зависят от ее типа:
- Врожденная форма развивается при несовместимости материнского организма с плодом по тромбоцитарным антигенам.
- Посттрансфузионная форма. Она развивается из-за перенесенных ребенком процедур переливания крови и тромбоцитной массы.
Отдельно выделяют врожденную трансиммунную разновидность ТПП. Она возникает при попадании в кровь новорожденного малыша антитромбоцитарных материнских антител. Болезнь возникает в том случае, если молодая мать страдает от системной красной волчанки или идиопатической ТПП.
Идиопатическая форма
Болезнь Верльгофа развивается на фоне аутоиммунной агрессии против собственных тромбоцитов. Такая тромбоцитопения обусловлена недостаточностью этих элементов крови из-за усиленного разрушения под влиянием иммунопатологических процессов.
Факторы риска, под воздействием которых может развиться идиопатическая форма тромбоцитопенической пурпуры:
- перенесенные вирусные инфекции: грипп, ОРВИ, корь и пр.;
- проведение профилактических вакцинаций;
- физические или психологические травмы.
Заболевание может возникать после механической травмы у детей, имеющих гемангиомы – сосудистые новообразования на коже или слизистых оболочках внутренних органов. Не редкостью является развитие такого патологического процесса при спленомегалиях, дефиците тиамина или фолиевой кислоты.
Симптомы тромбоцитопенической пурпуры
В зависимости от скорости нарастания клинических проявлений, у пациента может развиваться острый или хронический вариант течения тромбоцитопенической пурпуры. При острой форме длительность клинических и лабораторных изменений не превышает шести месяцев, после чего пациент признается абсолютно здоровым. Острое течение тромбоцитопенической пурпуры больше характерно для пациентов детской возрастной категории. Дебют клинических проявлений, как правило, приходится на период плановой вакцинации или перенесенных вирусных атак. Так называемый «инкубационный период» в этом случае составляет примерно 14 дней.
Острый геморрагический синдром, как проявление тромбоцитопенической пурпуры заключается в появлении разлитых внутрикожных кровоизлияний, частых эпизодов носовых кровотечений, резкого ухудшения состояния ребенка. Объективными признаками имеющегося повышенного кровотечения является выраженная бледность кожных покровов, пониженные цифры артериального давления, фебрильная лихорадка. В педиатрической практике длительность острого течения тромбоцитопенической пурпуры составляет не более одного месяца, по истечению которого наступает полное устранение признаков повышенной кровоточивости.
Большинство пациентов, страдающих острой тромбоцитопенической пурпурой, отмечают изменения со стороны органов лимфатической системы, проявляющихся в увеличении, болезненности крупных групп лимфатических узлов, имеющих все признаки воспаления. В некоторых случаях у детей наблюдается латентное течение тромбоцитопенической пурпуры, при которой клинические проявления настолько минимальны, что не вызывают длительного расстройства здоровья.
Хроническая форма тромбоцитопенической пурпуры отличается вялотекущим медленнопрогрессирующим дебютом клинических проявлений, причем первичные симптомы настолько неспецифичны и не патогномоничны для данной патологии, что становление диагноза на ранних стадиях не представляется возможным.
Наиболее характерными признаками хронической тромбоцитопенической пурпуры является появление точечной геморрагической сыпи на поверхности кожных покровов, кратковременных эпизодов носовых кровотечений необильного характера. Основным признаком обострения при хроническом варианте течения тромбоцитопенической пурпуры является возобновление кровоизлияний, среди которых лидирующие позиции занимают внутрикожные точечные элементы сыпи. Для появления геморрагий на поверхности кожи или слизистых оболочках не обязательно должно быть присутствие какого-либо травмирующего фактора, в некоторых ситуациях кровоизлияния возникают на фоне полного благополучия, особенно в ночной период суток.
Крайне редким симптомом тромбоцитопенической пурпуры является так называемый симптом «кровавых слез», морфологическим субстратом которого является кровоизлияния в белочную оболочку или сетчатку. Наравне с кожными геморрагическими проявлениями при тромбоцитопенической пурпуре могут развиваться кровотечения различной степени интенсивности, которые носят упорный характер и могут провоцировать развитие анемии. В некоторых ситуациях кровотечение может развиваться из сосудов ротовой полости, и данное состояние подлежит обязательной госпитализации пациента в профильное отделение. Кровотечения желудочно-кишечного и маточного характера при тромбоцитопенической пурпуре наблюдаются крайне редко.
В отличие от гемофилии, основным проявлением которой также является геморрагический синдром, тромбоцитопеническая пурпура ни при каких условиях не сопровождается развитием межмышечных скоплений крови и гемартрозами, подкожными гематомами.
В некоторых ситуациях пациенты обращаются за медицинской помощью только на стадии развития тяжелой постгеморрагической анемии, которая проявляется вялостью, раздражительностью, слабостью, быстрой утомляемостью.
Медицинские новости
На рабочем совещании в правительстве Санкт-Петербурга принято активнее развивать программу по профилактике ВИЧ-инфекции. Одним из пунктов является: тестирование на ВИЧ инфекции до 24% населения в 2020 году.
Специалисты сходятся во мнении, что необходимо привлечение внимания общественности к проблемам сердечно-сосудистых заболеваний. Некоторые из них являются редкими, прогрессирующими и трудно диагностируемыми. К таким относится, например, транстиретиновая амилоидная кардиомиопатия
12, 13 и 14 октября, в России проходит масштабная социальная акция по бесплатной проверке свертываемости крови – «День МНО». Акция приурочена к Всемирному дню борьбы с тромбозами.
Заболеваемость менингококковой инфекцией в РФ за 2018 г. (в сравнении с 2017 г.) выросла на 10 % (1). Один из распространенных способов профилактики инфекционных заболеваний – вакцинация. Современные конъюгированные вакцины направлены на предупреждение возникновения менингококковой инфекции и менингококкового менингита у детей (даже самого раннего возраста), подростков и взрослых.
Грядут долгие выходные, и, многие россияне поедут отдыхать за город. Не лишним будет знать, как защитить себя от укусов клещей. Температурный режим в мае способствует активизации опасных насекомых…
Тромбоцитопеническая пурпура у детей, фото
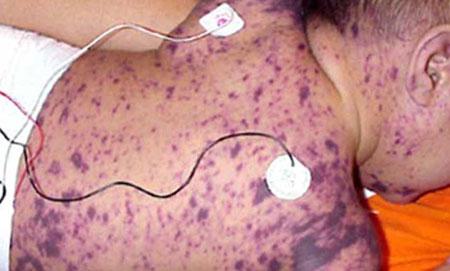
Тромбоцитопеническая пурпура у детей фото
Чаще всего идиопатическая тромбоцитопеническая пурпура в детском возрасте имеет острое развитие. У детишек от 2-х до 6-ти лет начинается спустя две, четыре недели после заболеваний вирусного характера или вакцинации. У таких малышей частота заболеваний не отличается по половой принадлежности, лишь по достижении пубертатного возраста, девочки подвержены заболеванию вдвое чаще.
Они могут образовываться спонтанно и несимметрично, точечной локализацией и более крупной – множественными экхимозами, способными сливаться. Вызвать их могут – сдавливание и пережатие при неудобной позе во сне, либо самый незначительный ушиб.
Типичные симптомы осторой тромбоцитопенической пурпуры – носовые и маточные геморрагии, кровотечения из ранки, удаленного зуба. При тяжелых процессах отмечаются обострения состояния ребенка в виде желудочно-кишечных или почечных геморрагий с появлением примесей крови в испражнениях и моче.
Дальнейшее развитие усложняется постгеморрагической анемией, кровавыми пузырьками в полости рта, обильной кровоточивостью и поражением глазной сетчатки.
Симптоматика геморрагий в головном мозге может проявляться:
- Сильными головными болями и головокружением;
- Внезапными рвотой и судорогами;
- Патологической неврологической симптоматикой – опущением уголков рта, асимметрией глаз, нарушением активных двигательных функций и речи.
У некоторых детишек отмечается небольшое увеличение размеров селезенки (умеренная спленомегалия). Температура у ребенка и общее самочувствие, как правило, не изменяется.
У девочек-подростков характерны длительные менструальные циклы. Длительность острого процесса ИТП – от одного до двух месяцев, иногда может продлиться до полугода. У определенной категории детей возможен переход болезни в хроническую стадию.
При хронической тромбоцитопенической пурпуре у подростков и маленьких детей возможны проявления спонтанной ремиссии. По остальным признакам, заболевание у детей проходит аналогично тромбоцитопенической пурпуре у взрослых.
Причины тромбоцитопенической пурпуры
Диагноз «тромбоцитопеническая пурпура», устанавливается гематологами в том случае, когда у пациента имеется факт снижения числа тромбоцитарных кровяных клеток, возникающее по неизвестной причине и не связанное с каким-либо другим патологическим состоянием.
В настоящее время достоверно не определены этиопатогенетические факторы возникновения тромбоцитопенической пурпуры, поэтому большое число исследований посвящается поиску главных причин развития этого тяжелого заболевания.
Группу риска по развитию тромбоцитопенической пурпуры составляют дети 4—6 лет, хотя в некоторых ситуациях проявления геморрагического характера могут дебютировать уже в первый год жизни ребенка.
Тромбоцитопеническая пурпура у детей, не достигших четырнадцатилетнего возраста, может одинаково часто встречаться среди представителей обоих полов. Тромбоцитопеническая пурпура у взрослых в несколько раз чаще встречается среди представительниц женского пола.
Преобладающее большинство специалистов в области гематологии придерживаются так называемой «инфекционной теории» развития тромбоцитопенической пурпуры, подразумевающей корреляционную зависимость между дебютом клинических проявлений геморрагического синдрома и инфицированием организма вирусными агентами. На фоне перенесенной бактериальной инфекции тромбоцитопеническая пурпура развивается крайне редко.
Основным патогенетическим механизмом проявления тромбоцитопенической пурпуры является снижение показателя концентрации тромбоцитов, обусловленное повышенной деструкцией кровяных пластинок.
В случае значительного превышения количества кровяных пластинок, подвергшихся разрушению, с одновременным истощением резервов костного мозга развивается прогрессирующий тромбоцитопенический синдром.
На процесс повышенной деструкции кровяных пластинок при тромбоцитопенической пурпуре оказывают стимулирующее влияние нарушения иммунологического характера. Однако данный патогенетический механизм не является единственным. На процесс деструкции кровяных пластинок оказывает влияние состояние селезенки и при патологических изменениях создаются условия для повышенного разрушения кровяных клеток тромбоцитарного ряда.
Отдельную этиопатогенетическую форму данного заболевания составляет так называемая «аутоиммунная тромбоцитопеническая пурпура», при которой имеет место первичное поражение тимуса и селезенки, которые являются главными органами, продуцирующими антитела, стимулирующие деструкцию тромбоцитов.
Таким образом, аутоиммунный процесс запускает синтез антител, разрушающее действие которых направлено против тромбоцитов собственного организма.
При токсическом влиянии некоторых медикаментозных препаратов в виде салицилатов, сульфаниламидов, антибактериальных средств, а также после внедрения в организм чужеродных веществ в виде вирусов происходит развитие нарушений морфологии тромбоцитарных кровяных клеток, которое провоцирует формирование патогенеза гетероиммунной формы тромбоцитопенической пурпуры.
Иммунная форма тромбоцитопенической пурпуры также формируется при негативном влиянии бактериальных и вирусных агентов, провоцирующих развитие поражения стенки сосудов, а также основных звеньев свертывающей системы крови.
Кроме того, на процесс формирования геморрагического синдрома, который является основным проявлением тромбоцитопенической пурпуры, оказывает регулирующее влияние концентрация серотонина в крови пациента. Регулирующая функция серотонина заключается в проведении нервных импульсов от внутренних органов к структурам головного мозга и обратно. Еще одной из функций серотонина является стимуляция агрегации тромбоцитов и сосудосуживающее действие.
Народные методы

Повысить тромбоциты в крови помогают различные травяные настойки и отвары. Главное условие применения – отсутствие спирта и индивидуальной непереносимости ингредиентов.
Рецепты для повышения тромбоцитов:
- Травяной сбор. Возьмите перечную мяту (2 части), цветки ромашки (1 часть), пастушью сумку (2 части). Смесь трав залейте стаканом воды. Поставьте на огонь, когда вода закипит, держите смесь на огне 15 минут. Отвар охладите. Пьют его по 100 мл 2 раза в день.
- Кунжутное масло. Обладает способностью регулировать содержание тромбоцитов в крови. Рекомендуется давать детям по 10 г три раза в сутки. Аналогичным эффектом обладает льняное масло.
- Настой вербены. Возьмите 5 г вербены. Залейте стаканом кипятка и настаивайте полчаса. Пьют настой по стакану в день маленькими порциями.
- Крапива. Повысить тромбоциты помогает свежий крапивный сок и отвар из листьев крапивы.
- Плоды и ягоды. Добавляйте в чай шиповник, землянику, вербену.
Диагностика
Для постановки диагноза болезнь Верльгофа проводится опрос и осмотр пациента. Для подтверждения наличия заболевания применяются лабораторные методы исследования крови, мочи и спинного мозга. При хроническом течении гематологические показатели могут быть в пределах нормы.
В ходе опроса гематолог (врач, специализирующийся на болезнях крови) выясняет наличие в анамнезе факторов, способствующих развитию тромбоцитопенической пурпуры: инфицирование вирусами, прием медицинских препаратов, вакцинация, воздействие радиации и т.д.
Осмотр пациента выявляет характерный признак этого заболевания – геморрагическую сыпь на коже и слизистых оболочках. Также врач может провести ряд проб, дающих возможность выявить кровоизлияния в кожу:
- Манжеточная проба применяется у взрослых и детей от 3 лет. Пациенту надевают на руку манжету для измерения давления, если спустя 10 минут обнаруживаются точечные кровоизлияния, проба считается положительной.
- Проба жгута используется только у взрослых людей. При наложении медицинского жгута появляются кровоизлияния в месте давления.
- «Метод щипка» — после небольшого щипка образуется кровоподтек.
Общий анализ крови выявляет отклонения в уровне гемоглобина (анемия отмечается при значительной кровопотере), тромбоцитов. Коагулограмма крови показывает скорость свертывания крови, присутствие антитромбоцитарных антител, сниженную ретракцию сгустка или ее отсутствие. В общем анализе мочи обнаруживаются эритроциты.
В тяжелых случаях проводится биопсия красного костного мозга. При исследовании биоптата выявляется нормальное или повышенное содержание мегакариоцитов, наличие их незрелых форм.
В случае характерной клинической симптоматики, лечение можно начинать немедленно, не дожидаясь результатов лабораторных анализов.
Виды пурпуры тромбоцитопенической, фото
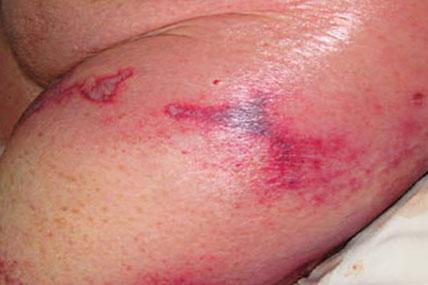
Пурпура тромбоцитопеническая фото у ребенка
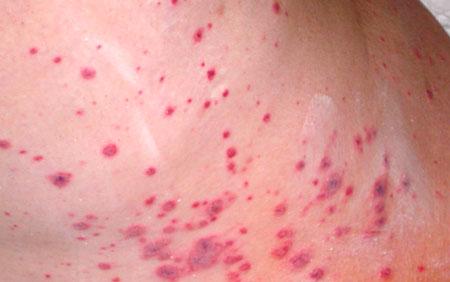
симптомы на коже, фото 2
Развитие разных видов заболевания обусловлено несколькими факторами – в соответствие генезиса, клинических проявлений и многих иных причин. Включает самостоятельный вид и приобретенный (иммунный и не иммунный фактор):
- Идеопатический – иммунный вид тромбоцитопенической пурпуры (аутоиммунная болезнь) – самостоятельный вид, первичное проявление, спровоцированное антителами, ускоряющими деструктивные процессы разрушения тромбоцитов;
- Аллоиммунный (изоиммунный и трансиммунный) – резус-конфликтный вид, неонатальная патология. Обусловлен тромбоцитарной несовместимостью (внутриутробный конфликт мать-ребенок, заражение больной матерью, либо вследствие иммунной реакции организма в ответ на многократные гемотрансфузии -переливания крови).
- Гаптеновый (гетероиммунный) – следствие секреции антител на воздействие внешних факторов (вирусов, лекарств и т. д.), изменяющих структурное строение тромбоцитов.
Согласно клиническим характеристикам, тромбоцитопеническая пурпура бывает:
- Острого течения, проявляясь в основном у детей. Продолжается не больше полугода. После заживления, рецидивов не отмечается.
- Хронического, характерного при тромбоцитопенической пурпуре у взрослых. Заболевание может быть длительным – более полугода.
- Рецидивирующего, отличающегося циклическим проявлением.
Клинические признаки пурпуры выражены изолированными подкожными геморрагиями – «сухая форма» и в сочетании с кровотечениями из слизистых структур – «влажной формой».
Острая тромбоцитопеническая пурпура
Острая тромбоцитопеническая пурпура (син. постинфекционная, или гаптеновая, Пурпура тромбоцитопеническая).
Этиология и патогенез
Тромбоцитопения (см.) развивается вследствие повышенного разрушения кровяных пластинок. Причины повышенной деструкции тромбоцитов (см.) при этой форме П. т. изучены недостаточно. Основное значение придают избытку в крови комплексов антиген — антитело (см. Антиген-антитело реакция) , образующихся в ответ на внедрение вируса. Связывание иммунных комплексов с определенным локусом мембраны тромбоцитов (Fc-рецептором) создает предпосылки для гибели последних. Тромбоциты, нагруженные иммунными комплексами, фагоцитируются в селезенке и печени или разрушаются под действием комплемента (см.) непосредственно в кровеносном русле. Вполне вероятно, что тромбоциты могут разрушаться под действием антител, направленных против модифицированных вирусом тромбоцитарных аутоантигенов. После выведения вируса и его антигенов из организма антителообразование прекращается, уровень деструкции тромбоцитов нормализуется, наступает выздоровление.
Клиническая картина
Наблюдается преимущественно у детей дошкольного и младшего школьного возраста. Начинается остро.
Клинической манифестации заболевания в 80—85% случаев предшествует период лихорадки, часто связанной с такими вирусными инфекциями, как краснуха (см.), корь (см.), ветряная оспа (см.), грипп (см.). Описаны случаи П. т. после вакцинации. Интервал от начала инфекции до возникновения П. т. колеблется от 3 дней до 3 нед. Характерны высыпания различных размеров, включая петехиальные, кровоточивость десен. Возможны желудочные и почечные кровотечения. В 10—20% случаев отмечается незначительное увеличение селезенки и печени. У 60% детей наблюдается умеренная лимфаденопатия. Кровоизлияния в мозг возможны в первые 2 нед. заболевания, особенно при наличии петехий на лице, кровоизлияний в слизистую оболочку полости рта и конъюнктиву. В крови обычно регистрируются глубокая тромбоцитопения (меньше 20 000 в 1 мкл), в 80% случаев — относительный лимфоцитоз, в 20% — эозинофилия. При радиоизотопном исследовании отмечается резкое укорочение продолжительности жизни тромбоцитов, иногда до нескольких часов. Компенсаторное повышение их продукции сопровождается увеличением числа мегакариоцитов в костном мозге и появлением в крови гигантских форм кровяных пластинок.
Диагноз
Диагноз основывается на исключении симптоматических форм П. т. и обычно не вызывает затруднений. Иммунный характер заболевания подтверждает обнаружение повышенного по сравнению с нормой содержания иммуноглобулина класса G (антител) на поверхности тромбоцитов.
Лечение и прогноз
Назначают преднизолон в дозе 1—3 мг/кг веса (массы) на 3—4 нед. По данным Лашера и Айера (J. М. Lusher, R. Iyer), глюкокортикоидные гормоны не уменьшают длительность заболевания и обычно не изменяют уровень тромбоцитов, однако они купируют геморрагический синдром и уменьшают вероятность кровоизлияния в мозг. Трансфузии тромбоцитов чаще всего неэффективны; переливание больших количеств тромбоцитов иногда приводит к прекращению кровоточивости.
Заболевание длится несколько недель или месяцев; обычно заканчивается спонтанным выздоровлением через 1—2 мес. (максимум 6 мес.); выздоровление констатируется у 80% больных, у остальных приобретает хроническое течение. Смертность ок. 1%. Целесообразно воздерживаться от спленэктомии на протяжении этого срока, исключая случаи, когда операция должна выполняться по витальным показаниям (некупируемый большими дозами преднизолона криз, выраженный геморрагический синдром, появление симптомов, свидетельствующих о возможности кровоизлияния В мозг). Цитостатическая терапия при этой форме П. т. нецелесообразна. Если тромбоцитопения персистирует более 6 мес., можно думать о хронической форме болезни (см. ниже).
Профилактика кровотечений при острой форме П. т. заключается в ограничении в разгаре болезни подвижности, исключении возможности травмы. Противопоказан прием лекарственных средств, нарушающих функцию тромбоцитов.