Болезнь кавасаки у детей
Содержание:
- Лечение
- Воспалительный синдром у детей – что это, когда обнаружен
- Профилактика
- Американские медики изучают подозрительные случаи заболевания детей. Больше ста юных жителей США заразились новой инфекцией. У них появились симптомы, нехарактерные для COVID-19.
- Почему распространяется болезнь Кавасаки
- Симптомы и фото
- Что такое синдром Кавасаки?
- Синдром Кавасаки: симптомы
- Симптомы воспалительного синдрома, синдром Кавасаки
- Диагностические мероприятия
- Этиопатогенез
- Причины заболевания
- Профилактика и прогнозы при болезни Кавасаки
- Лечение болезни Кавасаки у детей
- Возможные осложнения
- Затронутые группы населения
- Симптомы
Лечение
Дети с диагнозом синдром Кавасаки принимаются в стационар. Несмотря на то, что причина неизвестна, известно, что некоторые лекарства помогают. Высокая доза аспирина помогает снизить лихорадку. Аспирин также помогает при сыпи и боли в суставах.
Синдром заставляет кровь ребенка создавать сгустки. По мере того, как лихорадка снижается, доза аспирина постепенно уменьшается. Иммуноглобулин (гамма-глобулин,IVIG) вводят внутривенно (IV), 8 до 12 часов.. Это снижает риск развития аномалий коронарной артерии при раннем обнаружении болезни.
Обычно требуется несколько недель, чтобы преодолеть симптомы. Продолжительность пребывания в больнице колеблется от нескольких дней до месяца. Может потребоваться 3 – 4 недели, чтобы полностью вернуться к нормальной жизни.

Лечение в течение первых 10 дней болезни значительно снижает риск развития аневризм
Поэтому чрезвычайно важно, чтобы диагноз был сделан на 10 день. Ребенок должен оставаться дома, пока не почувствует себя достаточно сильным
Иногда требуются дополнительные процедуры, если ребенок не реагирует на разовую дозу гамма-глобулина, возобновляется лихорадка или выявляются аномальные изменения на эхокардиограмме.
Врачи назначают дополнительное лечение дозой гамма-глобулина или другие противовоспалительные препараты. Например, стероиды, инфликсимаб, этанерцепт.
Запомните
Болезнь начинается с лихорадки, которая не реагирует на парацетамол.
Препараты
- Acetaminophen или ибупрофеном (от лихорадки до диагноза);
- Аспирин;
- Интравнозный гамма-глобулин.
Необходимо строгое наблюдение педиатра. Большинство детей полностью восстанавливаются при правильной терапии.
Синдром Кавасаки – воспалительное заболевание средних и крупных артерий, которое приводит к фиброзу и стенозу артерий. Нет ясной известной причины, но это тип воспалительного ответа, происходящий главным образом у детей.
Воспалительный синдром у детей – что это, когда обнаружен
9 мая губернатор штата Нью-Йорк Эндрю Куомо сообщил о трех летальных исходах: жертвами стали дети, первому пациенту было всего 5 лет. Чиновник назвал эту тенденцию «новой и развивающейся», добавив, что по штату обнаружено 73 случая.
Куомо добавил, что у заболевших, как правило, отсутствуют основные симптомы коронавируса: кашель и одышка. Но, при этом, все они сдали позитивный тест на коронавирус или на антитела к нему– что означает, что они переболели ранее.
«Мы думали, что дети являются переносчиками заболевания. Но мы не подозревали, что они сами будут страдать», – добавил губернатор.
 Эндрю Куомо на брифинге по ситуации с коронавирусом. Кадр передачи NBC
Эндрю Куомо на брифинге по ситуации с коронавирусом. Кадр передачи NBC
Ранее похожие новости появились в Европе. Еще 27 апреля Национальная служба здравоохранения Великобритании (NHS) выпустила предупреждение для педиатров:
«В последние три недели наблюдалось явное увеличение числа детей всех возрастов, страдающих системным воспалительным заболеванием, требующим интенсивной терапии, по всему Лондону, а также в других регионах Великобритании».
30 апреля министр здравоохранения Франции Оливье Веран заявил о 10 подобных случаях и подозрении еще на 15.
Еще до Великобритании о новой напасти говорили итальянские врачи. О схожих случаях сообщалось в Испании и Швейцарии. Положительный тест на коронавирус сдавали не все больные – но таких было большинство, поэтому специалисты склонны связывать новый синдром с пандемией.
«У этих детей был тяжелый и длительный воспалительный ответ на инфекцию COVID-19, и у них не было серьезных заболеваний легких, в отличие от большинства случаев у взрослых», – объяснила Назима Патан, консультант по детской реанимации в Кембридже.
На сегодняшний день известно о смерти одного из заболевших в Европе, которому было 14 лет.
Профилактика
Людям, которые перенесли болезнь в детстве, стоит аккуратно относиться к собственному здоровью, а именно:
- избегать вредных привычек (курение и алкоголь);
- соблюдать умеренную физическую активность;
- проходить осмотр в больнице раз в несколько лет;
- избегать жирной, жареной и вредной пищи.
В России невозможно составить точную статистику переболевших этим синдромом. Но, по последним данным, лечение заболевания осуществляется в клиниках очень успешно, так как медицинская сфера накопила достаточно сведений о васкулитах острого некротизирующего характера невыясненной этиологии.
Несмотря на опасность заболевания, по статистике полное выздоровление происходит достаточно часто. Но это при условии правильно проведенного лечения.
Однако стоит помнить о том, что болезнь может вызывать серьезные проблемы со здоровьем в будущем. Поэтому вторичная профилактика крайне важна. Для этого переболевшего ребенка обязательно ставят на учет в местной поликлинике. Он регулярно наблюдается у кардиолога.
А вот первичные меры профилактики до сих пор не разработаны ввиду отсутствия информации о причинах ее возникновения.
Самым опасным временем считается первые 2-3 недели после развития лихорадочного синдрома. Именно в этот период необходим тщательный уход за больным. Дальше болезнь идет на спад и опасность осложнений постепенно сокращается.
Американские медики изучают подозрительные случаи заболевания детей. Больше ста юных жителей США заразились новой инфекцией. У них появились симптомы, нехарактерные для COVID-19.
Странное заболевание, поражающее детей, заметили в Англии в середине апреля, а затем в США. Его назвали «мультисистемным воспалительным синдромом», и медики подозревают, что он связан с коронавирусом.
Адриана Тремуле, заместитель директора исследовательского центра болезней Кавасаки в калифорнийском университете Сан-Диего: «Время появления и то, что мы находим у детей, позволяет предположить, что у некоторых, у небольшого числа детей, в теле развивается гипервоспалительный процесс».
Подобные воспаления обнаружены уже в 14 штатах у около 130 детей, заразившихся или уже переболевших COVID-19. Их возраст от полугода до 16 лет. Трое детей умерли и еще две смерти сейчас проверяют на тот же самый синдром. Причем у тех, кто переболел, осложнения начали проявляться лишь через месяц-полтора после того, как вирус попал к ним в организм.
Стивен Керни, заведующий отделением детской критической медицины Нью-йоркской пресвитерианской детской больницы: «Самые общие симптомы синдрома, которые мы встречаем у детей, это высокая температура три-четыре дня и обычно сыпь, самая разная. Она может быть по всему телу, может быть только на ладонях или на ступнях, что для сыпи достаточно необычно».
Кроме того, заболевшие мультисистемным воспалительным синдромом дети жалуются на боли в животе, часто у них лопаются сосуды в глазах. Такое же происходит при заболевании синдромом Кавасаки, связанным с иммунной реакцией тела на инфекцию. Болезнь Кавасаки тоже поражает сосуды и артерии сердца, в этом с новым недугом они схожи.
Эндрю Куомо, губернатор штата Нью-Йорк: «Так как симптомы этих случаев не были похожи на COVID-19, поэтому их и не диагностировали вначале как COVID-19. Заболевания коронавирусом обычно респираторные, а тут мы имеем дело с воспалением крови, которое может поражать сердце. Так что это кардиологические случаи, а не респираторные, что для нас стало откровением в том, как действует коронавирус».
Власти призывают родителей сейчас обращать внимание на малейшие изменения в самочувствии детей синдром важно распознать на ранней стадии. Случаев нового заболевания пока немного, и большинство из них излечимы применяют те же лекарства, что и против синдрома Кавасаки. А пока врачи пытаются разобраться в связи новой болезни и COVID-19, в Нью-Йорке тестирование детей на коронавирус сделали приоритетным
А пока врачи пытаются разобраться в связи новой болезни и COVID-19, в Нью-Йорке тестирование детей на коронавирус сделали приоритетным.

Похожие новости
- 14 мая 2020В России выявили нетипичный симптом коронавируса
- 14 мая 2020COVID-19 спровоцировал вспышку синдрома Кавасаки у детей по всему миру
- 14 мая 2020Синдром Кавасаки диагностировали у детей в 17 штатах США
Новости СМИ2
Новости по теме
Борьба с коронавирусом
-
Курсантка Военно-медицинской академии рассказала о своем самочувствии после прививки от коронавируса
-
В Петербурге стабилизировалась ситуация с COVID-19
-
Эксперт: изоляция не помогает в борьбе с COVID-19
-
Школьных учителей в России обяжут носить маски
Все новости по теме
Почему распространяется болезнь Кавасаки
Обнадеживающая информация расслабила родителей и они стали менее ответственно относиться к защите детей от коронавируса, но, как видим, зря. Случаев становится все больше и ученые не знают, может это симптом проявляется через время или болезнь кавасаки проявляется сразу после заражения коронавирусом. Возможно, волна будет только нарастать.
Отличительной чертой заболеваний, вызванных коронавирусом у детей, является то, что они не испытывают затруднений дыхания, но в целом болезнь часто протекает намного тяжелее. Примечательно, что случаи, когда симптом встречается у детей без коронавируса, врачи объясняют недостаточно качественной диагностикой и возможными ошибками выявления.
Есть также версия, что болезнь Кавасаки может уже быть «на взводе» в телах некоторых людей (особенно детей), но «спусковым крючком» для нее является именно коронавирус. То есть, даже если он сам не причинил вреда человеку, он может запустить механизм болезни Кавасаки.

Многие болезни уже внутри нас и их надо только запустить.
Симптомы и фото
Заболевание начинается остро, с высокой (39-40о) температуры, сильной возбудимости, которая проявляется ярче, чем при других лихорадочных состояниях. Часто больные мучаются от боли в мелких суставах и животе, причем при отсутствии лечения лихорадка может продолжаться очень долго, от одной до нескольких недель.
На фоне высокой температуры у ребенка развиваются повреждения слизистых оболочек, в частности, гиперемия конъюнктив, которая не сопровождается выраженными экссудативными проявлениями, и проходит в течение 1-2 недель.
Кроме того, с первых дней заболевания у пациента наблюдаются сухость и трещины губ, слизистой оболочки рта, а также отек языка, причем примерно на второй неделе развития заболевания он приобретает малиновый оттенок.
Вскоре после появления лихорадки на туловище и в паху больного появляется сыпь, которая может иметь несколько вариантов: эритрематозные бляшки неправильной формы, скарлатиноподобная сыпь и т.д.
На этих фото вы увидите основные симптомы болезни Кавасаки:
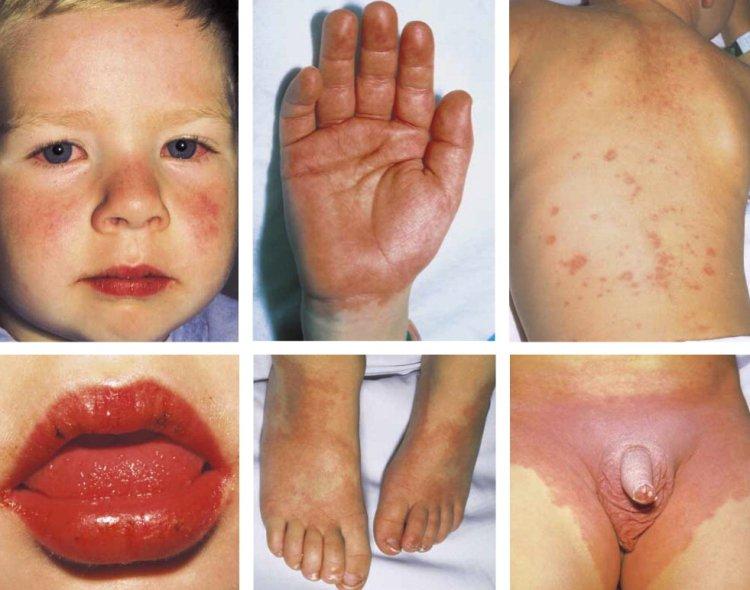
Впоследствии возникает эритрема промежности, кожи ладоней и стоп, сопровождающаяся отеком, сильной болезненностью и ограниченной подвижностью пальцев. Через некоторое время сыпь отцветает, а вместо нее появляется шелушение, которое распространяется на пальцы, кисти и стопы.
К остальным симптомам синдрома Кавасаки относятся увеличение лимфоузлов (не менее 1,5 см), боли в суставах, нарушения функций ЖКТ, желчного пузыря и печени (гепатомегалия, панкреатит, водянка желчного пузыря). Реже встречаются асептический менингит, плевральный выпот и легочные инфильтраты.
У половины пациентов с диагнозом «болезнь Кавасаки» развиваются патологические изменения сердечно-сосудистой системы, проявляющиеся аритмией, тахикардией и сердечными шумами. Острую фазу заболевания часто сопровождают изменения сердечных оболочек, которые обычно имеют положительную динамику и уменьшаются по мере выздоровления ребенка.
При этом характерная особенность данного васкулита заключается в том, что аневризмы коронарных артерий развиваются очень быстро, буквально в течение 1-4-х недель. Помимо коронарных, процесс может распространяться на другие сосуды: брюшную аорту, подмышечные, плечевые, подключичные, и почечные артерии.
Что такое синдром Кавасаки?
Болезнь Кавасаки, или как ее еще именуют, слизисто-кожный лимфонодулярный синдром – острое заболевание, которое сопровождается пролиферативными и деструктивными изменениями в составе мелких и средних артерий. Вместе с тем отмечается развитие лихорадки, изменения слизистых оболочек, кожных покровов и лимфоузлов.
Впервые патология была описана японским ученым Кавасаки, вследствие чего начала называться его именем. Открытие патологии произошло в середине XX века. На протяжении длительного времени болезнь тщательно изучалась с целью установления возможных причин развития и способов лечения синдрома.
Болезнь Кавасаки – патогенез
Механизм развития болезни до конца не раскрыт. Ученые придерживаются мнения, что синдром Кавасаки у детей является следствием первичных иммунных реакций. Непосредственно это и вызывает развитие воспаления сосудов – системный васкулит. При синдроме наблюдается поражение преимущественно артерий среднего калибра с образованием аневризм, тромбов (за счет утолщения внутренней стенки сосудов, сужения просвета). Синдром Кавасаки максимально выражен в коронарных сосудах, однако васкулит развивается иногда и в венах, капиллярах, сосудах с диаметром 15–70 мкм и больше.

Болезнь Кавасаки – причины
Рассматривая синдром Кавасаки, причины возникновения его у детей, медики выделяют две составляющие патологического процесса:
1. Инфекционный фактор – по одной из теорий, развитие синдрома связано с действием на организм стафилококковых, стрептококковых суперагентов, которые стимулируют Т-лимфоциты. Это приводит к повреждению эндотелиальных клеток. Среди инфекционных факторов, влияющих на развитие синдрома, также выделяют возможность воздействия патогенов:
- микоплазма;
- менингококк;
- аденовирус;
- ротавирус;
- коронавирус;
- палочка псевдотуберкулеза.
2. Генетический фактор – обусловлен возможным нарушением генома пациента. Однако данная теория не доказана, поэтому не получила широкого распространения среди медиков. Кроме того, не прослеживается и возможность передачи заболевания из поколения в поколение, что тоже указывает на недостоверность генетической теории.
Синдром Кавасаки: симптомы
Синдром Кавасаки может скрываться за различными симптомами, потому что болезнь может поражать практически любой орган.
Тем не менее, есть пять основных симптомов, которые очень типичны, и наличие которых позволяет заподозрить синдром Кавасаки:
- Во всех случаях наблюдается повышение температуры свыше 39°С на протяжении более пяти дней. Особенность этой лихорадки в том, что невозможно обнаружить ее причину. Часто бактерии или вирусы вызывают лихорадку, но при синдроме Кавасаки патоген не обнаруживается. Даже антибиотикотерапия не помогает снизить температуру.
- Слизистая оболочка полости рта, язык и губы багрового цвета у 90 процентов пациентов. Врачи говорят о симптоме лаковых губ и клубничного или малинового языка.
- В 80 процентах случаев появляется сыпь на груди , животе и спине. Это может напоминать скарлатину или корь, но для инфекций не характерна сыпь на ладонях и подошве стопы. Через две-три недели кожа начинает облазить на пальцах рук и ног. Шелушение кожи – очень поздний признак синдрома Кавасаки.
- Очень часто встречается двусторонний конъюнктивит. Синдром Кавасаки не вызывает образования гноя, потому что в воспалении не участвуют бактерии. Поэтому наличие гнойного конъюнктивита свидетельствует против синдрома Кавасаки.
- Примерно у двух третей пациентов опухают лимфатические узлы на шее. Это является признаком того, что в организме протекает воспалительная реакция и активируется иммунная система.
Пораженные синдромом дети быстро замечают, что они серьезно больны. Они быстро устают, становятся малоактивными и капризными.
При синдроме Кавасаки могут быть затронуты все органы, поэтому в дополнение к вышеупомянутым пунктам, могут возникать боли в суставах, диарея, рвота, головная боль, болезненное мочеиспускание или боль в груди .
Безусловно самое опасное осложнение – воспаление сосудов сердца. При наличии дефицита снабжения миокарда кислородом может развиться сердечный приступ, типичными симптомами которого являются боль в груди с радиацией в руку, чувство стеснения в груди и одышка. Поэтому всегда необходимо интенсивный контроль состояния сердца для своевременного выявления серьезных осложнений.
Симптомы воспалительного синдрома, синдром Кавасаки
Основными симптомами нового заболевания называют:
-
высокую температуру
-
крапивницу
-
покрасневшие глаза
-
распухшие лимфоузлы
-
боль в животе
Жительница Великобритании Хейли Грикс так описала состояние своего заболевшего трехлетнего сына Марли:
«Он держался за шею – она у него болела, воспалился язык. На следующий день ему стало хуже, его сильно тошнило. Это был четвертый день. На пятый ребенок покраснел, на руках появилась сыпь».
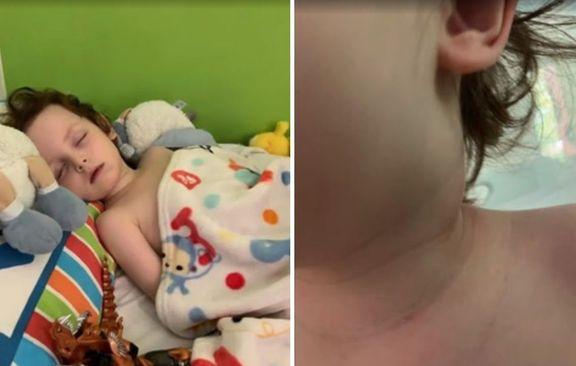 Заболевший мальчик. На правом фото можно увидеть опухоль на шее. Кадры передачи «Первого канала»
Заболевший мальчик. На правом фото можно увидеть опухоль на шее. Кадры передачи «Первого канала»
Поначалу новое заболевание квалифицировали как синдром Кавасаки, известный еще с 1967 года. Этот недуг в основном поражает маленьких детей и имеет такие же симптомы, к которым можно добавить диарею и рвоту.
Поначалу специалисты ставили вопрос именно о связи коронавируса и участившихся случаев синдрома Кавасаки.
«В нашей больнице в Генуе пять таких детей за три недели. Для сравнения: за год у нас было 7–8 случаев, максимум 9. И некоторые из заболевших сейчас были заражены и коронавирусом. И эта информация позволила предположить, что может быть взаимосвязь между COVID-19 и болезнью Кавасаки», – рассказывал руководитель исследовательской группы итальянской ассоциации врачей-ревматологов Анджело Равелли.
Тем не менее, на сегодняшний день новое заболевание все же принято отделять от синдрома Кавасаки. Базовый механизм болезней очень похож: и там, и там проблемы вызывает слишком сильная реакция иммунитета на инфекцию, из-за чего выработанные нашим организмом антитела начинают атаковать здоровые клетки – прежде всего, клетки кровеносных сосудов, что впоследствии грозит очень серьезными проблемами с сердцем.
 Поврежденный кровеносный сосуд в компьютерной графике. Кадр передачи «Первого канала»
Поврежденный кровеносный сосуд в компьютерной графике. Кадр передачи «Первого канала»
Но дальше начинаются различия. Стив Керни, глава кафедры экстренной педиатрии в Колумбийском университете, отметил, что запущенный синдром Кавасаки провоцирует аневризмы сосудов (расширение, выпячивание стенки), в то время как новая болезнь в основном вызывает воспаление коронарных артерий.
Кроме того, недавно обнаруженный недуг часто вызывает инфекционно-токсический шок, характеризуемый снижением давления в сосудах и плохим распространением кислорода по телу, что при синдроме Кавасаки – редкость.
Соответственно, новая болезнь, как и коронавирус, может требовать дополнительного кислородного питания, хотя легкие и не затрагивает. В данном случае пациентам хватает кислородных масок, прибегать к аппаратам ИВЛ (искусственной вентиляции легких) практически не приходится.
 Кислородная маска на больном. Фото: Википедия
Кислородная маска на больном. Фото: Википедия
Некоторые врачи, впрочем, видят в новом синдроме обычный природный механизм. Педиатр, главврач медицинской клиники, кандидат медицинских наук Евгений Тимаков пояснил:
«Якобы «новый» синдром – это системный воспалительный ответ организма, который был известен давно. Он может возникать в ответ не только на коронавирусную инфекцию, но и любую другую, которая протекает тяжело: энтеровирусную, герпетическую, грипп и другие.
Этот воспалительный синдром могут вызывать также тяжелые травмы, операции, ожоги. Поэтому, естественно, системную воспалительную реакцию (помимо пневмонии) может вызывать и тяжелая коронавирусная инфекция.
Говоря медицинским языком, иммунная система выдает гиперреакцию в виде выброса специфических медиаторов воспаления, в основном интерлейкинов, из-за которых и происходят осложнения».
Диагностические мероприятия
Ревматологи ставят предварительный диагноз больному, если у него сохраняется лихорадка на протяжении пяти дней и имеются характерные клинические признаки. Но несмотря на специфические симптомы патологии, обязательно проводится полное диагностическое обследование пациента. Синдром Кавасаки развивается намного чаще, чем распознается. При наличии у больного лихорадки, длящейся больше недели, следует подумать о данной болезни.
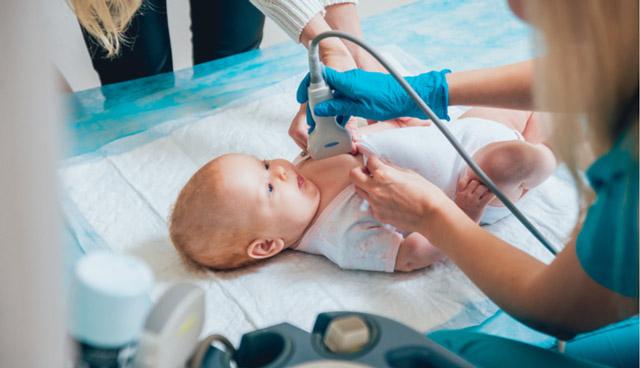
Лабораторная диагностика необходима для подтверждения предполагаемого диагноза.
- Гемограмма — увеличение числа лейкоцитов и тромбоцитов, незначительное снижение эритроцитов и гемоглобина, ускорение СОЭ.
- Биохимия крови – повышение активности трансфераз, уровня билирубина.
- Иммунограмма — появление в крови специфических антител и циркулирующих иммунных комплексов.
Диагностические методики, позволяющие обнаружить признаки поражения сердца:
- ЭКГ — раннее выявление ишемического некроза сердечной мышцы или ее воспаления,
- Рентгенография органов грудной клетки — определение границ сердца, выявление кардиомегалии,
- УЗИ сердца — оценка состояния структур сердца, аорты и крупных артериальных стволов,
- Коронарная ангиография — обнаружение стеноза, истончения, расширения и проходимости артерий.
После постановки диагноза специалисты назначают соответствующее лечение.
Этиопатогенез
Этиология и патогенез синдрома в настоящее время до конца не изучены. Существует несколько теорий происхождения патологии — наследственная, аутоиммунная, инфекционная.
- В пользу наследственной природы болезни говорит тот факт, что люди, имеющие предков с синдромом Кавасаки, в 10% случаев тоже заболевают им. Доказано, что патология поражает близких родственников.
- Цикличность и сезонность — признаки, подтверждающие инфекционную этиологию недуга. Количество заболевших достигает максимума весной и зимой.
- Аутоиммунная теория: на воздействие токсинов организм реагирует выработкой антител к собственным клеткам эндотелия сосудов.
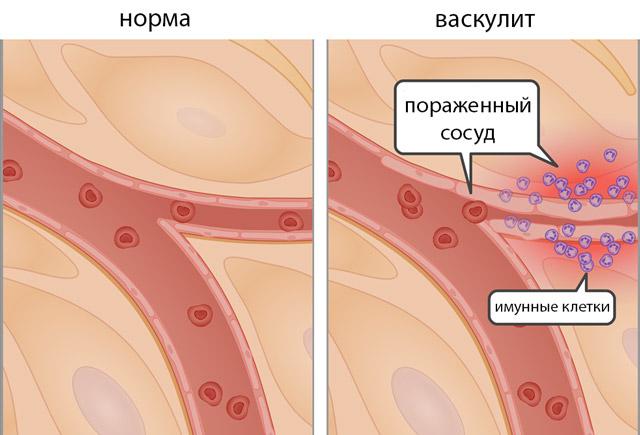
Патогенетические звенья синдрома:
- Воздействие на организм инфекционных биологических агентов,
- Активация Т-лимфоцитов,
- Выработка антител к микробам и эндотелиоцитам,
- Развитие иммунологических реакций против клеток эндотелия,
- Воспаление мышечного слоя артерий,
- Некроз гладкомышечных клеток,
- Разрушение эндотелия,
- Расщепление и расслоение эластических мембран сосудов,
- Патологическое расширение артерий и образование аневризмы,
- Фиброз стенок сосудов,
- Пролиферация и утолщение интимы,
- Появление общих симптомов заболевания,
- Сужение просвета сосуда,
- Тромбоз и окклюзия пораженной артерии.
Причины заболевания
Даже современные ревматологи не могут дать точный ответ, почему воспаляются стенки сосудов. Имеются лишь некоторые предположения. Наиболее достоверной считается генетическая предрасположенность в совокупности с влиянием на организм инфекционных процессов – микробной или вирусной направленности. Чаще всего к ним относятся:
- парвовирус риккетсии,
- вирус герпеса простого,
- вирус Эпштейна-Барра,
- спирохеты,
- ретровирус,
- стрептококки,
- стафилококки.
Примерно у 10% заболевших предки тоже перенесли заболеванием Кавасаки. Замечено, что азиаты болеют этой патологией чаще европейцев.
Профилактика и прогнозы при болезни Кавасаки
Заболевание не считается опасной патологией, количество летальных исходов и рецидивов не превышает 1%. У взрослых болезнь Кавасаки не проявляется. Но у людей, которые переболели этим заболеванием в детстве, в подростковом и зрелом возрасте может возникнуть одышка, боль в сердце во время физических нагрузок.
В преклонном возрасте увеличивается вероятность развития атеросклероза, ишемии.
Чтобы избежать негативных последствий болезни, необходимо вести здоровый образ жизни – отказаться от пагубных привычек, контролировать вес, умеренно заниматься спортом.
Синдром Кавасаки – редкое, плохо изученное заболевание, возникает только в детском возрасте. Родителям нужно обязательно проконсультироваться с врачом, если лихорадка у ребенка держится более 5 дней, плохо сбивается жаропонижающими препаратами.
Своевременное лечение поможет избежать осложнений и летального исхода.
Лечение болезни Кавасаки у детей
Детей нужно лечить под контролем опытного детского кардиолога, детского инфекциониста или детского ревматолога. Терапию начинают как можно скорее, с иммуноглобулинов и перорально высоких доз АСК четыре раза в день. Дозы АСК снижают после того, как у ребенка не отмечается фебрильная температура. Метаболизм АСК неустойчив во время острого периода болезни Кавасаки, что отчасти объясняет потребности в высоких дозах. Некоторые специалисты осуществляют контроль сывороточного уровня аспирина во время терапии, особенно если терапия длится 14 дней и/или лихорадка сохраняется, несмотря на лечение внутривенными иммуноглобулинами.
У большинства пациентов развивается оживленный ответ в течение суток терапии. Небольшая часть продолжает страдать от лихорадки и требует повторного введения внутривенного иммуноглобулина. Альтернативные схемы, но с более медленным ответом на терапию, могут быть полезны пациентам с сердечной недостаточностью, т.е. тем, кто не может переносить инфузию внутривенных иммуноглобулинов в объеме 2 г/кг. И представляют собой введение внутривенных иммуноглобулинов (ВВИГ) (также в сочетании с высокими дозами АСК).
При отсутствии симптомов у ребенка на протяжении 4-5 дней, АСК нужно продолжить 8 нед от начала заболевания, пока не будет завершен эхокардиографический контроль. Из-за наличия антитромботического эффекта АСК применяют у детей с аномалиями коронарных артерий постоянно.
Небольшой риск развития синдрома Рейе существует у детей, длительно получающих АСК во время вспышек гриппа или ветряной оспы. Кроме того, родители детей, получавших АСК, должны быть проинструктированы о необходимости сразу же связаться с врачом, если ребенок контактировал с больным гриппом или ветряной оспой или у него появились симптомы этих заболеваний. Можно рассмотреть временное прекращение терапии АСК (с заменой на дипиридамол для детей с выявленной аневризмой).
Возможные осложнения
Заболевание обычно характеризуется очень хорошим прогнозом. Большинство заболевших детей полностью выздоравливают.
Неблагоприятные последствия болезни возникают лишь у слишком ослабленных малышей или деток с выраженными иммунодефицитами.
К наиболее неблагоприятным последствиям болезни относят: развитие аневризм крупных кровеносных сосудов, инфаркт миокарда, появление различных нарушений сердечного ритма.

Обычно эти неблагоприятные последствия регистрируются через несколько лет после перенесенной болезни. Для их устранения требуется консультация кардиолога и назначение комплексного лечения, которое в ряде случаев оказывается пожизненным.
Осложнения возникают не часто, лишь 20% заболевших детей подвержены им. В основном они связаны с сердечной деятельностью, хотя крайне редко у больного случается сердечный приступ или наступление внезапной смерти.
К ряду наиболее частых осложнений относятся:
- Патологическое расширение коронарных артерий.
- Аневризма.
- Перикардит.
- Миокардит.
Менее распространенные последствия, не связанные с сердцем:
- Воспаление тканей вокруг головного мозга.
- Воспаление суставных тканей.
- Воспаление тканей желчного пузыря.
- Воспалительный процесс во внутренней части глаз.
Затронутые группы населения
Болезнь Кавасаки чаще всего поражает детей 5 лет и младше. В крайне редких случаях синдром Кавасаки может возникнуть в подростковом или взрослом возрасте.
Впервые сообщалось о детях с этой болезнью в Японии в 1960-х годах, в настоящее время болезнь признана во всем мире и встречается у людей во всех расовых и этнических группах.
Однако синдром Кавасаки чаще всего поражает детей азиатского происхождения. По оценкам, в Соединенных Штатах ежегодно диагностируется не менее 3000 случаев синдрома Кавасаки.
В России официальных данных о заболеваемости нет. Проведенные в Иркутской области исследования за период 1995-2009 гг. показали, что средний уровень заболеваемости составил 2,7 на 100 000 детей в возрасте до 17 лет и 6,6 на 100 000 детей до 5 лет. Однако следует отметить, что действительный уровень заболеваемости синдромом Кавасаки вероятно выше, т.к. регистрация случаев болезни проводилась по обращаемости, причем обычно уже по факту состоявшихся сердечных осложнений. Мужчины, как представляется, страдают чаще, чем женщины, в соотношении примерно 1,5 к 1.
Симптомы
Первым признаком болезни Кавасаки становится резкое повышение температуры до 38-40 °C. Лихорадку невозможно устранить при помощи обычных жаропонижающих средств, и она длится около 5 дней. При отсутствии лечения повышение температуры сохраняется на протяжении 14 дней, а увеличение длительности лихорадочного периода считается неблагоприятным прогностическим симптомом.
Через несколько дней у ребенка появляются другие признаки болезни Кавасаки.
Кожа и слизистые оболочки
Глаза
У большинства детей в первые 7 дней появляется конъюнктивит. Обычно он не сопровождается характерными для этого заболевания выделениями из глаз, и в некоторых случаях сопровождается передним увеитом.
Дыхательные пути
У ребенка появляется сухость слизистой рта и возникают кровоточащие трещины на губах. Язык становится отечным и малиновым, зев краснеет, а миндалины увеличиваются. Кроме этого, происходит отек слизистой носа, проявляющийся его заложенностью.
Кожа
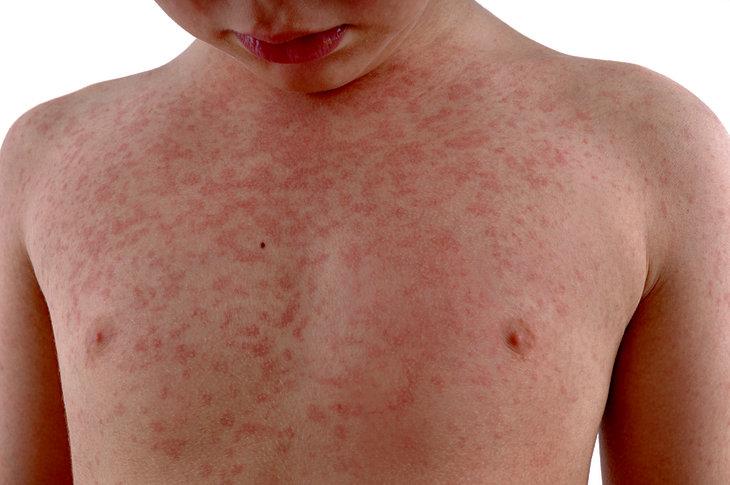 Один из характерных признаков данной патологии — сыпь, локализующаяся на туловище, нижних отделах конечностей и в паху.
Один из характерных признаков данной патологии — сыпь, локализующаяся на туловище, нижних отделах конечностей и в паху.
В первые 5 недель после начала болезни возникают различные полиморфные и диффузные поражения кожных покровов:
- сыпь в виде красных пятен разного размера;
- волдыри;
- кореподобная или скарлатиноподобная сыпь.
Локализация сыпи обычно типичная, ее элементы обнаруживаются на:
- туловище;
- нижних частях рук и ног;
- паховой зоне.
Через какой-то промежуток времени у ребенка появляются эритематозные изменения и уплотненные участки на подошвах и ладонях. Они мешают нормальному движению пальцев и спустя некоторое время начинают шелушиться.
При болезни Кавасаки обратное развитие высыпаний начинается через 7 дней после их появления, а эритематозные пятна сохраняются на протяжении 2-3 недель.
Лимфатические узлы
Примерно у половины детей болезнь Кавасаки сопровождается увеличением лимфоузлов на шее. Как правило, оно является односторонним.
Пищеварительная система
Нарушения стула (в виде водянистого поноса), боли в животе и рвота могут появляться в начальном периоде болезни. У некоторых детей в острой стадии может развиваться кишечная непроходимость или инвагинация.
На протяжении 2 недель у ребенка с болезнью Кавасаки могут присутствовать симптомы особой формы холецистита, который сопровождается рвотой, поносом, болями в животе (вплоть до печеночной колики). В некоторых случаях заболевание провоцирует развитие панкреатита.
Нервная система
Признаки поражения нервной системы при этом заболевании обычно наблюдаются у детей до года. Они могут проявляться симптомами серозного менингита или синдрома Гийена-Барре. Как правило, они возникают в остром периоде на фоне лихорадки и могут проявляться изолированными параличами, нарушениями слуха и обмороками.
При высокой активности заболевания у детей могут развиваться нервно-мышечные заболевания – миопатии, миозиты, поражение мышц диафрагмы.
Суставы
Примерно в 35 % случаев болезнь Кавасаки сопровождается поражениями суставов – артралгиями и артритами. Суставный синдром чаще длится не более месяца. Обычно происходит поражение коленных, голеностопных и мелких суставов стоп и кистей.
Сердце и сосуды
Поражения сердечно-сосудистой системы при болезни Кавасаки проявляются в виде миокардитов, провоцирующих появление болей в сердце, учащение пульса и аритмии. Нередко патологические процессы вызывают развитие острой сердечной недостаточности.
Примерно через 1,5-2 месяца после начала заболевания у больного могут формироваться аневризмы коронарных сосудов, провоцирующие инфаркт миокарда. Иногда аневризматические расширения формируются на стенках других артерий: подключичных, локтевых, бедренных.
Эти проявления болезни Кавасаки являются наиболее опасными для жизни и здоровья. Как правило, обратное развитие аневризм происходит через месяц, но высокий риск летального исхода от тромбозов и инфаркта миокарда сохраняется на протяжении 3 месяцев.
В более редких случаях болезнь Кавасаки провоцирует развитие других сердечно-сосудистых патологий:
- кардиомегалия;
- гемоперикард;
- вальвулит;
- митральная или аортальная недостаточность;
- перикардит.
На фоне всех вышеописанных симптомов дети с болезнью Кавасаки становятся беспокойными, чрезмерно раздражительными или вялыми.