Пиелонефрит: серьёзная проблема грудного возраста
Содержание:
- Лечение пиелонефрита у грудничка
- Что такое острый пиелонефрит у детей
- Пиелонефрит у новорожденных и грудничков: симптомы
- Лечение и профилактика
- Выделяют формы пиелонефрита:
- Лечение
- Причины
- Признаки инфекции почек у детей
- Классификация пиелонефрита
- Пиелонефрит у грудничков: симптомы, причины, диагностика и лечение заболевания у детей до года
- Симптомы пиелонефрита у детей
- Лечение
Лечение пиелонефрита у грудничка
Тактика лечения грудного ребёнка зависит от формы пиелонефрита и уродинамики (степени проходимости мочевых путей). Основная группа препаратов — это антибиотики, которые применяются в три этапа. Первый этап может продлиться до 14 дней, в течение которых ребёнок принимает цефалоспорины и защищённые пенициллины: Цефотаксим, Цефиксим, Цефтазидим, Амоксиклав.
На протяжении второго этапа проходит уросептическая терапия при помощи Фурамага, Фурагина, Невиграмона и Ко-триксомазола. Длительность составляет, как правило, аналогично не менее двух недель. И на третьем этапе проводится противорецидивная профилактика курсовой фитотерапией (Канефрон Н), и назначаются пробиотики для лечения дисбактериоза. В дополнение на протяжении месяца грудничку прописывают витамин Е, А и В6, а после повторяют курсами. После острого пиелонефрита ребёнку необходимо диспансерное наблюдение в течение ближайших 5-ти лет. Но если болезнь рецидивирует, то постоянно.
Что такое острый пиелонефрит у детей
Пиелонефрит — воспалительно-микробное заболевание почечной ткани: чашечек, лоханок, канальцев, в которых образуется моча, кровеносных и лимфатических сосудов органа, а также интерстициальной ткани, всё это объединяющей. Процесс называют острым, если воспалительные явления развились впервые.
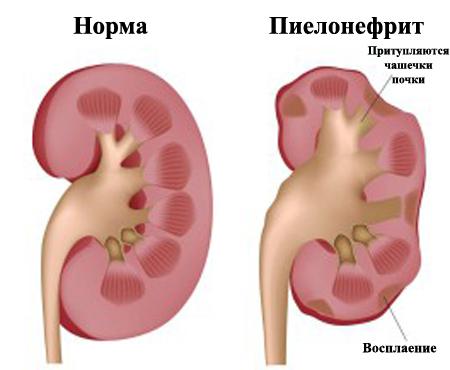
Пиелонефрит может приводить к деформации почки
Инфекции мочеполовых путей в основном являются восходящими по происхождению и вызваны микробными загрязнениями промежности, обычно кишечной флорой. Однако у новорождённых инфекция по путям заражения считается гематогенной, а не восходящей. То есть возбудитель попадает в почку с током крови или лимфы. Эта особенность может объяснить неспецифические симптомы, связанные с острым пиелонефритом у грудничков. После неонатального периода бактериемия (наличие бактерий в крови) обычно не бывает источником инфекции; скорее, ИМП или пиелонефрит является причиной бактериемии.
Возбудители заболевания
Бактериальные источники острого пиелонефрита довольно хорошо приспособились к проникновению и выживанию в человеческом организме. У детей это чаще всего такие возбудители:
-
Кишечная палочка (Escherichia coli) — самый распространённый организм, вызывающий более 90% всех случаев острого пиелонефрита. Обладает способностью прилипать (адгезировать) к слизистым оболочкам мочевых путей, чтобы противостоять току мочи. Кроме того, на клеточной стенке бактерии имеются специальные выросты, при помощи которых она «взбирается» вверх по мочевым путям.
- Клебсиелла (Klebsiella oxytoca) и её разновидности. Она мимикрирует (маскируется) под кишечную палочку, то есть имеет с ней общий антиген. Но антитела иммунитета к кишечной палочке бессильны против клебсиеллы.
- Протей. Этот микроорганизм вырабатывает специальный фермент уреазу, который, расщепляя мочевину, образует крайне токсичный для почки аммиак. Данное cоединение вызывает повреждения и некрозы с последующим рубцеванием. Аммиак сильно ощелачивает мочу и способствует образованию камней, которые позже служат местом обитания протея.
- Энтерококки (Enterococcus faecalis). Устойчивы в широком диапазоне условий.
- Грамположительные организмы, включая стафилококковые виды и стрептококк группы B. Они относятся к редким причинам острого пиелонефрита.
Виды пиелонефрита
Если инфекция атаковала здоровый ранее орган, в котором отсутствовали какие-либо патологические изменения, такой пиелонефрит считают первичным. Если микробное воспаление «наслоилось» на уже имеющиеся проблемы, такие как органические или функциональные нарушения в тканях почки и мочевых путях, то инфекцию считают вторичной, или осложнённой.
Пиелонефрит чаще бывает односторонним, когда поражена одна почка. Двусторонним его называют при воспалении этих органов с обеих сторон.
Пиелонефрит у новорожденных и грудничков: симптомы
У грудничков пиелонефрит имеет некоторые особенности, что связано с возрастными особенностями ребенка этой возрастной группы. Признаки заболевания у детей грудного возраста таковы:
- высокая температура, которая держится несколько дней;
- плохо берет грудь или отказывается от нее совсем;
- рвота или частые срыгивания;
- зловонный запах мочи;
- диарея и другие нарушения работы кишечника;
- беспокойство во время мочеиспускания;
- возбуждение или, наоборот, повышенная сонливость;
- выделение слишком маленьких порций мочи;
- потеря веса.
Острый пиелонефрит у новорожденных может иметь неспецифичные проявления:
- снижение температуры тела до критических цифр;
- желтый цвет кожи;
- отказ от сосания;
- снижение калия и натрия крови (чаще у мальчиков);
- задержка развития.

Диагностика пиелонефрита
Впервые пиелонефрит у грудничка, причины которого различны, чаще всего диагностирует педиатр, ведь он первый, к кому обращаются родители по любому вопросу, связанному со здоровьем ребенка. Детский врач направит малыша на такие исследования:
- анализ мочи общий;
- проба Зимницкого в варианте, предложенном Рейзельманом, когда мочу собирают не каждые три часа, а тогда, когда ребенок мочится;
- анализ крови при пиелонефрите клинический;
- биохимия крови и мочи;
- посев на флору с чувствительностью к антибактериальным препаратам;
- контроль диуреза;
- ОАМ;
- БАК;
- КАК;
- ультразвуковое исследование;
- цистоуреография.
В общем исследовании мочи при остром пиелонефрите у новорожденных и грудничков будет обнаруживаться белок (его в норме быть не должно), повышенное количество лейкоцитов. Клиническое исследование крови покажет лейкоцитоз и увеличенное СОЭ, повышаются палочки. В почечных пробах в глубоко зашедших случаях будет увеличение мочевины, остаточного азота и креатинина.
Смотрите видео о пиелонефрите у детей.
Если на УЗИ обнаруживают серьезные отклонения, такие как склерозирование почечных сосудов, обструкции, повторные пиелонефриты, гидронефроз.
Лечение пиелонефрита
Как же лечить пиелонефрит у грудничка? Лечение сводится к таким основным пунктам:
- постельный период до полной нормализации температуры;
- исключить прикормы;
- соблюдение гигиенических норм, правильное подмывание малышей;
- симптоматическая терапия: жаропонижающие, дезинтоксикационные, инфузионные препараты;
- антибактериальные лекарственные средства.
Основным этапом любой гнойной и инфекционной патологии являются антибактериальные препараты. Антибактериальная терапия осуществляется в 3 этапа.
- Первый этап продолжается до 14 дней. В этот период ребенку назначают защищенные пенициллины: амоксиклав, ампициллин вместе с сульбактамом. Применяют также цефалоспорины 3-го поколения: цефотоксим, цефтибутен, цефтриаксон, цефиксим, цефтазидим. При тяжелом протекании применяют аминогликозиды: гентамицин, амикацин, нетромицин, цефалоспорины 4-го поколения и карбапемены;
- во время второго этапа, продолжающееся до трех недель, проводят уросептическое лечение. Применяют производные 5-нитрофурана (фурамаг, фурагин), а также нефротированные хинолоны (невиграмон, неграм, после 12 месяцев – палин), комбинированные сульфаниламиды;
- в третьем этапе проводят профилактику рецидивов. Этот этап может продолжаться около года и заключаться в назначении нитрофурановых средств, таких фурамаг, фурагин. Проводится курсовое лечение фитопрепаратами, при этом учитывается индивидуальная переносимость тех или иных трав.

Среди фитосредств рекомендуется канефрон Н. Его дают ребенку трехкратно на протяжении суток по пятнадцать капель за один раз. С целью профилактики дисбактериозов детям назначают пробиотики, такие как аципол, линекс. Также проводится витаминотерапия, включающая витамины Е, В6, А. В дальнейшем проводят курсы приема витаминов. Если у грудничка пиелонефрит в анамнезе, он подлежит врачебному наблюдению в течении 5-ти лет, если возникали рецидивы, то его наблюдают постоянно.
Пиелонефрит у грудничка – это серьезная патология, бороться с которой должны специалисты в лечебном учреждении. Ни в коем случае не рекомендуется заниматься самолечением, в особенности, если вопрос касается детей.
Делитесь своим опытом лечения пиелонефрита у новорожденных детей в . А также смотрите видео о воспалительных заболеваниях почек у детей — пиелонефрите.
Лечение и профилактика
Лечение пиелонефрита у детей до года осложнятся тем, что в этом возрасте большинство препаратов противопоказано для использования. Поэтому врачи стараются выбирать самые безопасные лекарственные средства.
В первую очередь начинают проводить антибактериальную терапию. Чаще всего грудничкам назначают антибиотики пенициллиновой и цефалоспориновой группы. Длительность лечения антибактериальными препаратами – от 10 до 14 дней в зависимости от тяжести заболевания. Самые часто применяемые для грудничков препараты: Амоксиклав, Ампициллин, Цефиксим, Цефотаксим, Цефипим, Меропенем.
Одновременно с антибиотиками необходим прием лекарств с бифидобактериями: Линекс, Нормобакт, Буфидумбактерин, Бифиформ. А для поддержания иммунитета могут назначаться иммуномодуляторы — Виферон или Генферон.
Кроме антибиотиков, врач может принять решение о назначении уросептиков, но только если симптомы ярко выражены или ребенок находиться в тяжелом состоянии. К уросептикам относятся: Фурагин, Фурамаг, Неграм. Эти же препараты могут использоваться для профилактики рецидивов. После лечения грудничку могут назначить капли Канефрон, чтобы избежать повторного заболевания.
После пиелонефрита ребенку необходимо проходить осмотры нефрологом с определенной частотой:
- В течение полугода после выписки осмотр проводится 1 раз в месяц.
- Первый три года после выздоровления – раз в 3 месяца.
- Если возникло обострение 1 раз каждые 10 дней.
- Раз в 6 месяцев назначают УЗИ, для контроля состояния почек.
Ребенка снимают с диспансерного учета после 5-летнего периода без обострений пиелонефрита, для этого необходимо пройти полное обследование организма и убедиться, что болезнь полностью отступила.
Снизить риск развития пиелонефрита у ребенка грудного возраста, помогут простые советы, которых должны придерживаться родители:
- Своевременно заниматься лечением очагов инфекций у грудничка.
- Соблюдать гигиену, правильно подмывать ребенка.
- Не держать малыша в грязном подгузнике, а летом стараться меньше им пользоваться.
- При планировании или во время беременности пролечить инфекционные заболевания.
Выделяют формы пиелонефрита:
- острый пиелонефрит — заканчивается через 1-2 месяца полным выздоровлением;
- хронический пиелонефрит — признаки заболевания сохраняются более 6 месяцев от ее начала или наличия за этот период не менее двух рецидивов (обострений);
- первичный пиелонефрит — протекает на фоне снижения как местного, так и общего иммунитета, при наличии острой или хронической инфекции;
- вторичный пиелонефрит — протекает на фоне неправильного развития почек и мочевых путей (наиболее часто встречаются следующие пороки развития: удвоение почек, дистопия почек (нарушение месторасположения почек), нефроптоз, повышенная ветвистость лоханки, синдром Фрейли, пузырно-мочеточниковый рефлюкс (обратный заброс содержимого мочевого пузыря в мочеточник, уретероцеле).
Клиническая картина заболевания зависит от возраста ребенка. Общие симптомы: слабость, повышение температуры тела, снижение аппетита, иногда рвота. Местные признаки: боль в области поясницы, усиливающаяся при постукивании в этой зоне. При вовлечении в процесс мочевого пузыря (цистит) и мочеиспускательного канала (уретрит) на первый план выступает учащенное болезненное мочеиспускание, боли в животе. Дети грудного возраста плачут и ведут себя более беспокойно перед и во время мочеиспускания. В периоде новорожденности пиелонефрит чаще развивается у мальчиков. В дальнейшем, особенно в период становления половой функции, чаще болеют девочки.
Очень важно помнить, что нередко инфекция мочевыводящих путей может протекать бессимптомно. Настораживающие признаки: быстрая утомляемость ребенка, изменчивость настроения, бледность, возобновление энуреза (или ребенок часто встает ночью в туалет)
Нередко это заболевание диагностируют при случайном выявлении изменений в анализах мочи при оформлении в детские коллективы или при обследовании по поводу другой патологии.
Диагноз устанавливают лишь при наличии изменений в моче, выявляемых с помощью лабораторных методов диагностики:
- при общем анализе мочи — лейкоцитурия, бактериурия, следовая протеинурия (повышенное количество белка в моче) и гематурия (элементы крови в моче);
- бактериологическое исследование мочи — выявляются бактерии в моче (нужно повторять исследование от 3 до 7 раз, при наличии диагностически значимого титра бактериурии назначается терапия);
- при проведении пробы Зимницкого — может наблюдаться изменение относительной плотности мочи.
Также при необходимости могут проводиться дополнительные лабораторно-инструментальные методы исследования:
- при общем анализе крови — часто выявляют лейкоцитоз (увеличение общего количества лейкоцитов), нейтрофилез (разновидность лейкоцитов), увеличение СОЭ (скорость оседания эритроцитов — признак воспаления);
- при УЗИ почек — увеличение размеров почек при остром пиелонефрите;
- при нефросцинтиграфии — изменение функционального состояния почечной ткани, аномалии развития почек, изменение количества нормально функционирующей ткани почек;
- при экскреторной урографии — могут выявляться анатомические особенности строения почек, их положение, смещаемость, формы и размеры, строение и состояние чашечно-лоханочной системы, мочеточников и мочевого пузыря;
- при цистоскопии оценивается — состояние слизистой оболочки мочевого пузыря, расположение и форму устьев мочеточника, выявляются аномалии развития мочевого пузыря.
Обязательные условия для постановки диагноза — это:
клиническая триада (лихорадка, боль в пояснице, дизурия), лабораторные данные (лейкоцитурия, бактериурия), инструментальные данные (УЗИ почек и мочевого пузыря, экскреторная урография).
Лечение
Терапия пиелонефрита складывается из следующих этапов:
- Антибактериальная терапия.
- Патогенетическая.
- Симптоматическая.
- Режим и правильное питание.
Рекомендации врачей: антимикробную терапию при пиелонефрите начинать следует как можно раньше, идеально в первые 24 часа. Запоздалое начало (на 3-5 сутки) ведет в 40% случаев к появлению в паренхиме почки участков сморщивания, иначе говоря, формируется дефект. Лечение проводится более длительным курсом, чем у взрослых.
Чем младше ребенок, тем продолжительнее терапия. Такой подход имеет простое объяснение: у ребенка еще не сформировался общий и местный иммунитет, анатомические особенности строения мочевых путей создают препятствие току мочи. Поэтому острый пиелонефрит у детей заканчивается хронизацией процесса с частыми рецидивами, если не соблюдаются сроки лечения.
Лечить надо длительно. Курс состоит из 2 этапов: стартовая антимикробная терапия на 14 дней и противорецидивный курс уросептиками на протяжении месяца. При аномалиях развития, где есть обратный заброс мочи, противорецидивное лечение проводится несколько месяцев иногда год, пока не будут устранены причины.
Доказано, что путь введения антибиотика не влияет на результат. В домашних условиях удобнее использовать таблетированные препараты. В стационаре начинают лечить инъекционно в течение 3-5 дней, затем переводят на таблетки.
Часто применяемые антибиотики представлены в таблице:
| Терапия первого выбора | Препараты второго ряда |
|---|---|
| Детям до 3мес — парентерально цефалоспорины последнего поколения. С 4 месяцев — амоксициллин | Аминогликозиды (нетилмицин) |
| Защищенные аминопенициллины (Амоксиклав) | Цефалоспорины 4 поколения цефепим |
| Цефалоспорины 3 поколения– цефиксим, цефтриаксон | |
| Фурановые средства (фурамаг) | Карбапенемы (меропенем, тиенам) |
| Фосфомицин | |
| Хинолоны нефторированные |
Идеальным вариантом для выбора антибиотикотерпии являются данные бакпосева мочи.
Тогда исключается лечение вслепую, вероятность вторичного случая снижается. Терапия будет направлена на причину заболевания и позволит минимизировать осложнения.
Противорецидивное лечение проводится производными 5-нитрофурана. К ним относятся: «Фурагин» либо « Фурамаг». Из других групп: «Палин», «Невиграмон», «Нитроксалин»
Нетяжелый пиелонефрит можно лечить в домашних условиях. Для поддерживающей и профилактической терапии хорошо зарекомендовала себя фитотерапия. С этой целью можно применять «Канефрон».
На весь период повышенной температуры рекомендуется постельный режим. Следить, чтобы были «регулярные» мочеиспускания, желательно через каждые 2-3 часа.
Диета при пиелонефрите у детей должна соответствовать возрасту. Быть сбалансированной, содержать больше белка. Следует избегать острой пищи и соли. Предусмотрено обильное питье, превышающее возрастную норму на 50%. Минеральная вода, лучше слабощелочная (Ессентуки 4, Смирновская ) по 2-3 мл на килограмм массы тела за один прием.
Причины
К развитию воспаления в почках у малышей может привести воздействие разнообразных причинных факторов. Если причина пиелонефрита достоверно установлена, то такая форма заболевания называется вторичной, то есть развившейся в результате какого-то определенного действия внешних или внутренних причин. Для устранения неблагоприятных симптомов в этом случае требуется сначала проведение лечения основной патологии.
Первичный пиелонефрит — это патологическое состояние, которое возникает по неизвестной причине. Такие формы встречаются у каждого десятого малыша. Лечение первичного пиелонефрита — симптоматическое.

Вторичные пиелонефриты могут быть вызваны:
- Вирусными инфекциями. Виновниками заболевания довольно часто являются аденовирусы, вирусы Коксаки, а также ECHO – вирусы. Пиелонефрит в этом случае возникает, как осложнение вирусной инфекции. Длительность инкубационного периода таких форм заболеваний составляет обычно 3-5 дней. В некоторых случаях болезнь может иметь латентное течение и активно не проявляется.
- Бактериальными инфекциями. К наиболее частым возбудителям относятся: , стрептококки, кишечная палочка, токсоплазма, уреаплазма, синегнойная палочка и другие анаэробы. Течение заболевания в этом случае достаточно тяжелое и протекает с выраженными симптомами интоксикации.

- Врожденными аномалиями развития. Выраженные анатомические дефекты в строении почек и мочевыводящих путей способствуют нарушению оттока мочи. Наличие различных стриктур (патологических сужений) в чашечно-лоханочной системе вызывает нарушение выделительной функции.
- Сильным переохлаждением. Холодовая реакция вызывает выраженный спазм кровеносных сосудов. Это приводит к сниженному кровоснабжению почки кровью и нарушению ее работы.

- Хроническими заболеваниями желудочно-кишечного тракта. Анатомическая близость почек к органам брюшной полости обуславливает вовлечение их в процесс при различных патологиях пищеварительной системы. Выраженный дисбактериоз кишечника часто является провоцирующей причиной нарушенного обмена веществ.
- Гинекологические заболевания (у девочек). Врожденные патологии половых органов у малышек часто вызывают восходящее распространению инфекции. В этом случае бактериальная флора может попасть в почки путем проникновения по мочеполовым путям из влагалища.

Признаки инфекции почек у детей
Симптомы болезни разительно отличаются в зависимости от возраста ребёнка и формы пиелонефрита.
Симптомы острого пиелонефрита у детей — таблица
| Признаки | Дети первого года жизни | Дети старшего возраста |
| Пол | Половых различий нет | Чаще девочки |
| Дебют заболевания | Преобладание симптомов общего недомогания | Сочетание симптомов общего недомогания и изменений со стороны почек |
| Симптомы воспаления |
|
Зависят от тяжести болезни |
| Симптомы раздражения оболочек мозга | Возможны | Крайне редко |
| Лихорадка |
|
|
| Срыгивания, рвота |
|
Рвота при выраженной тяжести заболевания |
| Цвет кожных покровов |
|
|
| Аппетит | Слабое сосание, возможен полный отказ от еды | Чаще снижен |
| Вес | Отсутствие прибавок массы тела | Снижение массы тела при тяжёлом течении болезни |
| Боли в животе, поясничнойобласти | Эквивалент боли — беспокойство |
|
| Нарушение мочеиспускания | Учащённое или редкое, вплоть до задержки мочи |
|
| Жидкий стул | Нередко, чаще в дебюте заболевания | Редко |
| Воспаление наружных половых органах у девочек (вульвит, вульвовагинит) | Часто | Нередко |
| Воспаление наружных половых органах у мальчиков (баланит, баланопостит) | Часто | Редко |
| Увеличение печени и селезёнки | У трети детей | Редко |
| Учащённый пульс | Характерен при интоксикации | Соответствует выраженности лихорадки |
Симптомы хронического пиелонефрита также имеют различия не только у детей разного возраста. Они сильно зависят от формы заболевания. Обострение патологического процесса по своей картине аналогично острому пиелонефриту. Хроническая инфекция характеризуется несколько другими признаками.
Симптомы хронического пиелонефрита вне обострения у детей — таблица
| Признаки | Дети первого года жизни | Дети старшего возраста |
| Пол | Чаще мальчики | Чаще девочки |
| Симптомы воспаления | Невыраженные общие симптомы: вялость, утомляемость | Невыраженные общие симптомы: вялость, головная боль, утомляемость и изменения характера мочеиспускания |
| Лихорадка | Незначительная или отсутствует | Незначительна или отсутствует |
| Аппетит | Снижен | Чаще снижен |
| Вес | Недостаточная прибавка в весе | Снижение массы тела при тяжёлом длительном течении болезни |
| Боли в животе, поясничнойобласти | Эпизодическое беспокойство | Невыраженные боли в животе неопределённой локализации, реже в пояснице |
| Нарушение мочеиспускания | Не характерно | Недержание мочи, минимальная болезненность при мочеиспускании |
| Задержка в развитии | Характерна | Характерна при тяжёлом длительном течении заболевания |
Классификация пиелонефрита
В зависимости от течения заболевания, его делят на два типа:
- острый – первый эпизод инфекции или ее повторение, но не раньше, чем через 3 месяца после выздоровления;
- хронический, или рецидивирующий – повторение воспаления менее, чем через 3 месяца после болезни.
Рецидивы считаются редкими, если их наблюдают менее 2 раз за 6 месяцев или за год было меньше 4 обострений. Частый рецидив – это больше 2 обострений за полгода. Повторение воспалительного процесса связывают с недостаточно качественным лечением, нарушением дозировок лекарств или курса приема. Иногда рецидивы обусловлены новым заражением или высокой активностью микроорганизма, который образует биопленки в канальцах почек. Это связано с мочекаменной болезнью, постоянным катетером или при наличии уростомы.

Симптомы проявляются в виде боли в животе или пояснице
Если симптомы патологии появились в домашних условиях или в течение 48 часов после поступления в стационар, его считают внебольничным. Пиелонефрит, который развился через 48 часов после госпитализации или выписки домой, относится к внутрибольничным. Такая классификация необходима для выбора антибактериальной терапии. Внутрибольничная инфекция устойчива к большому количеству препаратов и может потребовать сочетания различных групп антибиотиков.
Осложненный пиелонефрит часто приводит к сепсису. Такая форма болезни чаще возникает после проведения инвазивных процедур на почках или мочевом пузыре, у детей с иммунодефицитом, при сахарном диабете. Мочекаменная болезнь выступает фактором риска осложненного течения пиелонефрита.
Пиелонефрит у грудничков: симптомы, причины, диагностика и лечение заболевания у детей до года

Это заболевание, которое носит воспалительный характер, его возбудителем являются инфекционные микроорганизмы. Дети грудного возраста очень подвержены развитию этой патологии.
Стоит отметить, что у девочек пиелонефрит встречается гораздо чаще, чем у мальчиков. Он проявляется в возрасте 5-6 месяцев, когда ребенок помимо грудного молока употребляет различные прикормы.
При пиелонефрите происходит поражение лоханки, чашечек почки и мочеиспускательного канала.
При наличии постоянных инфекционных процессов в организме грудничка (тонзиллит, вирусные заболевания и др.) риск развития нарушений в работе почек значительно повышается.
Врачи отмечают следующую тенденцию: чем чаще ребенок болеет инфекционными заболеваниями, тем чаще у него происходят проблемы с мочевыделительной системой.
Пути распространения инфекции
К возбудителям пиелонефрита относятся бактерии, вирусы, грибы и простейшие.
Микроорганизмы поступают в почки разными способами:
- Гематогенным. Инфекция из отдаленного очага воспаления через кровь попадает в нефроны.
- Лимфогенным. Распространенный вид переноса возбудителей при энтеритах. Дисбактериоз и поражения слизистых кишечника провоцируют выход бактерий в лимфу.
- Восходящим. Встречается у детей старше полугода. Инфекция из внешней среды заносится в мочеиспускательный канал и распространяется по вышележащим органам выделительной системы.
Причины возникновения у новорожденного
Как говорилось выше, пиелонефрит появляется из-за наличия в организме малыша патогенных микроорганизмов. Это могут быть различные бактерии, вирусные или грибковые организмы.
Самым частым возбудителем считается бактерия рода E.coli, на втором месте S.aurelis и различные вирусные формы. Различают острую и хроническую форму заболевания.
Во втором случае в организме грудничка может присутствовать сразу несколько патогенных микроорганизмов.
Важно отметить, что инфекция начинает свой путь с мочевыводящих путей, по которым и попадает в почки. Среди основных факторов, которые провоцируют развитие пиелонефрита у новорожденных детей до года, считаются:
- воспаление легких;
- нарушение микрофлоры кишечника;
- ангина;
- гнойные образования на коже;
- несоблюдение правил личной гигиены, нерегулярное мытье ребенка;
- врожденные патологии органов мочевыделительной системы;
- наличие пузырно-мочеточного рефлюкса;
- рождение раньше положенного срока;
- переизбыток витамина Д в организме ребенка;
- инфекции половых органов;
- наличие глистов;
- частые переохлаждения;
- проблемы с поджелудочной железой, сахарный диабет;
- ослабление иммунитета при частых инфекционных заболеваниях.
Диагностика
Пиелонефрит у ребенка 9 месяцев легче диагностировать, нежели у новорожденного, которому еще не исполнилось 1 месяца. Диагностика предполагает такие методики, как:
- общий анализ мочи и крови;
- бакпосев урины, определение чувствительности патогенных микроорганизмов к антибактериальному лечению;
- биохимия крови и мочи;
- пробы урины по Земницкому;
- УЗИ органов мочеполовой системы;
- допплерография почечного кровотока;
- сцинтиграфия;
- урофлоуметрия;
- КТ или МРТ.
Стоит отметить, что во время лечения пиелонефрита новорожденных анализ мочи проводится чуть ли не каждый день.
Хронический воспалительный процесс выявляется после довольно продолжительного обследования. Основу для постановки верного диагноза составляет такая клиническая картина, как затяжное течение болезни, частые обострения, структурные изменения.
Виды и формы
Различают первичный и вторичный пиелонефрит:
- При первичной форме заболевания в организме ребенка преобладает условно-патогенная и кишечная микрофлора. Из-за частых простуд развивается нарушение работы кишечника (частые диареи или запоры). Такая форма проявляется при наличии в организме кокков, заболеваний кожных покровов, гнойных ангин.
- Вторичная возникает из-за врожденных патологических процессов органов мочевыделительной системы. Это могут быть аномалии в развитии почек, мочеиспускательного канала или мочевика. Развитие болезни начинается с нарушения правильного оттока урины, в результате которого она не выводится из организма, а накапливается в почках. Очень часто такая форма пиелонефрита встречается у деток с недоразвитыми почками.
Важно вовремя выявить начало развития заболевания, только в таком случае можно провести эффективное лечение. Также существует разделение на острую и хроническую форму
Хронический пиелонефрит может протекать в форме рецидива (с постоянными симптомами) или латентной (отсутствие каких-либо симптомов). Стоит отметить, что латентная форма встречается очень редко.
Симптомы пиелонефрита у детей
Проявления пиелонефрита у детей, симптомы которого они зачастую сами не могут описать, достаточно сильно разнятся. Все зависит от характера и скорости течения патологии, ее тяжести, возраста пациента, параллельно развивающихся заболеваний и пр.

И все-таки врачам удалось выделить самые основные признаки пиелонефрита у детей:
- Увеличение температуры тела. Это один из самых явных симптомов, поскольку он возникает быстро и без какой-либо видимой причины. Этот признак крайне опасен, поскольку подъем температуры нередко происходит до 38 °C, а иногда даже и выше. Часто он сопровождается выраженной лихорадкой.
- По причине интоксикации ребенок становится вялым, сонливым, у него наблюдается пропажа аппетита, возникает тошнота и рвотные позывы. Кожа бледнеет, приобретает серый оттенок, под глазами проступают синие круги. Чаще всего проявления интоксикации сильнее у младенцев, нежели у детей постарше.
- У ребенка возникают боли в пояснице или животе. Дети в возрасте 4–5 лет жалуются на болевые ощущения по всей области живота, а более взрослые пациенты обычно отмечают у себя дискомфорт в районе поясницы или сбоку внизу туловища. Боль является неострой, тянущей, она усиливается при движении и ослабевает, если область тела около нее согреть.
- Иногда могут возникать трудности с процессом мочеиспускания, но это непостоянный симптом и проявляется он не у всех больных. У ребенка может наблюдаться недержание, чрезмерно частое или, наоборот, редкое мочеиспускание, порой этот процесс сопровождается болевым синдромом.
- На лице ребенка может наблюдаться небольшая отечность.
- Моча больного пиелонефритом обычно меняет свой оттенок, неестественно мутнеет, приобретает странный запах.
Симптомы у младенцев
Новорожденные и совсем маленькие дети не могут описать характер своего недомогания. Но при пиелонефрите у них может наблюдаться ряд симптомов, заметных и без их явных жалоб:
- Подъем температуры тела до 40 °C. Иногда на этом фоне могут возникать фебрильные судороги.
- Частое срыгивание и рвота.
- Отказ от груди или смеси, вялое сосание.
- Кожа младенца становится бледной, синеет кожа на губах, вокруг рта и над верхней губой.
- При пиелонефрите наблюдается неестественное для детей такого возраста похудение.
- Организм обезвоживается. Кожа пересыхает, становится дряблой.

Дети такого возраста не могут внятно жаловаться на болевые ощущения, но они, скорее всего, будут. Чрезмерное беспокойство грудничка и его постоянный плач — это своего рода предупреждение о возникновении сильной боли. Около половины детей данного возраста испытывают проблемы при мочеиспускании. О них может свидетельствовать беспокойство, покраснение лица или долгое кряхтение ребенка перед тем, как он начнет писать. Часто из-за пиелонефрита у малыша может возникнуть диарея. Этот симптом затрудняет обследование и нередко сбивает врачей с толку, поскольку возникает симптоматика, присущая обычной кишечной инфекции.
Лечение
При диагностировании у грудничков пиелонефрита, врачи приступают к незамедлительному лечению. Обойтись без применения антибиотиков, к сожалению, нельзя.
По этой причине врачи, опираясь на результаты бактериологического посева мочевой жидкости, подбирают антибактериальный препарат, который способен устранить инфекцию, но при этом не нанести вред здоровью грудничка.

Помимо антибактериальной терапии врачи проводят фитотерапию, применяют уросептические и гомеопатические средства.
Родители должны настроить себя на продолжительный курс лечения, рассчитанный на полное устранение патогенной микрофлоры.
Даже при исчезновении внешних признаков патологии врачи продолжают лечение, поскольку инфекция может сохраниться в почках, но по причине своей низкой активности не будет сопровождаться клиническими проявлениями.
Антибактериальная терапия хороша в борьбе с инфекционными заболеваниями, но такие препараты негативно отражаются на жизнедеятельности полезных микроорганизмов.
Чтобы избежать таких побочных явлений, урологи прописывают грудничкам пробиотики.
Лечение должно быть направлено на повышение иммунных сил организма, поэтому грудничку прописывают витамины, благоприятствующие росту иммунитета.
Родителям рекомендуется четко соблюдать указанную дозировку, чтобы предотвратить передозировку, которая способна негативно сказываться на здоровье грудничка.
Безусловно, врачи, разрабатывая план лечения, предусматривают действия, направленные на устранение существующей симптоматики. Малышу могут быть назначены жаропонижающие средства, а также препараты, которые способствуют устранению последствий интоксикации организма.
Грудничка обязательно ставят на диспансерный учет, назначая профилактические осмотры, сопровождающиеся определенной частотой.
Итак, пиелонефрит – опасное заболевание, способное нанести серьезный вред здоровью малыша.
Однако своевременно начатое лечение дает уверенность в том, что патология будет устранена, и впоследствии почки грудничка будут функционировать без сбоя.