Какие анализы сдают при коклюше и паракоклюше
Содержание:
- Бактериологический посев на коклюш (Bordetella pertussis)
- Анализ на коклюш с применением методики флюоресцирующих антител
- Результаты
- О микрофлоре
- Дифференциальная диагностика
- Какой делают анализ на коклюш и что он показывает
- Бактериологическая диагностика
- В каких случаях назначают лабораторные исследования
- Проведение
- ИФА диагностика коклюша
- Коклюш у детей: прививка
- Подводим итоги
Бактериологический посев на коклюш (Bordetella pertussis)
Бактериологический посев на выявление Bordetella pertussis представляет собой микробиологический метод лабораторного исследования, который предназначен для диагностики коклюша. Анализ позволяет выявлять возбудителя с высокой степенью вероятности на ранней стадии развития заболевания.
Описание посева на коклюш
 Коклюш – это острая инфекция, которая поражает дыхательные пути преимущественно в раннем детском возрасте. Возбудитель болезни называется коклюшной палочкой или коккобациллой, относится к грамотрицательным аэробным бактериям и передается воздушно-капельным путем. Взрослые болеют гораздо реже детей, патологический процесс развивается на фоне снижения иммунитета. Наиболее подвержен заражению контингент лиц, не привитых вакциной АКДС. Коклюш проявляется приступами спазматического кашля, которые сопровождаются свистящим длительным вдохом и судорожными дыхательными толчками.Микробиологический метод проводится путем посева исследуемой биологической жидкости на питательные среды. При создании благоприятных условий внутри инкубатора – питательная жидкость, оптимальная температура, постоянная влажность, выращивают колонии коккобацилл в течение 3-5 дней. Результаты бактериологического исследования оценивают по биохимическим, морфологическим и культуральным свойствам, что дает возможность подтвердить или опровергнуть заболевание коклюшем.
Коклюш – это острая инфекция, которая поражает дыхательные пути преимущественно в раннем детском возрасте. Возбудитель болезни называется коклюшной палочкой или коккобациллой, относится к грамотрицательным аэробным бактериям и передается воздушно-капельным путем. Взрослые болеют гораздо реже детей, патологический процесс развивается на фоне снижения иммунитета. Наиболее подвержен заражению контингент лиц, не привитых вакциной АКДС. Коклюш проявляется приступами спазматического кашля, которые сопровождаются свистящим длительным вдохом и судорожными дыхательными толчками.Микробиологический метод проводится путем посева исследуемой биологической жидкости на питательные среды. При создании благоприятных условий внутри инкубатора – питательная жидкость, оптимальная температура, постоянная влажность, выращивают колонии коккобацилл в течение 3-5 дней. Результаты бактериологического исследования оценивают по биохимическим, морфологическим и культуральным свойствам, что дает возможность подтвердить или опровергнуть заболевание коклюшем.
Назначение исследования посева на Bordetella pertussis
Оптимальным периодом для назначения бакпосева является первые недели заболевания, которые соответствуют катаральному и ранней фазе пароксизмального периода. В противном случае диагностика будет не информативна. В более поздней период патологического процесса используют серологические методы исследования.Анализ назначают до применения антибактериальных средств. Если лечение было начато, то на бланке указывают перечень лекарственных препаратов и длительность терапии. Для исследования делают забор слизи из ротоглотки при помощи стерильного тампона. Обследование проводят утром натощак до гигиены ротовой полости.Бактериологический посев назначают в следующих случаях:
- клинические проявления катарального периода коклюша (слезотечение, затруднение носового дыхания, насморк, повышение температуры, недомогание);
- клинические проявления начальной фазы пароксизмального периода коклюша (приступы кашля до 50 раз в сутки, лихорадка);
- выявление инфекции у детей и взрослых, состоящих в контакте с больным.
Рост колоний, по внешним признакам соответствующих коклюшной палочке, указывает на инфицирование возбудителем и подтверждает заболевание. Отсутствие роста коккобацилл на питательных средах опровергает заражение коклюшем. При интерпретации результатов анализа учитывают клиническую картину болезни и эпидемическую обстановку по заболеванию.Микробиологический анализ на выявление коклюша позволяет диагностировать инфекцию на ранней стадии развития и назначать своевременную терапию.
Анализ на коклюш с применением методики флюоресцирующих антител
Низкий удельный вес бактериологического подтверждения заболевания стал толчком к разработке других, более чувствительных методов идентификации возбудителя коклюша. В 60-е годы появился метод определения Bordetella pertussis с помощью флюоресцирующих антител. Специально обработанные мазки просматриваются в флюоресцентный микроскоп. К проведению данного теста допускается только высококвалифицированный персонал, используются качественные реагенты. В противном случае возможно большое количество ложноположительных результатов. Данная методика в практической медицине используется редко.
Рис. 7. Специально обработанные мазки просматриваются в флюоресцентный микроскоп.
Результаты
После того как кровь на коклюш или мазки слизи сданы, придется подождать результатов. Время, необходимое для проведения каждого исследования, отличается. Например, если для общего анализа крови и микроскопии требуются всего сутки, то для других тестов нужно больше времени. При этом следует учитывать, что день, в который сдаются пробы, обычно не учитывается. Но в экстренных случаях все производится, конечно, быстрее.
Каждый анализ может показать, что в организме присутствует возбудитель коклюша и паракоклюша. Только одни более специфичны, а другие – менее. Результаты выдаются лабораторией на специальном бланке, где указаны фактические значения и референсные. Поэтому, сравнив их, можно сделать предположение о происхождении изменений в организме. Но следует учитывать, что расшифровка результатов производится только врачом.
Общий анализ крови

Наименьшей специфичностью обладает клинический анализ крови при коклюше у детей. В нем отмечается уменьшение числа лейкоцитов (лейкопения), относительное повышение лимфоцитов. СОЭ не реагирует или немного падает. Такая картина характерна для катаральной стадии заболевания. Следует учитывать, что степень изменений пропорциональна тяжести состояния. У пациентов со стертыми формами болезни, привитых или в период выздоровления все может быть в пределах нормы.
Мазок из носоглотки
Микроскопически Bordetella pertussis выглядит как грамотрицательная (розовая) палочка. Но чтобы сказать точно, нужно посмотреть на результаты посева. На питательной среде она растет в форме мелких круглых колоний с блестящей поверхностью, образуя зону гемолиза. Ферментативной активностью не обладает. Выявление роста говорит о позитивном анализе и подтверждает коклюш. Дополнительно оценивается чувствительность бактерии к наиболее распространенным антибиотикам.
Серологический анализ
Определение антител к возбудителю инфекции – метод с довольно высокой специфичностью. Но расшифровка анализа на коклюш зависит от времени взятия биоматериала, продолжительности болезни и состояния общего иммунитета. Есть два метода определения иммуноглобулинов: качественный и количественный. При первом результат содержит лишь слова «отрицательно», «положительно» или «сомнительно». А во втором случае есть цифры, указывающие, сколько именно антител выявлено в крови пациента. Зачастую они написаны в анализе вместе. Но в лабораториях используют различные реагенты и тест-системы, поэтому назвать конкретные цифры сложно. Например, при использовании анализаторов EUROIMMUN (Германия) верхние границы нормы следующие (таблица):
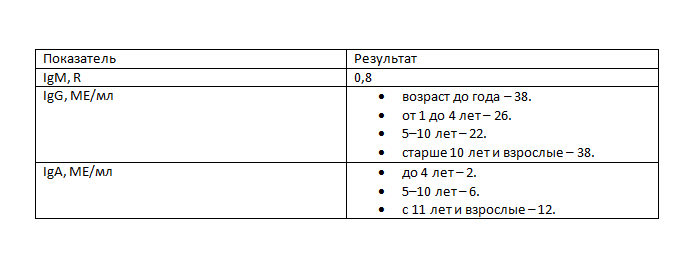
Поэтому, когда в анализе IgM превышают 0,8, а IgG уже 40, то результат положителен, а инфекция однозначно есть. В более общем виде диагностическими критериями коклюша при ИФА будут:
- У взрослых и привитых детей: увеличение в 4 и более раз IgG и IgA.
- У детей, не привитых от болезни: даже однократное обнаружение любых антител.
Следует понимать, что при выявлении иммуноглобулинов М коклюш находится в острой фазе (активная инфекции), но это же свидетельствует и о недавней вакцинации. Антитела класса G указывают на продолжительность текущей болезни, перенесенную в прошлом патологию или сформированную защиту после активной иммунизации. А секреторные IgA говорят о том, что ребенок на момент проведения анализа болен коклюшем. В сомнительных случаях необходимо сделать повторное исследование. Если он окажется отрицательным, то и повода для переживаний не будет.
Молекулярно-генетический метод
Результат ПЦР-диагностики является наиболее чувствительным и специфичным. Он может быть либо положительным, либо отрицательным. В первом случае выявлен генетический материал Bordetella pertussis (parapertussis), что однозначно свидетельствует о заболевании. Но и во втором случае исключать такую вероятность нельзя, ведь в исследуемом биоматериале просто могло не оказаться бактерий или их ДНК было меньше, чем положено для выполнения анализа. Поэтому большую роль играет правильное взятие слизи.
О микрофлоре
На слизистой оболочке ротоглотки и носоглотки находится огромное количество микроорганизмов, которые могут быть как полезными, так и болезнетворными. Однако они не всегда вызывают различные заболевания. Главным показателем является их количество.
В определенных условиях, в частности, когда снижается иммунитет на фоне острой респираторной вирусной инфекции, общего переохлаждения организма, обостренного хронического заболевания, происходит появление болезнетворных бактерий. Они начинают размножаться интенсивными темпами.
При отсутствии заболевания в мазках могут присутствовать такие виды микроорганизмов, как стрептококки, непатогенные нейссерии, кишечная палочка, менингококки, кожный стафилококк, бактероиды, псевдомонады, дифтероиды, актиномицеты, клебсиеллы пневмонии, грибки и другие бактерии.
При условиях, благоприятных для бактерий, относительно-болезнетворные микробы в состоянии вызывать различные недуги. Также болезни могут получить свое развитие при первичном заражении организма, появляясь на слизистых оболочках верхних респираторных путей.
К микроорганизмам, которые в состоянии спровоцировать развитие отклонений, следует отнести пневмококк, гемолитический стрептококк, менингококк, золотистый стафилококк, бордетеллу, бациллы Леффлера, листерию, бранхамеллы, гемофильную палочку.
Алгоритм взятия мазка из зева и носа должен обязательно выполняться.
Дифференциальная диагностика
Заподозрить коклюш следует при наличии у больного следующих симптомов:
- кашель неясного происхождения продолжительностью более 2 недель;
- приступы тяжелого кашля;
- симптомы ОРВИ после контакта с больным.
Диагностика коклюша начинается с дифференциации его с острыми респираторными болезнями, гриппом, корью, обострением бронхиальной астмы, бронхоаденитом и попаданием в дыхательные пути инородного тела.
Дифференциальный диагноз основывается на следующих чертах похожих заболеваний:
- Грипп начинается остро, наблюдаются симптомы интоксикации (лихорадка, нейротоксикоз), которые преобладают над симптомами поражения верхних дыхательных путей.
- Корь отличается присутствием насморка, чихания, слезотечения, отечности слизистых оболочек наряду с кашлем, чего также не бывает при коклюше.
- ОРВИ, как и грипп, сопровождаются симптомами интоксикации и поражения слизистых. Разные вирусные инфекции могут характеризоваться воспалением глотки, признаками воспаления бронхов, отеком слизистых, конъюнктивитом.
- Туберкулез характеризуется схожими приступами сильного кашля. Для дифференциации болезней требуются рентгенография и реакция Манту.
 Таким образом, характерная клиническая картина представляет собой длительные приступы кашля с репризами и лимфоцитоз; признаков интоксикации и поражения слизистых оболочек при этом нет, что позволяет отличить болезнь от вирусных инфекций — в этом и заключается дифференциальная диагностика коклюша.
Таким образом, характерная клиническая картина представляет собой длительные приступы кашля с репризами и лимфоцитоз; признаков интоксикации и поражения слизистых оболочек при этом нет, что позволяет отличить болезнь от вирусных инфекций — в этом и заключается дифференциальная диагностика коклюша.
При подозрении на коклюш для подтверждения диагноза используются различные лабораторные методы исследования. Основными являются ПЦР и бактериологический анализ на ранних сроках, серологическая диагностика — на поздних.
Общие лабораторные исследования
Общий анализ крови на коклюш позволяет определить состав крови и обнаружить наличие лейкоцитоза. Как и в случае других бактериальных заболеваний, при коклюше количество лейкоцитов на единицу крови возрастает, что свидетельствует об иммунном ответе на поражение возбудителем. Как правило, выделяют концентрацию лейкоцитов, равную 2–7*109/л.
 Следует учитывать, что содержание лейкоцитов разнится в зависимости от того, насколько тяжело протекает заболевание; если больной ранее был привит, но из-за ослабления иммунитета все равно заболел, анализ крови ничего не покажет.
Следует учитывать, что содержание лейкоцитов разнится в зависимости от того, насколько тяжело протекает заболевание; если больной ранее был привит, но из-за ослабления иммунитета все равно заболел, анализ крови ничего не покажет.
Другие общие характеристики крови, как правило, не меняются; сдвиги наблюдаются только в катаральной стадии болезни. Скорость оседания эритроцитов может быть сниженной.
В большинстве случаев гематологическая лабораторная диагностика коклюша ограничивается общим анализом крови; для выявления возможных осложнений также может проводиться биохимическое исследование, дополняемое общим анализом мочи. Если болезнь протекает благоприятно, все показатели будут в норме.
Мокрота при нормальном течении болезни является слизистой; если болезнь осложнена пневмонией, к слизи добавляется гной.
 Для уточнения диагноза широко применяется микробиологическая диагностика коклюша, к которой относится бактериологическое исследование (выделение культуры возбудителя) и серологическое обследование (анализ на антитела).
Для уточнения диагноза широко применяется микробиологическая диагностика коклюша, к которой относится бактериологическое исследование (выделение культуры возбудителя) и серологическое обследование (анализ на антитела).
Дополнительно может использоваться генетическое исследование — выделение ДНК возбудителя в мокроте при помощи полимеразной цепной реакции (ПЦР). На поздних стадиях болезни ПЦР неэффективен.
Какой делают анализ на коклюш и что он показывает
Анализ на коклюш проводится в специализированных диагностических центрах или биохимических лабораториях, которые укомплектованы современным оборудованием, способным идентифицировать наличие бактерии Bordetella pertussis в составе биологического материала.
Цены на данный вид исследования являются доступными для большинства пациентов со средним уровнем доходов. В таблице ниже представлены основные виды анализов, которые проводятся в процессе диагностики пациента с признаками заражения коклюшем.
| Вид анализа на коклюш |
Принцип проведения лабораторного исследования |
| Бактериол-огический |
 Бактериологический метод исследования биологического материала, собранного у пациента с признаками коклюша, является первым этапом комплексной диагностики организма. Данный вид обследования позволяет обнаружить активный рост бактериальных колоний, в составе которых преобладают инфекционные микроорганизмы штамма Bordetella pertussis. Основным недостатком этого метода исследования является то, что его проведение эффективно только в первые 2-3 недели от появления первых симптомов болезни. На данный период времени припадает активная фаза инкубационного периода, когда максимальное количество патогенных микроорганизмов локализуются в составе слизистой оболочки ротовой полости и носоглотки. В случае перехода болезни в стадию разрешения или реконвалесценции (2-6 мес. болезни) потребуется использование более глубокого анализа. Бактериологический метод исследования биологического материала, собранного у пациента с признаками коклюша, является первым этапом комплексной диагностики организма. Данный вид обследования позволяет обнаружить активный рост бактериальных колоний, в составе которых преобладают инфекционные микроорганизмы штамма Bordetella pertussis. Основным недостатком этого метода исследования является то, что его проведение эффективно только в первые 2-3 недели от появления первых симптомов болезни. На данный период времени припадает активная фаза инкубационного периода, когда максимальное количество патогенных микроорганизмов локализуются в составе слизистой оболочки ротовой полости и носоглотки. В случае перехода болезни в стадию разрешения или реконвалесценции (2-6 мес. болезни) потребуется использование более глубокого анализа. |
| Серолог-ический | Серологический метод обнаружения инфекционных возбудителей коклюша считается более точным и эффективным. В данном случае в качестве биологического материала используется венозная кровь больного, которая проверяется на предмет наличия специфических антител, выработанных после инфицирования патогенным микроорганизмом Bordetella pertussis. Во время проведения анализа в сыворотку крови добавляют антиген коклюша. Если в ответ на воздействие чужеродных агентов произойдет соответствующая иммунная реакция, появятся специфические антитела, то в таком случае серологическая реакция признается положительной. Это означает, что организм пациента ранее подвергался болезнетворному воздействию возбудителя коклюша. |
| Полимеразная цепная реакция | ПЦР метод диагностики является самым современным и точным способом определения инфицирования коклюшем. Данный вид анализа позволяет обнаруживать бактерию Bordetella pertussis в течение всего периода ее пребывания в тканях человеческого организма. Основным преимуществом проведения полимеразной цепной реакции является то, что данный метод диагностики определяет фрагменты молекул ДНК конкретного микроорганизма. В связи с этим минимизируется риск получения ложных или искаженных результатов. ПЦР анализ может быть использован для исследования слюны и венозной крови пациента. |
Вид анализа, который целесообразно использовать в конкретной клинической ситуации, определяется в индивидуальном порядке в зависимости от общего состояния больного, а также присутствия специфической симптоматики. В случае необходимости может быть одновременно выполнена серологическая, бактериологическая и ПЦР диагностика.
Бактериологическая диагностика
Бакпосев помогает определить заболевание у ребенка или взрослого в течение короткого периода после заражения — колонии возбудителя в питательной среде и температуре 36°С начинают появляться уже на 3–5 сутки.
Собирается материал с задней стенки глотки, через 2–3 ч после приема пищи. Применяется три метода сбора слизи:
- «кашлевые пластинки» — больной кашляет на чашку Петри с питательным субстратом, на котором бациллы, попавшие из капель слизи, размножаются в течение 2–4 дней;
- мазок из зева при помощи тампонов — ватные тампоны, смоченные в альгинате кальция, вводят через нос в носоглотку и оставляют на 10 с, после чего помещают в питательную среду;
- сбор шприцем через тонкий назальный катетер.
Для бактериологического исследования на коклюш важен правильный выбор питательной среды, так как бацилла Bordetella pertussis размножается только в элективных средах. Вариантов три:
- Казеиново-угольный агар. Среда готовится из сухого субстрата, 5 г которого растворяется в 100 мл воды, после чего добавляется цефалексин в концентрации 40 мг/л. Смесь стерилизуется в автоклаве 30 мин при 110°C. Колонии бактерий образуются через 3–4 дня.
-
Среда Борде-Жангу, используемая, если из-за тяжелого течения болезни анализ на коклюш требует сбора материала непосредственно у постели пациента. Готовится субстрат из 0,5 кг картофеля, 1 л воды и 40 мл глицерина.
Смесь варится до размягчения картофеля, после чего в нее доливается вода до исходной концентрации. Смесь фильтруется, в экстракт добавляется раствор комплекса солей в количестве 1,5 л на 500 мл субстрата. Далее добавляется 3% агар-агара, смесь кипятится и доводится до достижения pH = 7,1–7,2. После фильтрации и стерилизации субстрат может долго храниться.
- Молочно-кровяной агар Осиповой. Смешиваются 5% МПА, 1% хлорида натрия и такое же количество теплого обезжиренного молока. Смесь стерилизуется в автоклаве, фильтруется, после чего к ней добавляется 1/5 часть дефибринированной животной крови. Для исключения посторонней флоры добавляется 0,25–0,5 ед. пенициллина на 1 мл среды.
Следует учитывать, что колонии бактерий медленно развиваются — окончательный результат исследования может быть получен лишь на 5–7 сутки после посева. Этот анализ на коклюш эффективен только на ранних сроках заболевания. Из-за особенностей возбудителя окончательный диагноз на основании бактериологической диагностики ставится лишь в 15–25% случаев (данные по г. Санкт-Петербург).
Отличительные признаки колоний
На разных субстратах колонии возбудителя коклюша проявляются по-разному; важно знать их основные признаки, чтобы дифференцировать со схожими колониями бактерий паракоклюша
| Среда | Коклюш | Паракоклюш |
|---|---|---|
| КУА | Мелкие, выпуклые колонии коккобактерий. Блестят, имеют гладкую текстуру и кремовый цвет. | Более крупные размеры, окрашивают субстрат в коричневатый оттенок. Бактерии — палочки. |
| Борде-Жангу и агар Осиповой | Гладкие, блестящие колонии коккобактерий. Прозрачные, имеют куполообразную форму и жемчужный оттенок. Окружены четкой гемолизной зоной. | Крупные колонии палочек с коричневым цветом среды. Имеется зона слабого гемолиза. |
Колонии коклюша нужно также отличать от бактерий септического бронхита. Последние, в отличие от кокков, растут на субстрате без изменения цвета среды и имеют уреазу.
Микроскопическое исследование
Методы диагностики коклюша иногда включают микроскопическое исследование в качестве вспомогательного. Взрослые бактерии коклюша не имеют отличительных морфологических особенностей, но на ранних стадиях развития их можно определить.
Представляют собой палочки без спор с нежными капсулами. На II и III фазах бактерии превращаются в полиморфные или коккоидные формы жизни.
В каких случаях назначают лабораторные исследования
Выделяют отдельную прослойку пациентов, которым следует пройти лабораторное обследование на коклюш:
- люди, проходящие как контактные с заболевшим человеком (в рабочей обстановке, в любом детском коллективе, в домашних условиях);
- при продолжительном кашле у ребенка более 5-7 дней, особенно с выраженными приступами;
- нехарактерный для ОРВИ кашель у взрослых.
Недооценивается тот факт, что обычно взрослый человек переносит болезнь в лёгкой форме, у него могут быть небольшие проявления респираторного заболевания, а кашель при этом не будет подходить под описание коклюша. Инкубационный период составляет от двух дней до трёх недель. При этом среди взрослого населения это заболевание распространено. Человек, долго не обращаясь за помощью, становится опасным для маленьких, ещё не привитых детей, которые заражаются от него.
Почему важно вовремя диагностировать заболевание
Сложность диагностики коклюша заключается в том, что начальную симптоматику можно принять за проявления обычной простуды или гриппа. Начинается коклюш, как ОРВИ, и дает о себе знать сухим кашлем в ночное время. Практически отсутствует повышение температуры тела, человек чувствует себя комфортно.
Со временем происходит утяжеление состояния, пациент кашляет приступами, в том числе и днём, после чего врачи принимают решение провести лабораторную диагностику. Такая симптоматика может сохраняться в течение двух недель.

В дальнейшем самочувствие больного ухудшается, а кашель становится спастическим. Человек ощущает нехватку воздуха, с трудом может совершить вдох, из-за этого напрягается, его лицо краснеет, иногда приобретает синюшный оттенок. Такие мучительные приступы кашля приводят к рвоте и выделению густой, стекловидной мокроты.
При отравлении токсинами страдает дыхательный центр. В кровотоке резко уменьшается содержание кислорода и увеличивается углекислый газ. Наступает кислородное голодание – гипоксия. Поражается головной мозг, в анализе крови можно увидеть повышение уровней лимфоцитов и лейкоцитов.
Проведение
При подозрении на коклюш или паракоклюш диагноз не может быть поставлен лишь на основании клинических данных. Поэтому выполняют различные лабораторные исследования. К наиболее распространенным относятся:
- Общий анализ крови.
- Мазок из носоглотки (микроскопия, посев).
- Серологический анализ.
- Молекулярно-генетический метод.
Каждое исследование имеет определенные особенности, требующие отдельного рассмотрения. Какой анализ нужно сдавать пациенту, скажет врач. Специалист проведет клиническое обследование и делает предварительное заключение, на основании которого проводится дальнейшая диагностика. Он выдает направление на лабораторные тесты.
Для проведения общего анализа пациент приходит в лабораторию натощак. Другой подготовки не требуется. Кровь берется из пальца в тонкую стеклянную трубочку-капилляр. Затем медработник подсчитывает количество форменных элементов, гемоглобина, определяет СОЭ и цветной показатель. Срок выполнения составляет 1 сутки. Безусловно, это неспецифический анализ, который проводят при многих заболеваниях.
Важным анализом на коклюш у детей является мазок из носоглотки. Он позволяет оценить клеточный состав слизи и выявить в ней патогенные микробы. Перед взятием биоматериала не рекомендуют:
- Полоскать горло, чистить зубы.
- Принимать антибиотики, закапывать нос.
- Сильно высмаркиваться.
- За 2–3 часа принимать пищу и пить воду.
Исследование проводится на ранних сроках болезни (не позже 3 недель с момента начала), в противном случае результаты могут быть ложноотрицательными. Мазок берется стерильным тупфером – ватным тампоном на длинной палочке – отдельно из носа и горла. Ребенку следует широко приоткрыть рот и немного запрокинуть голову назад. Одним тупфером проводят по задней стенке глотки и миндалинам, а другой вводят в носовые ходы. Тампоны помещаются в пробирки со специальной транспортировочной средой, которая будет поддерживать жизнедеятельность бактерий.
Для цитологии материал наносится на предметное стекло, фиксируется и окрашивается по Грамму. Затем картина описывается под микроскопом. А вот бакпосев – это более длительный анализ. Возбудителю коклюша нужна специфическая питательная среда (кровяной агар). На нее засевается слизь из носоглотки, а затем все инкубируется в термостате. Появившиеся колонии микробов оценивают морфологически и функционально (ферментативная активность, скорость роста).
Серологическая диагностика коклюша основана на определении антител к возбудителю. Анализ крови на коклюш включает идентификацию в плазме различных классов иммуноглобулинов (A, M, G). Каждый из них показывает, насколько сильно идет защитная реакция со стороны организма. Антитела класса А являются секреторными, они обеспечивают местную защиту слизистых оболочек. Иммуноглобулин M начинает вырабатываться уже спустя 10–14 дней от момента инфицирования. А вот антитела класса G продуцируются значительно позже (через 3–4 недели). Кровь для анализа берется у ребенка из вены натощак.
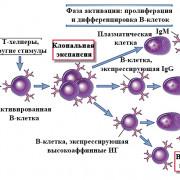
Детекция антител производится методом иммуноферментного анализа (ИФА). В его основе лежит специфическая реакция между антигеном и антителом. Сыворотку, полученную от пациента, по капле помещают в ячейки иммунологического планшета, в которых уже есть стандартные антигены к Bordetella pertussis.
Метод полимеразной цепной реакции – еще один анализ, проводимый при коклюше. Он основывается на определении генетического материала (ДНК) бактерии-возбудителя. Для этого анализа берется соскоб из ротоглотки: стерильным тупфером проводят по слизистой оболочке. В лаборатории к биоматериалу добавляются специальные вещества (праймеры, ферменты), которые позволяют многократно копировать фрагменты нуклеиновых кислот. Все это происходит в приборе под названием амплификатор. Он же оборудован и детектором для идентификации генетических цепей микроорганизмов. ПЦР диагностика коклюша – наиболее сложный, но в то же время и самый чувствительный метод, многократно повышающий достоверность анализов.
ИФА диагностика коклюша
С 1980 года для диагностики заболевания используется иммуноферментный анализ (ИФА). Данная реакция является более специфичной, чем реакция агглютинации, и позволяет получить более точные и достоверные результаты (в определенных условиях).
Методика заключается в следующем: для проведения реакции можно использовать как непосредственно бактерии и бактериальные комплексы, так и компоненты их клеток, однако, при этом возрастает риск развития перекрестных реакций между антигенами коклюшной палочки и антигенами других грамотрицательных бактерий.
В среду или раствор, содержащий бактерии или их антигены, добавляли сыворотку, которую требовалось исследовать на наличие антител к возбудителю. Кроме того, в раствор добавляли специальные флуоресцеин-содержащие ферменты, которые оседали на образованном комплексе антиген-антитело, и в результате исследования делали данные комплексы видимыми под микроскопом (реакция флуоресценции).
При сравнении полученных результатов было видно, что наиболее точные результаты были достигнуты при определении антител к коклюшному токсину, ФГА и комплекса (ФГА, пертактин и КТ).
Данная методика оправдывает себя при определении антител на 4 неделе развития заболевания. До этого в крови антител мало (преобладают среди них иммуноглобулины класса М).
На более ранних этапах развития заболевания серологические методы не особо эффективны и уступают по результативности бактериоскопии, ПЦР и посевам на питательные среды.
Вышеуказанные серологические методы начинают проводиться уже с 4 недели развития заболевания. Диагноз коклюша считается обоснованным при наличии титра антител не ниже 1:80.
Коклюш у детей: прививка
Как показывает практика, прививка против коклюша не всегда эффективна. Об этом свидетельствует тот факт, что риск заболеть коклюшем остается и у привитых детей (хотя они заболевают примерно в 6 раз реже, чем непривитые), и у взрослых (у них клиническая картина более стерта и заболевание может протекать под видом ОРВИ).
Обычно привитые дети заболевают в результате недостаточной выработки иммунитетом необходимых антител (в данном случае необходима пункция или трепанобиопсия костного мозга для диагностики хронических заболеваний крови). В результате этого риск заболевания у привитых детей возрастает спустя 3-4 года после перенесенной прививки.
При этом у привитых детей часто наблюдается картина относительного лейкоцитоза. В отношении выработки антител применим термин «бустер-эффект» — интенсивная выработка иммуноглобулинов уже на второй неделе развития заболевания.
Подводим итоги
Если все же был коклюш у детей, при правильной диагностике и своевременном лечении картина крови должна нормализоваться. В пределах нормы считается состояние, при котором лейкоцитоз может наблюдаться некоторое время (обычно до полутора недель) после перенесенного заболевания. После этого в крови появляются специфические иммуноглобулины класса G, которые отвечают за развитие постоянного, пожизненного иммунитета против коклюша. Выявление данных антител проводится серологическими методами.
Несмотря на то что коклюш является заболеванием преимущественно детского возраста, знать о том, как оно проявляется, должен каждый человек. Не существует стопроцентной гарантии того, что заболевание не разовьется даже у привитого или перенесшего его человека
Именно поэтому крайне важно знать о том, как может проявиться заболевание, где и каким образом диагностировать его развитие