Дефект межпредсердной перегородки у новорожденных, детей и взрослых
Содержание:
Лечение и прогноз
Врач-кардиолог определяет конкретное лечение дефекта межжелудочковой перегородки на основе:
- Возраста ребенка, общего состояния здоровья и истории болезни
- Тяжести течения заболевания
- Возможности использования конкретных лекарств, процедур и терапии
- Мнения или предпочтения родителей
Малый дефект межжелудочковой перегородки может спонтанно закрываться по мере роста ребенка. Большой ВПС обычно требует хирургического вмешательства. Независимо от размеров дефекта межжелудочковой перегородки, кардиолог периодически оценивает состояние ребенка, что позволяет убедиться в его удовлетворительности.
ДМЖП подлежит восстановлению, если он не закрывается сам по себе. Своевременное лечение помогает предотвратить заболевания легких, возникающие при длительном повышении кровяного давления в легочных сосудах.
Лечение ДМЖП может включать:
- Лекарственные препараты. У некоторых детей нет симптомов, поэтому не требуется никаких лекарств. Тем не менее в некоторых случаях нужно принимать специальные препараты, чтобы помочь сердцу работать лучше, из-за напряжения, оказываемого на правую сторону сердца от дополнительного притока крови, проходящей через дефект. Лекарства, которые могут быть предписаны, включают:
- Дигоксин. Лекарство, которое помогает укрепить сердечную мышцу, позволяя ей работать более эффективно.
- Диуретики. Водный баланс тела может быть нарушен, когда сердце не функционирует как положено. Эти препараты помогают почкам удалять избыток жидкости из организма.
- Ингибиторы АПФ. Лекарства, снижающие кровяное давление в организме, что облегчает гемодинамику в сердце.
- Адекватное питание. Младенцы с большим дефектом могут устать при кормлении, поэтому не съедают достаточное количество пищи, что влияет на недобор веса. Способы, которые обеспечивают ребенку адекватное питание, включают:
- Высококалорийный докорм или грудное молоко. Специальные пищевые составляющие могут быть добавлены в докорм или передаваемое младенцу через бутылочку грудное молоко, что позволяет увеличить количество калорий в порции. Таким образом ребенок пьет меньше, но потребляет достаточное количество калорий для правильного роста и развития.
- Дополнительная подача питательных веществ. Кормление, получаемое через небольшую гибкую трубку, проходящую через нос, вниз по пищеводу и в желудок, может либо выступать как дополнительное, либо полностью заменять использование бутылочек. Младенцы, которые выпивают только часть положенной нормы, могут выпивать остаток через трубочку. Дети, которые слишком слабы для самостоятельного кормления из бутылочки, должны получать свой докорм или грудное молоко только через трубочку.
- Инфекционный контроль. Дети с определенными сердечными дефектами подвержены риску развития инфекции внутренних поверхностей сердца. Чаще всего развивается бактериальный эндокардит. Поэтому родители должны информировать любой медицинский персонал о том, что у их ребенка есть ДМЖП. В связи с этим до проведения некоторых процедур используются антибиотики.
- Радикальное хирургическое вмешательство. Лечение заключается в том, чтобы восстановить целостность перегородки, прежде чем легкие будут повреждены из-за избыточного кровотока и давления. Операция проводится при дефектах, вызывающих симптомы в виде плохого увеличения веса и частого дыхания. Должна проводиться на основании результатов эхокардиограммы и сердечной катетеризации. Как правило, выполняется под общей анестезией. В зависимости от размера сердечного порока и рекомендаций врача дефект межжелудочковой перегородки будет закрываться П-образными швами или специальными заплатами.
- Интервенционная катетеризация сердца. Дефект может быть устранен с помощью процедуры катетеризации сердца. В одном из методов используется устройство, называемое септальным окклюдером. Во время этой процедуры ребенка успокаивают, после чего небольшая тонкая гибкая трубка вводится в кровеносный сосуд в паху и направляется к сердцу. Как только катетер находится в сердечной полости, кардиолог воздействует на перегородку окклюдером. Септальный окклюдер закрывает дефект межжелудочковой перегородки, обеспечивая нормальную гемодинамику в сердце.
Видео Эндоваскулярную операцию на сердце ребенку провели одесские доктора
Как определить болезнь
Диагноз «приходит» к каждому по-разному. Вы можете, еще нося под сердцем малыша, узнать об имеющейся у него патологии, либо неонатолог сразу после рождения сообщит вам про вторичный дефект межпредсердной перегородки у новорожденного, а иногда бывает, что подростка вдруг начинают беспокоить неприятные ощущения в области грудной клетки, и обследование выявляет ДМПП.
Симптомы и признаки
Я ни в коем случае не призываю «искать болезни» у ребенка. Лишь хочу напомнить, что своевременная диагностика и коррекция нарушений позволят малышу сохранить здоровье, обеспечить полноценную работоспособность, качество жизни, избежать инвалидности. Советую обратиться к педиатру, если Вы вдруг заметите следующие симптомы у ребенка:
- чрезмерную усталость;
- одышку после физической нагрузки;
- жалобы на учащение сердцебиения;
- бледность или цианоз (синеватый оттенок кожи).
Дошкольник не всегда способен точно описать свое состояние. Вы можете обнаружить, что малыш чаще присаживается отдохнуть, чем другие дети, чаще простужается. А банальная вирусная инфекция у него вдруг осложняется пневмонией. «Перебои в сердце» при латентном течении ДМПП обычно проявляются в подростковом возрасте.
К счастью, обычно ДМПП характеризуется бессимптомным течением, ребенка ничего не тревожит, но если врачи диагностировали дефект межпредсердной перегородки, важно проходить профилактические медицинские обследования, чтобы не пропустить первые клинические признаки легочной гипертензии
УЗИ-критерии
При аускультации, скорее всего, Ваш педиатр выявит систолический, реже – диастолический шум, расщепление второго тона. Но достаточно часто, даже при дефектах больших размеров, в случае ДМПП уловить ухом изменение мелодии сердца не всегда возможно.
Диагностические возможности УЗИ в случае ДМПП включают:
- Непосредственное определение дефекта, его размеров, формы, локализации. Благодаря двухмерному изображению осматривается вся межпредсердная перегородка. Отдельные авторы рекомендуют оценивать отверстие в трех проекциях.
- Увеличение размеров правого предсердия и желудочка.
- При цветном доплеровском картировании определение сброса через дефект крови слева направо, скорость кровотока.
- Выявление парадоксального характера движения межжелудочковой перегородки – наблюдается в случае отсутствия легочной гипертензии при сбросе крови слева направо. Если объем шунтированной крови невелик, а легочное систолическое давление высокое, данный симптом обычно не выявляется (часто в период новорожденности).
- Исключение других врожденных аномалий (комбинированного порока).
Детальная визуализация дефекта и изменений гемодинамики необходимы для определения дальнейшей тактики ведения пациента. Иногда Ваш кардиолог может направить ребенка повторно на эхокардиографию через какое-то время после первого обследования. Это нужно, чтобы уточнить, насколько имеющееся отверстие в межпредсердной перегородке влияет на функциональное состояние сердца и динамику кровообращения.
Дополнительные методы диагностики
Электрокардиографическое исследование не даст представления об анатомических аномалиях главного насоса организма. На ЭКГ будут отражаться изменения, характеризующие гипертрофию правых отделов сердца и нарушения ритма:
- отклонение электрической оси вправо;
- блокада ножки пучка Гиса;
- аномальная ось зубца Р.
На рентгенографии органов грудной клетки специалист увидит увеличение правого предсердия и желудочка, выбухание дуги легочной артерии, усиление легочного рисунка. Иногда требуется магнитно-резонанстная томография. Дополнительные методы исследования помогают оценить, насколько отверстие в межпредсердной перегородке влияет на деятельность сердца.
Симптомы патологии у детей
У новорожденных до исполнения месяца с момента появления на свет симптомы проявляются лишь при значительных размерах окна или если присутствуют иные отклонения в структуре и функциональности органа.
В дальнейшем при малом дефекте у малыша патология никак себя не проявляет. Кроха активен, хорошо кушает и прибавляет в весе в зависимости от возраста.
Если наблюдается средний размер отверстия, то при проникновении инфекции в дыхательные пути признаки болезни обостряются, так как повышается давление крови в легочных структурах и понижается их пружинность.
Заметить недуг можно по следующим симптомам:
- Повышенная потливости при нормальных температурных условиях.
- Вялость в процессе сосания, у ребенка быстро появляется усталость, он часто делает перерывы.
- Малыш недобирает месячную норму по весу, в то же время рост находится в нужных пределах.
- Появление тахипноэ. Ребенок за одну минуту совершает 40 и более дыхательных движений, причем в этом процессе берет участие и плечевая зона.
Значительный по размерам дефект сопровождается яркой симптоматикой и является показанием для срочного вызова врача. Признаки могут сопутствовать как постоянно, так и появляться спонтанно. Сюда относят все характерные симптомы среднего дефекта, но в острой форме.
Помимо этого, ребенка может беспокоить:

- Появление цианоза. Синеет шея и лицевая часть, особенно в процессе нагрузки.
- Синюшный окрас всех кожных покровов может говорить о наличии сочетанного порока.
- Отечность конечностей и живота.
- Потеря аппетита.
- Трудности с дыханием, капризность малыша. При любой нагрузке давление в системе легочного кровотока возрастает и ребенку становится трудно дышать, появляется рестриктивный симптом одышки, болезненность в зоне грудной клетки.
В более старшем возрасте дети ощущают сильное головокружение вплоть до потери сознания.
Если ребенок присаживается на корточки, ему становится немного легче. По мере развития патологии дыхание становится учащенным и появляется кашель приступообразного характера, далее может образоваться сердечный горб.
У больных ребят значительно увеличена печень и прослушиваются влажные хрипы, наблюдается кардиалгия. Носовые кровотечения могут стать постоянными спутниками подростков, и на фоне общей картины последние отстают от сверстников в умственном и физиологическом развитии.
Причины и признаки
ДМЖП – это самый распространенный порок сердца
Медики не зря предупреждают о важности первого триместра беременности. Именно в это время и развивается дефект межжелудочковой перегородки у детей
Это происходит в период с 3-4 и до 8-10 недель беременности, когда сердце плода только формируется.
Причинами порока являются внешние и внутренние влияния. Среди них наиболее частыми являются следующие негативные факторы:
- Наследственность. В семьях, где уже отмечались случаи врожденных пороков сердца, такие состояния встречаются чаще других.
- Тяжелые и опасные инфекционные заболевания, которые поразили беременную в первом триместре. Наибольший риск для развития плода и образования разнообразных дефектов несут следующие болезни: краснуха, корь, грипп и разные виды герпеса.
- Вредные привычки, в первую очередь курение и употребление алкогольных напитков.
- Использование в лечении беременной препаратов, имеющих токсичное влияние на плод. Чаще всего это антибиотики, седативные средства, большие дозы аспирина, препараты, применяющиеся для лечения эпилептических припадков.
- Сахарный диабет, сопровождающийся скачками уровня глюкозы.
- Сильные или часто повторяющиеся стрессовые ситуации.
- Плохая экологическая обстановка.
- Вредное производство (химические предприятия, автозаправочные станции, работа с радиоактивными или токсичными веществами и так далее).
Признаки наличия дефекта стенки желудочка могут проявиться буквально сразу после рождения больного младенца или в первые дни его жизни. В основном это следующие симптомы:
- Цианоз, то есть посинение кожи, которое значительно увеличивается, когда ребенок плачет.
- Проблемы с кормлением – малыш теряет аппетит, сосет медленно, плохо.
- Ребенок плохо прибавляет в весе, медленно растет и развивается.
- Малыш страдает от одышки, почти все время спит.
- У младенца может отмечаться одышка и тахикардия.
- У больного формируются отеки живота, ног и стоп.
Все перечисленные симптомы могут не проявляться вообще или быть не слишком ярко выраженными, поэтому иногда единственным признаком наличия дефекта перегородки являются шумы в сердце.
Осложнения и последствия
Опасными считаются отверстия больших размеров
Дефект межжелудочковой перегородки у детей может иметь различные размеры. При минимальных габаритах дефекта в 1-2 мм отверстия могут с ростом ребенка закрываться самостоятельно, иногда оставаясь незамеченными.
При более сложных и объемных нарушениях целостности перегородки у ребенка развиваются пороки сердца и осложнения, некоторые из которых чрезвычайно опасны и даже смертельны, например, синдром Эйзенменгера. Это состояние является необратимым и возникает как следствие гипертензии легких, сопровождающейся склерозом сосудов. У больного ребенка развивается легочная и сердечная недостаточность, приводящая к летальному исходу.
В число возможных осложнений попадают следующие:
- Сердечная недостаточность.
- Эндокардит.
- Нарушение работы клапанов сердца с развитием пороков сердечных клапанов.
- Развитие инсульта.
Все эти осложнения являются тяжелыми заболеваниями, ведущими к опасным последствиям и напрямую угрожающими здоровью и жизни малыша.
Классификация
Дефект межжелудочковой перегородки у детей имеет несколько типов классификации:
По качеству, выделяют следующие варианты порока.
- Изолированный, то есть возникающий самостоятельно.
- Комбинированный, то есть входящий в состав других заболеваний и пороков развития сердца.
По размерам:
- Маленький – от 1-2 мм до 1 см в диаметре.
- Большой – занимающий более 1 см.
По расположению:
- Мембранозный. Этот дефект чаще всего имеет небольшой размер, располагается под аортальным клапаном и имеет способность к самостоятельному зарастанию в процессе роста ребенка.
- Мышечный. Такое нарушение формируется в мышечной ткани перегородки, также может исчезать с возрастом, если изначально имеет маленькие размеры.
- Надгребневый. Этот тип дефекта формируется в месте выхода сосудов из желудочков. Чаще всего такой дефект не способен самостоятельно закрываться.
Прогноз
Продолжительность жизни и прогноз целиком зависят от диаметра отверстия и качества функционирования сосудистого русла в малом круге кровообращения.
При незначительном дефекте качественный показатель жизни не меняется, только у 2 % есть вероятность появления вирусного эндокардита. Около 40-50 % небольших отверстий сами затягиваются до 4-5 лет.
При среднем размере окна сердечная недостаточность возникает рано. Постепенно самостоятельно закрыться могут лишь 14%, другие способны уменьшиться в размере. По мере взросления у оставшихся больных часто развивается легочная гипертензия.
При большом отверстии сердечная недостаточность является неотъемным спутником пациента.
Часто появляются пневмонии. Синдром Эйзенменгера поражает 10-15% таких детей. Велик риск летального исхода в детском или подростковом возрасте.
Если оперативное вмешательство не проводится, то при средних отверстиях пациент может прожить около 30 лет, а при незначительном дефекте почти 60 лет.
Наиболее склонны к самозакрытию мышечные дефекты, в то же время инфундибулярные нуждаются в хирургической коррекции.
При посещении стоматологии все пациенты с дефектами должны проходить антибактериальную профилактику. Физические нагрузки ограничиваются для всех больных. Если проведена операция и проблема устраняется, то через год дети могут выполнять любые нагрузки.
Смертность от дефекта перегородки составляет не более 10%, включая и послеоперационную летальность.
Дефект перегородки появляется еще во внутриутробном развитии, что может выявить ультразвуковая диагностика на плановом обследовании. Окно малого размера не приносит существенных неудобств пациенту и даже иногда зарастает до рождения, опасны средние и большие пространства.
Чаще всего возникает перимембранозный дефект, вероятность самозатягивания которого во много раз больше, чем других видов. Общая смертность пациентов с таким пороком не превышает 10%.
Кровоток у новорожденных
Сообщение между желудочками не всегда является патологическим отклонением. У плода при внутриутробном развитии легкие не участвуют в обогащении крови кислородом, поэтому в сердце есть открытое овальное окно (ооо), через него выполняется перетекание крови из правой части сердца в левую.
У новорожденных легкие начинают работать и ооо постепенно зарастает. Полностью окно закрывается в возрасте около 3 месяцев, у некоторых не считается патологией зарастание к 2 годам. При некоторых отклонениях ооо может наблюдаться у детей в 5 – 6 лет и старше.
В норме у новорожденных ооо не больше 5 мм, при отсутствии признаков сердечно-сосудистых заболеваний и других патологий это не должно вызывать опасений. Доктор Комаровский рекомендует постоянно следить за состоянием малыша, регулярно посещать детского кардиолога.
Если же размер отверстия 6 -10 мм, это может быть признаком дмжп, требуется хирургическое лечение.
Причины появления патологии у детей и взрослых
В первом триместре внутриутробного развития закладывается сердце малыша.
Появление отверстия на этом этапе относится к физиологической норме, так как все компоненты еще формируются и сопоставляются друг с другом. Если в этот момент происходит сбой из-за воздействия факторов экзогенного и эндогенного характера, то это отверстие не затягивается, а преобразуется во врожденный дефект.
Наиболее распространенные причины развития патологии:
- Наследственная предрасположенность.
- Наличие вредных привычек, от которых женщина не избавилась, даже будучи беременной.
- Побочные явления приема некоторых препаратов в период вынашивания.
- Наступления зачатия после 40 лет.
- Неправильное питание во время беременности, когда отмечался дефицит витаминов и микроэлементов.
- Плохая экология.
- Тяжелый токсикоз.
- Перенесение различных вирусных заболеваний в период вынашивания.
- Хронические патологии беременной, а также отсутствие должного отдыха и переутомление.
Так как патология считается врожденной, то дефект у взрослых может являться лишь следствием незатянувшегося отверстия перегородки с детства.
Особенности
Дмжп является к врожденным порокам сердца (впс). В результате патологии образуется отверстие, соединяющее нижние камеры сердца: его желудочки. Уровень давления в них разный, из-за чего при сокращениях сердечной мышцы немного крови из более мощной левой части попадает в правую. В результате ее стенка растягивается и увеличивается, нарушается кровоток малого круга, за который отвечает правый желудочек. Из-за повышения давления венозные сосуды перегружаются, возникают спазмы, уплотнения.
Левый желудочек отвечает за кровоток в большом круге, поэтому он мощнее и имеет более высокое давление. При патологическом протекании артериальной крови в правый желудочек необходимый уровень давления снижается. Для поддержания нормальных показателей желудочек начинает работать с большей силой, что еще прибавляет нагрузку на правую часть сердца и приводит к его увеличению.
Количество крови в малом круге возрастает и правому желудочку приходится повышать давление, чтобы обеспечить нормальную скорость прохождения по сосудам. Так возникает обратный процесс – давление в малом круге теперь становится выше и кровь из правого желудочка протекает в левый. Обогащенная кислородом кровь разбавляется венозной (обедненной), в органах и тканях возникает недостаток кислорода.
Такое состояние наблюдается при больших отверстиях и сопровождается нарушением дыхания и сердечного ритма. Зачастую диагноз ставится в первые несколько дней жизни малыша, и врачи начинают незамедлительное лечение, готовят к операции, при возможности избежать операции проводят регулярное наблюдение.
Дмжп маленьких размеров может сразу не проявиться, или не диагностируется по причине слабо выраженной симптоматики
Поэтому важно знать о возможных признаках наличия этого вида впс, чтобы своевременно принять меры и провести лечение ребенка
Лечение
Дмжп 4 мм, иногда до 6 мм – маленького размера – при отсутствии нарушения дыхательного, сердечного ритма и нормальном развитии ребенка позволяет в некоторых случаях не использовать хирургическое лечение.
При ухудшении общей клинической картины, появлении осложнений возможно назначение операции в 2 – 3 года.
Хирургическое вмешательство проводится с подключением пациента к аппарату искусственного кровообращения. Если дефект меньше 5 мм, его стягивают швами в форме П. При размерах отверстия больше 5 мм, его прикрывают с помощью заплаток из искусственного или специально подготовленного био-материала, зарастающего в последствии собственными клетками организма.
Если необходимо оперативное лечение ребенку в первые недели жизни, но оно невозможно по некоторым показателям здоровья и состояния малыша, ему накладывают временную манжетку на легочную артерию. Она помогает выравнивать давление в желудочках сердца и облегчает состояние пациента. Спустя несколько месяцев манжету удаляют и проводят операцию по закрытию дефектов.
Клинические проявления
При сбросе крови слева направо через дефект межжелудочковой перегородки перегрузке объемом подвергаются оба желудочка, поскольку избыточный объем крови, прокачиваемый левым желудочком и сбрасываемый в сосуды малого круга, попадает в них через правый желудочек.Систолический шум при дефекте межжелудочковой перегородки обычно грубый и лентовидный. При небольшом сбросе шум может быть слышен только в начале систолы, однако по мере увеличения сброса он начинает занимать всю систолу и заканчивается одновременно с аортальным компонентом II тона. Громкость шума может быть непропорциональна величине сброса, иногда громкий шум может быть слышен при гемодинамически незначимом сбросе (болезнь Роже). Громкий шум часто сопровождается систолическим дрожанием. Шум обычно лучше всего слышен снизу у левого края грудины, проводится во все стороны, но сильнее всего в направлении мечевидного отростка. Однако при высоком подлегочном дефекте межжелудочковой перегородки шум может лучше всего выслушиваться посередине или сверху у левого края грудины и проводиться вправо от грудины. В редких случаях при очень маленьких дефектах шум может быть веретенообразным и высокочастотным, напоминая функциональный систолический шум. При большом сбросе крови слева направо, когда отношение легочного кровотока к системному превышает 2:1, на верхушке или медиальнее ее может появляться рокочущий мезодиастолический шум, а также III тон. Пропорционально величине сброса усиливается пульсация в области сердца.При небольших дефектах межжелудочковой перегородки выраженной легочной гипертензии нет и легочный компонент II тона остается нормальным или лишь слегка усиливается. При легочной гипертензии появляется акцент II тона над легочным стволом. На рентгенограмме грудной клетки увеличиваются размеры левого желудочка и левого предсердия, а также усиливается легочный рисунок, однако при небольшом сбросе эти изменения могут быть очень незначительными или отсутствовать вовсе; при большой величине сброса появляются признаки венозного застоя в сосудах малого круга. Поскольку кровь сбрасывается на уровне желудочков, восходящая аорта не расширена. ЭКГ остается нормальной при небольших дефектах, однако при большом сбросе на ней появляются признаки гипертрофии левого желудочка, а при легочной гипертензии и правого. Размеры и расположение дефекта межжелудочковой перегородки определяют с помощью ЭхоКГ. 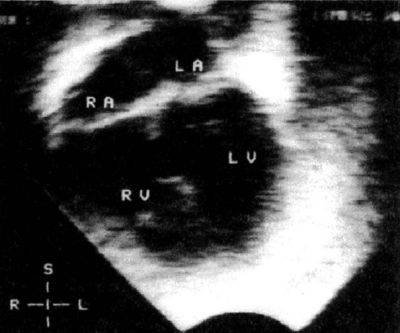
Причины развития ДМЖП
Дефект межжелудочковой перегородки – аномалия, которая может возникнуть во время внутриутробного развития плода примерно с 3 по 10 неделю развития. Если в это время беременная женщина подвергнется воздействию внешних или внутренних неблагоприятных факторов возникает риск развития пороков сердечно сосудистой и других систем.
К факторам риска относят:
- наследственную предрасположенность – риск рождения ребенка с ДМПЖ возрастает в несколько раз, если среди ближайших родственников есть люди с пороками сердца и других внутренних органов;
- вирусные инфекции, перенесенные беременной в это время – особенно опасными считаются корь, краснуха, грипп и герпес;
- прием антибиотиков и других лекарственных препаратов – многие лекарственные препараты обладают эмбриотоксичным действием и их бесконтрольный прием во время беременности может привести к развитию пороков у плода. Самыми опасными считаются антибиотики, противоэпилептические средства, успокоительные и гормональные препараты;
- употребление матерью алкоголя и курение – доказано, что регулярное употребление беременной женщиной алкоголя даже в самых минимальных дозах и курение в первые месяцы беременности повышают риск рождения ребенка с пороками развития более чем в 3 раза;
- соматические заболевания беременной – сахарный диабет, тиреотоксикоз, заболевания сердечно сосудистой системы и другие патологии увеличивают риск рождения нездорового малыша;
- другие неблагоприятные факторы – к рождению ребенка с пороками развития может привести множество других факторов: нехватка витаминов и питательных веществ в рационе беременной, частые стрессы и переутомление, работа на вредных производствах и так далее.