Corynebacterium spp у мужчин и женщин: лечение
Содержание:
- Corynebacterium glucuronolyticum
- Дифтерийные коринебактерии (Corynebacterium diphtheriae)
- Corynebacterium spp – бактерия-возбудитель дифтерии. Мобилункус в мазке что это такое
- Свойства бактериодов
- Пропионибактерии акне (Propionibacterium acnes)
- Процедура взятия мазка
- Бактериальный вагиноз
- Цель исследования
- Что показывает мазок на микрофлору влагалища?
- Лечение
- Свойства коринебактерий
Corynebacterium glucuronolyticum
Corynebacterium glucuronolyticum — микроорганизмы, выделенные от людей с заболеваниями мочеполовой системы. Они являются возбудителями простатита и уретрита у мужчин, но могут в оптимальном количестве обитать в организме здоровых людей, являясь представителями данного биоциноза.

Под воздействием негативных факторов происходит активный рост и размножение Corynebacterium glucuronolyticum. Бактерии начинают приобретать болезнетворные свойства, вызывая местное воспаление. Паренхима предстательной железы отекает, увеличивается в размере, инфильтрируется лимфоцитами. Воспаление распространяется на околожелезистую ткань, изменяется структура органа, разрушаются эпителиоциты, утрачивается секреторная функция железы.
Дифтероиды входят в состав нормоциноза урогенитального тракта мужчин наряду со стафилококками, энтерококками, единичными микоплазмами и уреаплазмами. В процессе сексуальной активности уретра заселяется потенциальными уропатогенными бактериями. При переохлаждении, нервном перенапряжении, длительном приеме антибиотиков возникает воспаление в простате, обусловленное условно-патогенными бактериями. При этом нарушаются функции местных факторов защиты организма.
Больные с простатитом или уретритом, вызванном Corynebacterium glucuronolyticum, жалуются на боли в промежности, мошонке, половом члене, усиливающиеся в конце акта мочеиспускания; дизурические расстройства: полиурию, никтурию, неполное опорожнение мочевого пузыря, слабую струю; половую слабость – расстройства эрекции и эякуляции.
Диагностические мероприятия:
- Пальпация предстательной железы per rectum — изменение размеров железы, гетерогенная консистенции, чередование плотных и мягких участков, болезненные ощущения.В гемограмме — признаки воспаления.
- Бактериологическое исследование мочи и секрета простаты проводится в микробиологической лаборатории. Биоматериал засевают на стандартные среды для первичной идентификации, микроскопируют выросшие колонии, а затем изучают структуру, физиологию, ферментативную и биохимическую активность выделенного возбудителя. Corynebacterium glucuronolyticum хорошо растут на кровяном агаре. Через 24 часа на нем появляются выпуклые колонии беловато-желтоватого оттенка без зон гемолиза.
- ПЦР-диагностика — определение генетического материала коринебактерий в исследуемом образце.
Лечение простатита и уретрита противомикробное. Больным назначают фторхинолоны, макролиды и тетрациклины.
Corynebacterium glucuronolyticum — возбудитель заболеваний урогенитального тракта у мужчин. На сегодня инфекционный простатит и уретрит являются довольно распространенными недугами и серьезной медицинской проблемой. Специфические диагностические методы и терапевтические принципы остаются до конца не изученными. Больные, «заработав» подобный недуг, мучаются всю жизнь. Только эффективное антимикробное лечение поможет им справиться с патологией.
Дифтерийные коринебактерии (Corynebacterium diphtheriae)
Это грамположительные неподвижные анаэробные бактерии, обычные обитатели кожной микрофлоры. Они делятся на два вида: дифтерийные и недифтерийные. Дифтерийные коринебактерии (ДК) в свою очередь подразделяются на токсикогенные и нетоксикогенные. Последние способны спровоцировать заражение крови, септический артрит, эндокардит и воспаления костного мозга. Оба вида, как правило, присутствуют в кожных язвах алкоголиков, у инъекционных наркоманов, а также в местах с низким уровнем гигиены и социально-экономическим уровнем развития. Вакцинация избавила развитые страны от дифтерии, но, тем не менее, заболевание сохраняется у людей из низших слоев общества и тех, кто не прошел вакцинацию.
Corynebacterium spp – бактерия-возбудитель дифтерии. Мобилункус в мазке что это такое

Бактерия делится на несколько типов, каждый из которых уникален, обладает особенностями специфического характера. Исходя из разновидности, микроорганизмы поражают кожу, влияют на работу внутренних органов. Риску подвергаются люди, имеющие слабый иммунитет. Бактериемия начнет развитие в случае, когда бактерии поразят брюшные, венозные катетеры.
Микроорганизмы подразделяются:
- На коринебактерии, поражающие представителей растительного мира;
- Бактерии-паразиты, наносящие вред животным и человеческим организмам;
- Непатогенные коринебактерии, обитающие в среднем объеме в здоровом организме. Населяют область дыхательных и репродуктивных органов, кожи, слизистых оболочек.
При наличии у мужчин или женщин коринебактерий, велика вероятность появления септического артрита, пневмонии.
Когда гинеколог берет мазок на флору?
- жалобы на зуд или выделения из влагалища, другие симптомы воспаления;
- профилактические осмотры;
- контроль проведенного лечения;
- прием гормональных препаратов и иммуносупрессоров;
- контроль микрофлоры на фоне длительного приема антибиотиков;
- беременность.
Проводится 3 раза за беременность (при постановке на учет, на 30-ой и 36-ой неделе).
Данное исследование имеет множество названий: мазок на флору, общий мазок, бактериоскопия, мазок на чистоту. Существуют также мазки на флору из мочеиспускательного канала и канала шейки матки.
Обычно эти три вида мазка проводят совместно.
Мобилункус
Существуют скрытые инфекционные заболевания, включающие опасные бактерии, такие как mobiluncus spp и corynebacterium spp, присутствующие в ДНК. Наличие в моче, в сперме или в мазке опасных бактерий приведет к воспалительным процессам. У мужчин развивается патология урогенитального тракта, приводящая к орхоэпидидимиту, простатиту, негонококковому уретриту и прочим.
Часто подвижный микроорганизм встречается в женских влагалищных выделениях, как имеющих бактериальный вагиноз, так и у здоровых. При скоплениях мобилункуса в области прямой кишки, может возникнуть контаминация влагалища, во время анального секса произойдет заражение.
Чтобы диагностировать наличие бактерии, пользуются несколькими методами:
- Полимеразной цепной реакцией;
- Бактериоскопическим исследованием.
- Серологическими методами.
Кто такой Мобилункус?
Мобилункус (Mobiluncus) относится к бактериям-палочкам. Это часть условно-патогенной (читай – нормальной) флоры, которая может быть безвредной, но при определенных условиях, например, ослабленном иммунитете, может вызывать заболевания.
Мобилункус обнаруживается при многих воспалительных процессов урогенитального тракта у женщин и мужчин.
У мужчин наличие мобилункуса часто ассоциировано с воспалительным процессом в уретре, у женщин он ассоциируется с патологическим состоянием влагалища – вагинозом.
Несмотря на обилие названий, все они могут означать лишь одно – воспаление, вызванное бактериальной инфекцией.
Воспалительные заболевания влагалища инфекционной природы занимают первое место среди всех гинекологических заболеваний.
Их возбудителями становятся бактерии, являющиеся частью нормальной микрофлоры влагалища.
Заболевание характеризуется изменением характера влагалищных выделений (наиболее специфическая жалоба на резкий неприятный рыбный запах), выделения обычно не слишком обильные, серовато-белые, без комков и крупинок.
Неприятные ощущения (зуд, жжение и так далее) встречаются, но относительно редко, как и дизурический синдром.
При длительном течении заболевания выделения из влагалища становятся более густыми, тягучими и липкими, желто-зелеными, могут пениться.
Профилактика воспалительных процессов во влагалище включает:
- отказаться от бесконтрольного использования антибиотиков и антимикробных препаратов;
- взять под контроль стресс: физический и эмоциональный;
- больше двигаться, ходить пешком, что нормализует гормональный фон;
- заниматься здоровьем не только влагалища, но и всей триады, в которую входят мочевой пузырь и кишечник.
Клиника (симптомы + жалобы) важнее результатов анализов. Если мазок выявляет наличие мобилункуса или любой другой патогенной или условно-патогенной флоры, но у вас нет жалоб, то к вопросу лечения следует подходить крайне взвешенно.
Свойства бактериодов
-
Морфология. Bacteroides spp. – палочковидные бактерии, имеющие средний размер и разнообразную форму: изогнутую, спиралевидную, овальную. Палочки не имеют жгутиков, спор и капсул, за исключением Bacteroides fragilis. Геномы изученных видов представлены кольцевыми двуцепочечными молекулами ДНК.
- Тинкториальные свойства. Бактероиды окрашиваются по Граму в красный цвет и располагаются в мазке одиночно или парами. Тонкие ветвящиеся палочки могут содержать большие вакуоли.
- Физиологические свойства. Большинство бактероидов — строгие анаэробы. Они растут в значительном диапазоне температур от 25 до 45 °С, оптимальное значение рН питательных сред 7—7,4. Микробы обладают малой устойчивостью во внешней среде. Они чувствительны к различным дезинфектантам. В качестве источника энергии бактерии используют химические соединения, а в качестве источника углерода – органические вещества.
- Культуральные свойства. Бактероиды требовательны к питательным средам. Им необходимы специальные условия для роста и размножения — двуокись углерода и менадион. Для выделения чистой культуры в лабораторных условиях используют специальные сложные среды, обогащенные гемином, пептоном, дрожжевым экстрактом, глюкозой, бычьей желчью. Микробы размножаются медленно: посевы выдерживают в термостате в течение пяти суток. На пластинчатых средах с кровью бактероиды растут в виде мелких округлых выпуклых колоний, лишенных пигмента или имеющих черную, серую или темно-коричневую окраску с включениями в форме концентрически расположенных колец. При росте в жидких средах образуют равномерную муть с осадком.
- Биохимические свойства. Большинство бактероидов не продуцируют каталазу, не ферментируют глюкозу, лактозу, мальтозу или расщепляют данные сахара с образованием кислот — янтарной, уксусной, пропионовой, изовалериановой, изомасляной и масляной. Они метаболизируют пептон и промежуточные продукты обмена. Бактероиды вовлечены в процессы утилизации белков и биотрансформации желчных кислот, восстановления холестерина, гидролиза мукополисахаридов.
- Факторы патогенности бактероидов: эндотоксин – липополисахарид наружной мембраны клеточной стенки; О – антиген, структура которого остается неизученной; капсула; пили. Фимбрии, белки-адгезины и белки-агглютинины обеспечивают адгезию – позволяют микробам хорошо связываться с тканями хозяина. Капсула B.fragilis выполняет защитную функцию – уклонение от иммунного ответа хозяина. Большинство бактероидов аэротолерантны – устойчивы к токсическому действию кислорода. Ферменты инвазии, разрушающие ткани хозяина – нейраминидаза, фибринолизин, гепариназа, ДНК-аза, гиалуронидаза, хондроитинсульфатаза, гемолизин.
Пропионибактерии акне (Propionibacterium acnes)
Часто называемые причиной обыкновенных угрей, пропионибактерии акне (ПА) – это грамположительные анаэробные бациллы, производящие пропионовую кислоту – побочный продукт их метаболизма. ПА населяют сальные железы, питаются жирными кислотами кожного сала, при этом они чувствительны к ультрафиолетовому излучению.
Считается, что ПА становятся причиной таких заболеваний, как фолликулит, саркоидоз, а также системных инфекций, приводящих к эндокардиту. Иногда ПА провоцирует SAPHO-синдром (синовит, акне, гнойничковые высыпания, гиперостоз и остит) – хроническое системное воспалительное заболевание. В сальных железах ПА производят свободные жирные кислоты. Этот побочный продукт их жизнедеятельности раздражает стенки фолликулов и вызывает воспаление, которое и приводит к кожным инфекциям.
Наиболее распространенное заболевание, которое связывают с ПА, — это акне, поражающее до 80% подростков. Однако есть факторы, предрасполагающие их появлению: преобладание мужских гормонов, медикаментозная терапия (гормональная или контрацептивная), стресс и наследственность.
Невоспаленные акне – это открытые или закрытые комедоны, воспаленные – узелки, прыщи, гнойнички и пузырьки.
Как и эпидермальный стафилококк, ПА становятся причиной послеоперационных инфекций. Искусственные суставы, катетеры и сердечные клапаны транспортируют кожную микрофлору в организм. В результате возникают системные инфекции, а потом сепсис или эндокардит. Другим способом проникновения ПА в организм могут стать повреждения глаза или офтальмологические операции. Это ведет к эндофтальмиту – воспалению внутреннего глаза с временной потерей зрения. Позднее возникновение инфекции – чаще всего результат низкой вирулентности фенотипа ПА.
Лечение подобных заболеваний зависит от многих факторов. Для терапии и предотвращения акне существует множество средств, например, перекись бензоила и наружные антибиотики, они дезинфицируют кожу и защищают ее от бактерий. Наружные ретиноиды снимают воспаления фолликулов. Оральные антибиотики назначаются пациентам с умеренной формой акне. Кроме сокращения внешних проявлений заболевания, антибиотики оказывают еще и противовоспалительное действие. Однако единственное на сегодняшний день средство, ведущее к постоянной ремиссии, — это изотретиноин – составляющее витамина А. Редко случающиеся системные инфекции, включая эндокардит, развивающиеся после операций у пациентов с низким иммунитетом, эффективно лечат пенициллином или ванкомицином.
Основными факторами, способствующими развитию акне, являются ороговение корней волос, повышенная выработка кожного сала и излишнее количество ПА. Хотя эти бактерии часто связывают с появлением акне, они населяют и микрофлору абсолютно здоровых людей. А исследования доказывают, что антибиотики в первую очередь снимают воспаление и только потом сдерживают рост ПА. Широкое распространение пропионибактерий акне на здоровой коже дает основание предполагать, что они являются мутуалистами, а не паразитами.
Процедура взятия мазка

Мазок на флору у женщин берут из уретры, с внутренней части половых губ, слизистой оболочки влагалища и шейки матки. Также можно получить материал для микроскопии из полости матки (при аспирации или выскабливании) и яичников (путем пункции или во время операции). Из этого материала тоже готовятся мазки.
Техника взятия мазка:
Уретра: используется очень тонкий тампон на алюминиевой проволоке или одноразовая бактериологическая петля. Область наружного отверстия мочеиспускательного канала очищают тампоном из марли. Петлю или тампон вводят в уретру на глубину 1-2 см, одновременно слегка надавливая на боковые и заднюю стенки. Полученный материал помещают на предметное стекло путем прокатывания тампона или передвижения петли. Он используется для микроскопии и иммунофлюоресцентного анализа. Чтобы провести культуральное исследование или полимеразную цепную реакцию (ПЦР) тампон или петлю помещают в пробирку с питательной средой.
Преддверие влагалища и половые губы: применяется стерильный тампон. Взятие материала проводится с воспаленного участка. При абсцессе желез преддверия его сначала вскрывают, а затем полученное содержимое переносят на предметное стекло.
Влагалище: с помощью зеркал обнажают нижнюю часть влагалища с шейкой. Тампон помещают на видимый участок воспаления или при его отсутствии – в задний свод влагалища. Материал равномерно переносят на предметное стекло, просушивают на воздухе, закрепляют этанолом (2-3 капли на стекло), маркируют, помещают в закрытую емкость и направляют в лабораторию. При необходимости культурального исследования, например, при трихомониазе, тампон помещают в пробирку и немедленно отправляют лаборанту.
Шейка матки: вначале с помощью ватного тампона берут материал для культурального исследования
Шейку смачивают стерильным физраствором, тампон осторожно вводят в цервикальный канал, а затем извлекают, не касаясь влагалищных стенок, и помещают в стерильную пробирку. Чтобы взять мазок для микроскопии, ПЦР или вирусологического анализа, используется особая щеточка
Ее помещают в цервикальный канал после забора материала на культуральное исследование. Глубина введения составляет 1-2 см, щеточку осторожно вращают, затем полученный соскоб переносят на предметное стекло.
Взятие мазков – быстрая, безболезненная и безопасная процедура.
Бактериальный вагиноз
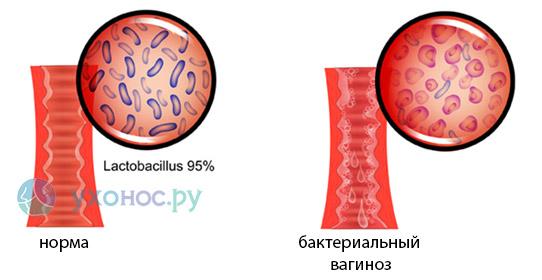
Eubacterium spp. в анализе влагалищного секрета — признак бактериального вагиноза. Этот невоспалительный синдром возникает при резком снижении количества нормальной лактофлоры и ее замещением на микробные ассоциации.
Влагалищная микрофлора состоит из облигатных, постоянно присутствующих бактерий, а также факультативных микроорганизмов, поддерживающих местный иммунитет. К первой группе относятся лактобактерии, бифидобактерии, аэрококки, эубактерии, бактериоды, пептострептококки, гарденеллы, коринебактерии. Представителями факультативной флоры являются условно-патогенные микроорганизмы. К ним относятся: энтерококки, стрептококки, стафилококки, фузобактерии, вейлонеллы, клостридии
Важное этиологическое значение имеет несколько качественное, сколько количественное соотношение бактерий
Тотальное размножение эубактерий происходит под воздействием провоцирующих факторов:
- Иммунодефицит,
- Соматические заболевания,
- Патологии органов репродуктивной системы,
- Травмы промежности и женских половых органов,
- Гормональный сбой,
- Длительная антибиотикотерапия,
- Плохие бытовые условия,
- Беспорядочная сексуальная жизнь,
- Частое применение лубрикантов,
- Внутриматочная спираль,
- Иммуносупрессия,
- Лечение цитостатиками.
У мужчин состав микрофлоры уретры также непостоянен. Он изменяет под воздействием неблагоприятных факторов. Дисбиоз половых органов у мужчин может быть вызван следующими причинами: ИППП, снижение иммунной защиты, дисфункция простаты, нарушение гемодинамики, бактериальный вагиноз у партнерши.
Микрофлора влагалища выполняет эволюционную функцию: оплодотворение яйцеклетки происходит только самым здоровым и сильным сперматозоидом, который сможет прорваться через кислотный влагалищный барьер. При снижении защитных сил женского организма уменьшается количество лактобактерий во влагалище. Они замещаются другими обитателями биоценоза, количество которых резко возрастает. Развивается патология. При этом отсутствует конкретный возбудитель инфекции. Снижение лактофлоры и защелачивание влагалищной среды – комфортные условия для размножения эубактерий и приобретения ими болезнетворных свойств.
Больные женщины жалуются на обилие серовато-желтых выделений из влагалища. Периодически они изменяют свою консистенцию и окраску, становятся желтыми или зеленоватыми, пенистыми или творожистыми, более густыми и липкими. Вагинальное отделяемое имеет неприятный запах, который обычно и заставляет пациентку обратиться к врачу. Подобный «аромат» обусловлен веществами, выделяемыми эубактериями и прочими микробами. Женщины ощущают дискомфорт или болезненность в области наружных гениталий после полового сношения. Жжение и зуд во влагалище, стойкое ощущение сырости в промежности, постоянное раздражение аногенитальной зоны, болезненное и учащенное мочеиспускание — клинические признаки длительно текущей патологии, приводящей нередко к тяжелым последствиям.
У беременных женщин с вагинозом намного выше риск развития воспаления половых органов, выкидышей, раннего излития амниотической жидкости, послеродового сепсиса.
Цель исследования
- определить состояние микрофлоры влагалища;
- выявить половые инфекции и их возбудителя;
- определить степень воспалительного процесса;
- оценить степень чистоты влагалища, что обязательно перед дальнейшими диагностическими исследованиями и гинекологическими операциями – прижиганием эрозий, удалением полипов, выскабливанием;
- оценить состояние здоровья беременных женщин.
– выяснение чувствительности бактерий к
. Исследование проводят одновременно с посевом мазка при обнаружении во влагалище болезнетворных бактерий, вызывающих воспаление или половые инфекции.
Существует большое количество антибиотиков, но не все они одинаково эффективны по отношению к разным группам бактерий (на вирусы антибиотики не влияют). Случается, что после курса антибиотиков пациентка не выздоровела или болезнь вернулась через несколько дней/недель. Это произошло, потому что для лечения были назначены антибиотики, слабо влияющие на возбудителя болезни.Для того чтобы лечение было максимально эффективным необходимо определить, какие антибиотики:
- полностью уничтожают бактерию — возбудителя болезни;
- останавливают рост возбудителя;
- не влияют на жизнедеятельность данной бактерии.
На основе проведенного исследования составляется
После того, как были определены бактерии, вызвавшие болезнь, их распределяют в несколько пробирок с питательными средами. В каждую пробирку добавляют определенный антибиотик. Пробирки помещают в термостат, где созданы оптимальные условия для их размножения.
После культивации (около 7 дней) анализируют рост бактерий в пробирках. Там, где бактерии чувствительны к антибиотику, колоний не образуется. Этот препарат оптимальный для лечения пациентки. В пробирку, где добавлены препараты, к которым антибиотики нечувствительны, рост бактерий самый интенсивный. Такие лекарственные средства не могут быть использованы для лечения данного заболевания.
Задачи и функции цитологии значительно шире, следовательно, шире и ее возможности
Врач, исследующий материал, основное внимание уделяет состоянию эпителиальных клеток с целью выявления патологических процессов (воспаление, дисплазия, злокачественные новообразования) и одновременно отмечает флору. Чаще всего исследованию подлежит влагалищная порция шейки матки, представленная многослойным (четырехслойным) плоским эпителием (МПЭ) и шеечный канал
Что показывает мазок на микрофлору влагалища?
, различные вирусы) не обнаруживаются при осмотре под микроскопом из-за их маленького размера. Для их выявления необходим анализ крови на РПЦ.
Если у матери не было обнаружено во время беременности никаких серьезных гинекологических заболеваний, то среда половых органов плода стерильна (микрофлора не выделена). С появлением девочки на свет начинает формироваться микрофлора влагалища. Но не сразу — в первые часы жизни девочки ее половые органы заполнены обильным количеством слизи и нет микрофлоры в мазке. Затем (примерно через 4 часа) после рождения при взятии анализа на микрофлору в мазке новорожденной можно обнаружить:
- лактобациллы;
- бифидобактерии;
- коринебактерии;
- несколько элементов кокковой микрофлоры.
При расшифровке результатов мазка у гинеколога у девочек до менархе (первой менструации) обнаруживают анаэробную микрофлору (лактобактерии, бактероиды) и аэрофильную. С подросткового (до 15-ти лет) и до юношеского периода (с 16 лет) происходит рост нормофлоры влагалища. Это означает, что с 16 лет микрофлора половых путей у девушки полностью соответствует норме у женщин.
Лечение
Вагиноз
Чтобы устранить неприятные симптомы вагиноза, вызванного эубактериями, необходимо восстановить нормальный состав биоценоза влагалища и нормализовать рН влагалищной среды. Во время проведения лечебных мероприятий женщинам рекомендуют воздержаться от половой жизни или использовать барьерные методы контрацепции.

- В отношении эубактерий активны следующие антибиотики – «Кларитромицин», «Метронидазол», «Клиндамицин». Они подавляют чрезмерный рост и размножение микробов. К современным средствам этиотропной терапии вагиноза относится комбинированный препарат «Тержинан». Это вагинальные таблетки, содержащие антибактериальный, противовоспалительный, противогрибковый, репарационный и противомикробный компоненты.
- Местное иммунокорригирующее лечение — вагинальные свечи «Кипферон», «Генферон», «Вагиферон», «Эпиген».
- Десенсибилизирующая терапия – «Кларитин», «Диазолин», «Тавегил».
- Биопрепараты для восстановления микрофлоры влагалища — интравагинальные таблетки и свечи «Лактобактерин», «Бифидин», «Ацилакт».
- Физиотерапевтическое воздействие заключается в применении низкочастотного ультразвука.
Если не лечить влагалищный дисбиоз, воспаление со слизистой оболочки влагалища распространится на цервикальный канал. Вагиноз может перерасти в эндометрит и аднексит.
Дисбактериоз
Для нормализации количества эубактерий в кишечнике применяют пробиотики – «Энтерол», «Аципол», «Линекс», «Ацилакт», «Наринэ». Эти препараты содержат полезные микроорганизмы, которые нормализуют работу кишечника, справляясь с диареей, восстанавливая микрофлору и защищая организм от токсинов.
Симптоматическое лечение заключается в использовании ферментных препаратов – «Креон», «Мезим», «Панзинорм», сорбентов «Смекта», «Полисорб», «Активированный уголь».
Больным показана диетотерапия на время лечения. Лицам со склонностью к запорам специалисты рекомендуют обогащать рацион продуктами, содержащими клетчатку — отрубной хлеб, овощи, фрукты, сухофрукты, а также ежедневно употреблять молочно-кислые продукты, первые блюда на овощном бульоне, салаты с растительным маслом. Из рациона следует исключить сдобные и мучные изделия, жирные продукты, сладости
Особое внимание необходимо уделять питьевому режиму. Взрослый человек должен выпивать в сутки не менее двух литров чистой воды.
Критерии излеченности – исчезновение негативных симптомов и нормализация лабораторных показателей.
Свойства коринебактерий
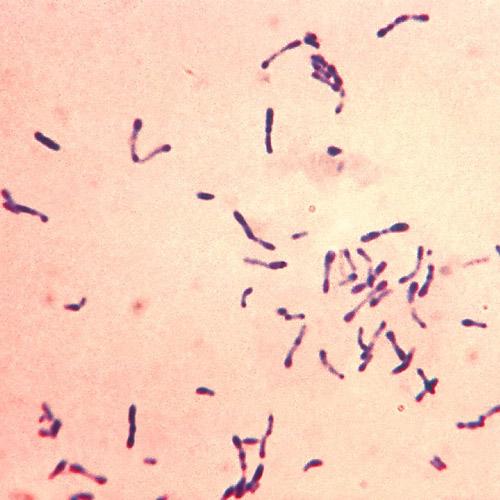
Морфология. Коринебактерии — полиморфные, тонкие и длинные палочки, имеющие характерные утолщения на концах, в которых содержатся зерна волютина. Это своеобразный запас питательных веществ – жировых включений, необходимый клеткам для нормальной жизнедеятельности. Микроорганизмы не образуют спор и не имеют жгутиков. Бактериальная клетка содержит нуклеоид с ДНК, имеющей замкнутую кольцевую форму и содержащей гуанин и цитозин в различных соотношениях. Зерна волютина, хорошо заметные в цитоплазме покоящейся клетки, исчезают при ее интенсивном делении. Клеточная стенка многослойна. Она состоит из пептидогликана, липидного слоя и микрокапсулы.
Тинкториальные свойства. Бактерии окрашиваются по Граму в синий цвет. Коринебактерии в мазке характеризуются хаотичным расположением: под углом друг другу, в виде римской Х или V. Окраска по Нейссеру позволяет обнаружить при микроскопии зерна волютина синего или фиолетового цвета и желтую цитоплазму.
Культуральные свойства. Коринебактерии прихотливы к условиям роста. Для их культивирования необходимы селективные среды со стимуляторами — кровью, глюкозой, продуктами расщепления белка: казеин, дрожжи. Бактерии хорошо растут на среде Леффлера, кровяном и сывороточном агарах. Спустя сутки после посева на них появляются крошковидные или маслянистые выпуклые колонии серого или белого цвета, напоминающие шагреневую кожу. Размер колоний немного отличается у разных представителей данного рода. Для первичной идентификации коринебактерий в бактериологических лабораториях используют коринебакагар с теллуритом калия, который подавляет рост посторонней микрофлоры. На ней микробы образуют серые или черные колонии. В сывороточном бульоне появляется диффузная муть с пленкой или хлопьевидным осадком на дне пробирки. Бактерии могут расти и размножаться в диапазоне температур от 15 до 40°.
Биохимические свойства. Коринебактерии – факультативные анаэробы с окислительно-ферментативным метаболизмом. Для их культивирования необходимы углеводы. Они расщепляют некоторые сахара до кислоты без газа.
К факторам патогенности относятся: фимбрии, экзотоксин, гемолизин, корд-фактор, бактериоцины, гиалуронидаза, нейраминидаза, дегидрогеназа, протеаза.
Резистентность. Коринебактерии чувствительны к кипячению, дезинфектантам с хлором и перекиси водорода. Микробы устойчивы к охлаждению и высушиванию. В воде и молоке они сохраняют жизнеспособность 20 дней. В пыли и аэрозоле бактерии живут 2 суток. Инактивирующее действие на микробы оказывают не только химические соединения, но и физические факторы – нагревание и ультрафиолетовое облучение.