Доктор комаровский о нейтропении у детей
Содержание:
Причины нейтропении
Нейтропения у детей и взрослых может развиться как самопроизвольная патология из-за снижения функционирования или разрушения гранулоцитов, так и в результате каких-либо отклонений и патологий. Очень часто, снижение нейтрофильных клеток происходит в результате воздействия на организм некоторых лекарственных препаратов, особенно пенициллина, противосудорожных и противоопухолевых средств. Однако, спровоцировать развитие заболевания могут и другие патологические факторы, например:
- инфекции вирусной, бактериальной или паразитарной природы (ВИЧ, малярия, туберкулез и др.);
- нарушение нормального функционирования костного мозга, развитие лейкоза, анемии, миелофиброза и др.;
- значительная нехватка в организме фолиевой кислоты и витамина B12;
- иногда, нейтропения у ребенка может возникнуть в результате недостаточно хорошей работы поджелудочной железы или почек;
- реже может возникнуть врожденная нейтропения у грудничка из-за генетически переданного агранулоцитоза, или самобытного нарушения выработки белых клеток, такое состояние называется синдромом Костмана.
Нейтропения подразделяется на первичную и вторичную. Первичная форма возникает после генетической передачи или при наличии внутреннего дефицита миелоидных клеток, такое заболевание характерно для детей до полутора лет. Вторичная нейтропения более характерна для взрослых людей, которые перенесли аутоиммунные заболевания, подвергались химиотерапии или облучению, или например, страдают алкоголизмом.
Еще одной формой заболевания является циклическая нейтропения. Такая конфигурация крайне редкая, и встречается 1 раз на миллион. Обычно начинается циклическая нейтропения у детей раннего возраста по неизвестным причинам. У пациентов с таким диагнозом выявлена мутация гена эластазы нейтрофилов и зачастую, нарушен выход иммунных кровяных клеток из костного мозга (миелокахексия).
Симптомы и признаки
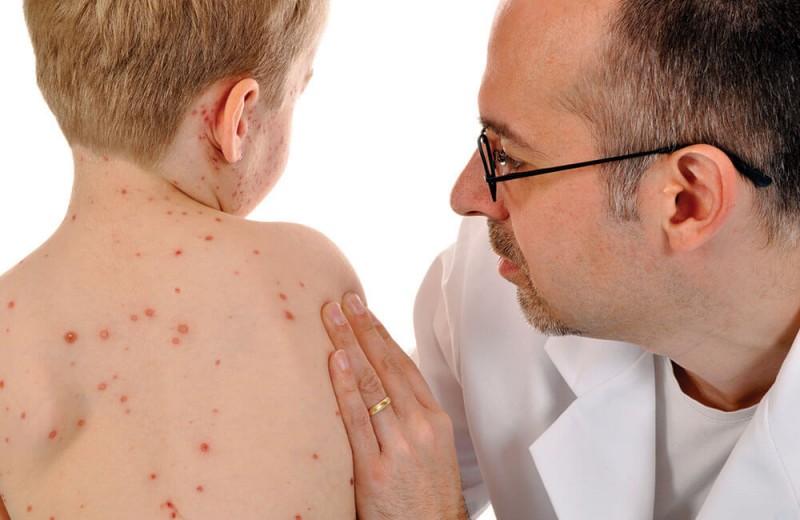
Так как нейтропения вызвана гибелью кровяных телец, ответственных за сопротивление бактериям и инфекциям, болезнь сопровождается низким уровнем иммунитета. Ребенок становится особенно подвержен бактериальным и грибковым заболеваниям, и организм слабо реагирует на назначенное лечение.
Поэтому чаще всего нейтропения выражается в симптомах отдельных заболеваний, которые развиваются на ее фоне. У разных пациентов симптомы могут различаться. Это могут быть как частые ОРВИ, так и прогрессирующие грибковые болезни.
Нейтропения в слабой форме может проходить практически бессимптомно. В тяжелой форме она сопровождается:
- выраженной интоксикацией организма ребенка,
- высокой температурой,
- повышенным риском пневмонии и сепсиса,
- некротическим повреждением тканей,
- тяжелыми формами инфекций.
Читайте так же: Токсокароз у детей
Тяжелые формы нейтропении представляют собой большой риск для здоровья и жизни ребенка и требуют профессиональной медицинской помощи. Системный подход к диагностике и лечению позволяет воздействовать на симптомы и замедлить развитие сопутствующих заболеваний.
Симптомы нейтропении
Типичная клиническая симптоматика при нейтропеническом синдроме развивается при выраженном снижении показателя нейтрофильных гранулоцитов в периферической крови и проявляется симптомами, похожими на гипопластическую анемию.
Первым характерным симптомом нейтропении являются некротически-язвенные изменения с локализацией в полости рта (ангина, стоматит и гингивит), грудной полости (пневмония со склонностью к абсцедированию и эмпиеме плевры), кожных покровов (подкожные абсцессы, ногтевые панариции и межмышечные флегмоны), мягких тканях параректальной локализации (гнойный парапроктит в свищевой форме).
В ситуации, когда некротически-язвенные процессы затрагивают тонкий кишечник, развивается клиника некротической энтеропатии, которая проявляется появлением острой боли в брюшной полости без четкой локализации, тошноты и рвоты не связанной с приемом пищи, а также атонией кишечника со склонностью пациента к запорам. Опасность некротической энтеропатии заключается в ее склонности к развитию осложнений, угрожающих жизни пациента (перфорация кишечника и перитонит).
При развитии выраженной нейтропении, провокатором которой является длительный прием противосудорожных, сульфаниламидных, гипосенсебилизирующих и анальгетических лекарственных средств, формируется яркий клинический симптомокомплекс с острым дебютом и высокой степенью летальности. Данная форма нейтропении относится к иммунному агранулоцитозу, обусловленному реакцией антилейкоцитарных антител на собственные нейтрофильные гранулоциты и проявляется в остро возникшей лихорадке, головной боли, ноющей боли в крупных суставах и резкой слабости. В различных органах и тканях появляются изъязвления с воспалительным компонентом (полость рта, пищевод, влагалище и кишечник) вплоть до развития генерализованной септицемии. Продолжительность острого периода составляет 3-4 суток и в 30% случаев заканчивается летальным исходом.
Таким образом, у каждого пациента, имеющего частые инфекционные заболевания, особенно протекающие в тяжелой форме, следует заподозрить наличие нейтропении, особенно у больных, получающих лучевое или цитостатическое лечение.
При начальных проявлениях нейтропении отсутствуют характерные жалобы у больного, в связи с чем, необходимо отдельное внимание уделить объективному обследованию пациента с обязательным осмотром ротовой полости, кожных покровов, ануса, мест катетеризации и венепункции центральных сосудов, а также пальпацией живота. Кроме характерных клинических симптомов для установления достоверного диагноза «нейтропения» большое значение имеет выявление лабораторных изменений
Кроме характерных клинических симптомов для установления достоверного диагноза «нейтропения» большое значение имеет выявление лабораторных изменений.
Отдельное внимание следует уделить лабораторному обследованию пациентов с фебрильной лихорадкой, которое подразумевает не только общий анализ крови с подсчетом гранулоцитов, но при необходимости двукратный посев крови на предмет наличия патогенных бактерий и грибкового поражения. У послеоперационных больных необходимо обследовать посев содержимого из дренажного выпускника, а при наличии послабления стула рекомендовано выполнение исследования кала на клостридиальную инфекцию
Большое значение в диагностике нейтропении имеет исследование кроветворной функции костного мозга, при котором можно не только оценить угнетение того или иного ростка кроветворения, но и определить причину его возникновения.
Врожденные болезни
Существует ряд врожденных заболеваний, при которых снижается уровень нейтрофилов:
- Иммунодефициты. Снижение всех классов иммуноглобулинов, Х-сцепленный гипер-IgM синдром, снижение числа В-лимфоцитов и низкое содержание антител из-за нарушения в Х-хромосоме.
- Миелокахексия. При этом нарушается проходимость костномозгового канала, выпускающего белые кровяные тельца, что приводит к уменьшению их выработки. Параллельно с этим возрастает синтез моноцитов, что и позволяет выявить патологию. Такое состояние нередко бывает предвестником развития лейкоцитоза.
- Ацидемия. Развивается в результате увеличения содержания кислот в крови ребенка.
- Гликогеноз. Болезнь, при которой нарушается работа ферментов, отвечающих за синтез и распад гликогена. Вследствие этого он начинает накапливаться в органах и тканях организма.
- Врожденный дискератоз. Это тяжелое заболевание кожи со множеством осложнений.
- Метафизарная хондродисплазия. Болезнь, возникающая вследствие скелетной дисплазии и приводящая к карликовости с короткими конечностями.
- Синдром Костмана. Наследственный дефект на генном уровне, нарушающий функции костного мозга. Он приводит к тяжелой степени нейтропении, требующей ежедневных инъекций препаратов, стимулирующих производство белых кровяных телец. Заболевание неизлечимо и нередко вызывает другие патологии крови, такие, как лейкоз.

Поскольку заболевание у каждого ребенка проявляется индивидуально, установить для него точные симптомы невозможно. Однако для каждой степени тяжести имеются общие особенности:
- Легкая. Обычно без четких внешних признаков. Обнаруживается при постоянных вирусных заболеваниях методом анализа крови. При этом ребенок долго выздоравливает, а болезни часто дают осложнения. Если инфекция носит локальный характер, лечение не занимает много времени, и здоровью малыша ничего не угрожает.
- Среднетяжелая. Постоянные ОРВИ часто осложняются гнойными инфекциями, но других проявлений нейтропении нет. При анализе крови обнаруживается также уменьшение количества лейкоцитов и гранулоцитов.
- Тяжелая. В этом случае происходит общая интоксикация организма, повышается температура, ребенок часто болеет, наблюдаются высыпания на кожных покровах и слизистых оболочках. Также возможны язвенные поражения в области ануса, гнойные инфекции в ротовой, грудной и брюшной полостях. Если надлежащее лечение на данной стадии не проводить, есть риск очень серьезных осложнений, вплоть до летального исхода.
Универсальных методов медицинской помощи при нейтропении не существует. Все зависит от степени тяжести, причины заболевания и наличия осложнений. При необходимости ребенка помещают в специальную палату стационара, в которой постоянно проводят антибактериальную и ультрафиолетовую обработку.
Лечение должно быть комплексным и может включать в себя антибактериальные, иммуностимулирующие и противогрибковые курсы терапии, а при необходимости и медикаментозную поддержку костномозговой деятельности. Если обнаружены патологии селезенки, проводится спленэктомия. В крайних случаях, когда ни один метод не помогает, прибегают к трансплантации костного мозга.
Все методы лечения направляются на устранение первопричины падения уровня нейтрофилов, а также заболеваний, спровоцированных ослаблением иммунной системы ребенка. Препаратов, напрямую влияющих на количество кровяных телец, не существует.
Если нейтропения вызвана какими-либо патологиями организма, стоит отнестись к ситуации очень внимательно, поскольку это достаточно серьезная болезнь. Но при доброкачественной форме опасаться не нужно. В 2 — 3 года уровень нейтрофилов стабилизируется, не нанеся при этом никакого вреда здоровью ребенка.
Классификация заболевания
Существует несколько форм врождённой нейтропении:
- Циклическая. Может развиться у грудничка и пожилого человека. Точные причины её возникновения неизвестны. Сопровождается попеременными ремиссиями и обострениями.
- Хроническая доброкачественная семейная. Она не вызывает серьёзных осложнений, относительно легко вылечивается и порой может протекать без симптомов. Развивается в течение длительного времени. Чаще всего обнаруживается у детей в возрасте от нескольких месяцев до двух лет.
- Вызванная врождёнными иммунными заболеваниями. Патология характеризуется изменением формы нейтрофилов в периферической крови. Включает в себя агаммаглобулинемию Бругона, селективный дефицит иммуноглобулина А, ретикулярный дисгенез.
- Вызванная фенотипическими отклонениями. Возникает при синдромах Барта, Швахмана-Даймонда, Чедиака-Хигаси и других.
- Наследственная. Сопровождается сбоем продуцирования нейтрофилов из-за нарушения синтеза клеток-предшественников. К таким заболеваниям можно отнести миелокахексию, при которой замедляется выработка лейкоцитов.
- Синдром ленивых лейкоцитов Миллера — наследственный дефект функции нейтрофильных гранулоцитов.
- Возникшая при различных, так называемых накопительных, заболеваниях (гликогеноз, ацидемия).
На фоне других заболеваний развиваются приобретённые формы:
- Аутоиммунная. Иммунные факторы очень распространены и выявляются у большинства пациентов. Чаще всего возникает после приёма Анальгина и медикаментов для лечения туберкулёза. Также часто сочетается с дерматомиозитом, ревматоидным артритом и другими расстройствами иммунитета. При аутоиммунной форме нейтрофилы атакуются собственными антителами организма. Младенческая доброкачественная нейтропения часто возникает в период новорождённости и может рецидивировать. Самостоятельно проходит к более старшему возрасту.
- Стойкая. Развивается при поражениях костного мозга. Причиной могут послужить механические факторы, облучения и онкологические заболевания.
- Инфекционная. Сопровождает различные заболевания, вызванные вирусами, бактериями и грибками. Например, ОРВИ, грипп и так далее. Обычно проходит после излечения болезни. Если же у пациента обнаруживается ВИЧ-инфекция, то нейтропения носит более злокачественный характер.
- Лекарственная. Может появиться при длительном приёме определённых препаратов.
- Спленомегалическая. Возникает при гиперфункции и увеличении в размерах селезёнки, приводящей к уменьшению количества форменных элементов крови.
- Гиповитаминозная. Вызвана недостатком витаминов группы В, фолатов и меди.
Нередко нейтропения развивается на фоне патологий селезёнки
Степени тяжести
Выделяют три степени заболевания:
- Лёгкая. Характеризуется наличием более 1 тыс. нейтрофилов на 1 мкл крови.
- Средняя. Более выраженная. В крови обнаруживается от 500 до 1 тыс. нейтрофилов на 1 мкл.
- Тяжёлая. Крайне опасна. У пациентов обнаруживается не более 500 нейтрофилов на 1 мкл. Другое название — фебрильная. Она мгновенно прогрессирует и сопровождается лихорадкой, пониженным артериальным давлением и ознобом.
Также существуют острая и хроническая формы нейтропении. Первая проявляет себя за короткий промежуток времени, вторая же может развиваться в течение нескольких лет, её симптоматика сглажена.
Диагностика и лечение
Определить данное заболевание помимо информации от родителей, жалоб самого ребенка и оценки динамики показателей состояния крови помогают дополнительные исследования:
анализ крови берется несколько раз в неделю длительное время (обычно это полгода) для того, чтобы иметь возможность оценить динамику числа белых кровяных телец;
- ребенка также проверяют на ряд заболеваний, которые могли спровоцировать такую проблему;
- если имеет место средняя или тяжелая форма болезни, то необходима пункция костного мозга для исследования;
- также изучается анамнез членов семьи для выявления возможных причин возникновения проблемы у ребенка.
Первое, что необходимо сделать врачам – устранить первопричину, которой чаще всего является инфекция. В курс лечения обычно входят антибиотики, витамины, препараты для восстановления микрофлоры кишечника и лекарства, подстегивающие и восстанавливающие иммунитет ребенка
. Если диагностируется тяжелая форма с крайне низким числом нейтрофилов и при этом имеет место такой симптом как лихорадка, времени на выяснение причин не тратят и сразу начинают активное антибактериальное лечение (выбирается препарат для борьбы с теми возбудителями, которые чаще всего приводят к появлению подобной проблемы). По устранению источника болезни состояние крови ребенка нормализуется.
Отдельное внимание стоит уделить циклической форме, так как она является хронической. Существуют две основные тактики: введение препаратов за несколько суток до предполагаемого начала очередного ухудшения и ежедневное введение вплоть до нормализации состояния крови или введение препарата в меньших дозах, но ежедневно на постоянной основе
Такие действия помогаю обеспечить ребенку нормальное качество жизни. При присоединении инфекции требуется дополнительное лечение антибактериального характера. Основной упор, так или иначе, делается на укрепление иммунной защиты для предотвращения осложнений
.
Нейтропения – это заболевание, которое характеризуется пониженным содержанием нейтрофилов в крови.
Нейтрофилы – это клетки крови, их созревание происходит в костном мозге в течение двух недель. После поступления в систему кровообращения нейтрофилы разыскивают и уничтожают чужеродные агенты. Другими словами, нейтрофилы – это своеобразная армия защиты организма от бактерий. Понижение уровня этих защитных клеток приводит к повышенной восприимчивости к разным инфекционным заболеваниям.
Нейтропения у детей старше года и взрослых характеризуется уменьшением уровня нейтрофилов ниже 1500 на 1 мкл. Нейтропения у детей до года характеризуется уменьшением уровня нейтрофилов ниже 1000 в 1 мкл крови.
Дети первого года жизни чаще всего болеют хронической доброкачественной нейтропенией. Для этой болезни характерна цикличность, то есть уровень нейтрофилов колеблется в разный период времени: то падает до очень низкой отметки, то поднимается до необходимого уровня. Хроническая доброкачественная нейтропения проходит сама по себе к 2-3 годам.
Виды и причины
Причин этой болезни может быть достаточно много. В некоторых случаях их даже не удается установить. Рассмотрим самые распространенные подвиды этой патологии и вызывающие ее нарушения:
- Относительная. Переход значительного количества нейтрофилов из циркулирующего в маргинальный пул. Иногда при воспалительном процессе наблюдается и обратная картина. А поскольку анализ крови берется из циркулирующего пула, количество выявленных телец будет неверным.
- Врожденная. Нарушение выработки нейтрофилов вследствие дефектов в исходных клетках костного мозга одновременно с миграцией лейкоцитов в периферическую кровеносную систему (то есть вне сосудов, например, во внутренние органы).
- Циклическая. Это периодическое снижение, а затем восстановление уровня нейтрофилов, вызванное нарушением в одном из генов. Бывает как врожденным (мутация во время внутриутробного развития), так и наследственным (наследуется по аутосомно-доминантному признаку, то есть достаточно одного больного родителя). Периодичность колебаний содержания телец при циклической нейтропении в среднем составляет 3 недели.
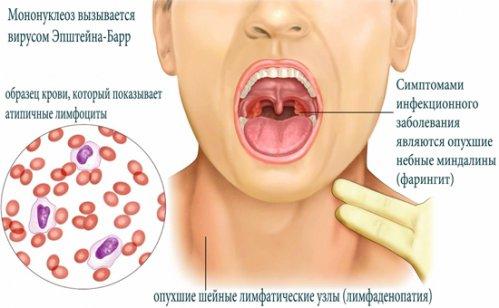
- Иммунная. Разрушение отдельных нейтрофилов в периферии или нарушение их структуры под действием антилейкоцитарных антител. Механизмами ее запуска могут быть вирусный гепатит, полиомиелит, инфекционный мононуклеоз и другие.
- Транзиторная. Наблюдается у новорожденных и грудных детей. Может передаваться от матери, болеющей аутоиммунной нейтропенией. Нормальное количество нейтрофилов обычно восстанавливается в течение месяца. Этот срок увеличивается при передаче антигенов с грудным молоком.
- Доброкачественная. У детей до года подобное заболевание встречается довольно часто и обычно протекает в легкой форме. Доброкачественная нейтропения детского возраста характеризуется циклическим падением и восстановлением уровня нейтрофилов. Обычно к 2 — 3 годам состояние малыша приходит в норму.
- Аутоиммунная. Нередко образуется на фоне лимфоцитоза. Обычно, если одновременно обнаружены падение уровня нейтрофилов и лимфоцитоз, можно заподозрить развитие какого-либо скрытого недуга.
- Фебрильная. Помимо нейтрофилов, наблюдается резкое уменьшение количества белых кровяных телец в периферической кровеносной системе. Всегда протекает в тяжелой форме, сопровождаясь высокой температурой, падением давления, тахикардией.
При лечении противовирусными медикаментами может наблюдаться легкая форма заболевания, но по окончании курса терапии количество клеток должно прийти в норму. Если же низкий уровень держится дольше недели, пора бить тревогу, поскольку возможно ухудшение состояния с сопутствующими осложнениями – болезни крови, системы дыхания и так далее.
Также нейтропения может быть спровоцирована следующими заболеваниями:
- инфекционные болезни (грипп, краснуха, корь и другие);
- патологии костного мозга;
- нарушения в работе селезенки;
- заболевания крови;
- недостаток витаминов.
Читаем также: Тахикардия у детей разных возрастов.
Чем характерна НП в детском возрасте?
Проявление слабой работы костного мозга является основным фактором прогрессирования нейтропении. У новорождённых детей показатели нейтрофилов в крови, диагностируются как нейтропения, при упадке их менее одной тысячи нейтрофилов на один микролитр крови.
В первый год жизни, прогрессирование нейтропении характеризуется острым течением, либо протекает хронически (с нарастанием симптоматики на протяжении нескольких месяцев).
У детей регистрируются только три вида нейтропении:
- Доброкачественная нейтропения хронического типа;
- Нейтропения провоцируемая иммунитетом;
- Наследственная предрасположенность и генетические мутации.
При слабовыраженной нейтропении, в детском возрасте регистрируется слабый упадок количественного показателя нейтрофилов, а явная симптоматика, во множестве случаев, не проявляется. В отдельных случаях, отмечаются частые рецидивирующие инфекционные заболевания острой формы, которые склонны протекать продолжительное время, и осложнятся наличием бактерий в организме.
 В среднетяжелой стадии отмечаются часто повторяющиеся гнойные воспаления, и даже регистрирование инфекционного шокового состояния.
В среднетяжелой стадии отмечаются часто повторяющиеся гнойные воспаления, и даже регистрирование инфекционного шокового состояния.
В крайней стадии НП у детей, всегда проявляются тяжелые интоксикации, лихорадки, и гнойные воспаления, с локализацией в области грудной клетки, живота и ротовой полости. Если не применить эффективное лечение, то часто наступает смертельный исход.
Для правильного диагностирования необходимо соблюдать следующие пункты:
- При регистрировании гнойных очагов с отмиранием тканей, нужно провести бакпосев крови, чтобы определить микроорганизмы, провоцирующие данное состояние;
- При симптоматике средней степени тяжести, нужно провести исследование миелограммы;
- Определение всех признаков нейтропении и внимательный первый осмотр ребенка;
- Выявление фактора наследственной предрасположенности;
- При вирусном характере нейтропении нужно исследовать сыворотку крови;
- Каждую неделю необходимо делать клинический анализ крови, и контролировать все виды кровяных клеток.
При поражении организма ребенка наследственной нейтропенией, общими критериями являются:
- Обнаружение генетических дефектов, методом биологических обследований;
- Проявление явных отклонений, как снаружи, так и в показателях анализов в первые три месяца с рождения ребенка;
- Тяжелая наследственность.
К серьезным формам наследственной нейтропении принадлежат следующие:
Миелокахексия. При таком типе нейтропении происходит медленный выход нейтрофилов из костного мозга. Данному виду характерны ускоренный распад гранулоцитов на клетки в костном мозге и низкой двигательной реакции микроорганизмов на химический раздражитель.
В первый год жизни, у новорождённого отмечается относительный недостаток нейтрофилов и явный рост эозинофилов, а также высоким уровнем моноцитов в крови.
Синдром Костмана. Является тяжелой формой наследственной НП, которому характеры передачи патологического гена. Прослеживается и отдельная заболеваемость. При поражении ребенка таким синдромом, проявляются частые поражения организма ребенка инфекционными и бактериологическими заболеваниями, которые склонны к частым повторениям.
При диагностировании данного заболевания в детском возрасте, назначается определенная терапия, которую нужно принимать на протяжении всей жизни. В терапевтических целях применяются колониестимулирующие препараты (Филграстим).
Если данная группа медикаментов не оказывает должного эффекта, то рекомендуется трансплантация костного мозга, которая проводиться путем хирургического вмешательства.
Циклическая нейтропения. Является достаточно редко диагностируемой формой нейтропении, которая передается по наследству. Характерным отличием от других видов нейтропении является прерывающееся течение, с наличием периодических осложнений. Данное название носит четкие рамки повторения обострений (обычно от трех до восьми суток) с перерывами между приступами от двух до трех недель.
В периоды ремиссии у ребенка восстанавливается общее состояние здоровья, и все отклонения анализов приходят в норму. Отличительным методом лечения нейтропении такого типа является применение колониестимулирующих факторов, за 48 часов до наступления возможного обострения.
Длительность применения терапии зависит от того, насколько быстро восстановятся показателя гранулоцитов в крови.
Причины нейтропении
Недостаточное число нейтрофилов в крови ребенка может быть вызвано:
- Нарушением образования таких клеток в костном мозге.
- Разрушением этого вида лейкоцитов в крови вследствие атаки вредоносных микробов или прочих отрицательных воздействий.
- Увеличением числа лимфоцитов из-за заражения вирусами. При этом реальное число нейтрофилов не уменьшается, но в процентном соотношении оно будет ниже нормы.
Низкий уровень нейтрофилов диагностируют при:
- Гриппе.
- Ветряной оспе.
- Вирусном гепатите.
- Анемии, вызванной дефицитом В12 или железа.
- Апластической анемии.
- Грибковой инфекции.
- Краснухе.
- Лейкозе.
- Анафилактическом шоке.
- Состоянии после радио- либо химиотерапии.
- Нарушении работы поджелудочной железы.
- Гиперфункции селезенки.
- Опухолях разной локализации.
- Тиреотоксикозе.
- Применении цитостатиков, обезболивающих, противосудорожных и некоторых других лекарств.

В редких случаях нейтропения у ребенка может быть врожденной. Один из ее вариантов называют агранулоцитозом Костмана. Малыши наследуют его по аутосомно-рецессивному типу. Основная опасность этого заболевания заключается в крайне низком количестве нейтрофилов и высоком риске развития инфекций, которые угрожают жизни младенца.
Также встречается врожденная нейтропения, которую называют циклической. Такое название обусловлено периодичным (примерно раз в три недели) уменьшением нейтрофилов в кровотоке. Течение этой наследственной патологии более благоприятное.