Доктор комаровский о симптомах и лечении мононуклеоза у детей
Содержание:
Как лечить инфекционный мононуклеоз?
Специфическая противовирусная терапия при инфицировании вирусом Эпштейна-Барра отсутствует, лечение у взрослых и детей носит симптоматический и поддерживающий характер. При терапии, особенно в детском возрасте, запрещено использование ацетилсалициловой кислоты (аспирина) из-за высокой вероятности развития синдрома Рея и парацетамолсодержащих препаратов, негативно воздействующих на печень (это заболевание делает печень уязвимой).
Лечение проходит преимущественно дома, однако при тяжелом состоянии и присоединении осложнений рекомендуется госпитализация в стационар. К признакам необходимости госпитализации относят:
- гипертермию с показателями от 39,5°С;
- выраженные симптомы интоксикации (длительная фебрильная лихорадка, мигренозные боли, обмороки, рвота, диарея и т. п.);
- начало осложнений, присоединение иных инфекционных заболеваний;
- выраженный полиаденит с угрозой асфикции.
Во всех остальных случаях назначается строгое соблюдение постельного режима в домашних условиях.
Направления терапии детей, больных инфекционным мононуклеозом:
| Вид терапии | Цель лечения |
| Симптоматическая | Уменьшение и купирование симптомов заболевания |
| Патогенетическая | Снижение гипертермии (рекомендованы препараты на основе ибупрофена, например, детский Нурофен) |
| Местная антисептическая | Снижение выраженности воспалительных процессов в носоглотке |
| Десенсибилизирующая | Уменьшение аллергической реакции организма на возбудителя и токсины |
| Общеукрепляющая | Повышение сопротивляемости организма (витаминотерапия) |
| Иммуномодулирующая, иммуностимулирующая | Повышение системной и местной резистентности (противовирусные, системные и местные иммуномодулирующие препараты) |
| Терапия при поражениях печени, селезенки | Поддержка функционирования органов (препараты-гепатопротекторы, желчегонные медикаменты, щадящая диета) |
| Назначение антибиотиков | При присоединении бактериальной инфекции в носоглотке (предпочтительны препараты без содержания пенициллина из-за высокой вероятности развития аллергии на пенициллиновую группу при данном заболевании) |
| Противотоксическое лечение | При признаках гипертоксического течения заболевания показаны глюкокортикостероиды (Преднизолон) |
| Оперативное лечение | Хирургическое вмешательство (спленэктомия) при разрыве селезенки, трахеотомия при отеке гортани, мешающем дыхательной функции |
Обязателен постельный режим, состояние покоя. Питание больному инфекционным мононуклеозом назначается дробное (4-5 раз в сутки), полноценное, диетическое. Исключаются продукты с высоким содержанием жиров (сливочное масло, жареные блюда), острые, соленые, маринованные, копченые продукты, консервированные блюда, полуфабрикаты, грибы.
Рацион базируется на молочных продуктах, овощных блюдах, нежирных сортах мяса, рыбы, птицы, зерновых (кашах, цельнозерновых сортах хлеба), фруктах, ягодах. Рекомендованы овощные супы и некрепкие мясные бульоны, обильное питье (вода, компот, морсы, соки, отвары шиповника и т. п.).
При легкой форме заболевания и приемлемом самочувствии детям, болеющим инфекционным мононуклеозом, рекомендуют прогулки на свежем воздухе без высокой физической активности и переохлаждения.

Симптомы мононуклеоза
Заболевание развивается постепенно, начинаясь с повышения температуры и сильной боли в горле: возникает ангина. Больные жалуются на самочувствие, упадок сил и снижение аппетита. Характерно, что у курильщиков пропадает желание курить.
Шейные, подмышечные и паховые лимфатические узлы постепенно увеличиваются, опухание становится видным. Воспаление шейных лимфоузлов (шейный лимфаденит), а также ангина относятся к типичным признакам инфекционного мононуклеоза.
Увеличенные лимфоузлы эластичны и болезненны при пальпации. Иногда температура тела достигает 39,4–40°. Температура держится на постоянном уровне или волнообразно изменяется в течение суток, снижаясь временами (по утрам) до нормальной. При повышении температуры отмечаются головные боли, иногда сильные.
С первых дней болезни увеличиваются размеры печени и селезенки, достигая максимума к 4-10 дню. Иногда отмечаются диспептические явления, боли в животе. У 5-10% больных возникает легкая иктеричность кожи и склер.
Появляются и другие симптомы:
- желтуха;
- кожная сыпь;
- боли в животе;
- воспаление легких;
- миокардит;
- неврологические нарушения.
В ряде случаев выявляют увеличение активности трансаминаз в крови, что свидетельствует о нарушении функции печени. В разгар болезни или в начале периода реконвалесценции у больных, получающих антибиотики, появляется аллергическая сыпь (пятнисто-папулезная, уртикарная или геморрагическая). Чаще это происходит при назначении препаратов пенициллинового ряда, как правило, ампициллина и оксациллина (в крови больных обнаруживают антитела к ним).
Заболевание продолжается 2-4 недели, иногда дольше. Вначале постепенно исчезают лихорадка и налеты на миндалинах, позже нормализуются гемограмма, размеры лимфатических узлов, селезенки и печени.
У отдельных больных через несколько дней после снижения температуры тела она вновь повышается. Изменения гемограммы сохраняются неделями и даже месяцами.
Симптомы мононуклеоза у детей
Дети жалуются на следующие симптомы:
- отсутствие аппетита;
- тошноту;
- головные боли;
- озноб;
- боли в крестцовой области, в суставах.
Затем появляется ларингит, сухой кашель, боли в горле, повышается температура. В этот ранний период, болезнь диагностируется как грипп. У некоторых детей перечисленные симптомы через несколько дней исчезают. Тщательное клиническое наблюдение констатирует увеличение и болезненность шейных лимфатических узлов. У других детей после этого периода развивается классическая картина болезни.
Важно: иногда течение мононуклеоза становится острым. У ребенка появляется озноб, лихорадка достигает 39°-40°
Повышенная температура держится в течение 7-10 дней, а иногда и дольше. Часто к этому присоединяются и симптомы со стороны носоглотки.
Последние у одних детей протекают без особенностей (катар носа или горла), у других — воспаление миндалин, которое иногда принимает язвенный и даже дифтерийный характер. Наступившие в горле и миндалинах изменения становятся воротами для вторичной инфекции, иногда протекающей септически.
Типичный симптом мононуклеоз — сыпь на нёбе. Кроме того, кроме симптомов ангины у некоторых детей появляется отек мягкого нёба, язычка и гортани, а также отек слизистой оболочки полости рта. Десны размягчаются, кровоточат, изъязвляются.
Иногда появляется воспаление роговой оболочки глаз и слизистой оболочки век. Температура держится 10-17 дней, в отдельных случаях до месяца. Иногда держится месяцами субфебрильная температура.
Характерный признак этого синдрома — увеличение лимфатических узлов преимущественно шейных и узлов, расположенных позади грудино-ключично-сосковой и подмандибулярной мышц (75% случаев), реже паховых и подмышечных (30% случаев) иногда затылочных и локтевых. Могут также увеличиваться брыжеечные узлы и узлы средостения.
Узлы увеличиваются или одиночно или группами. Как правило, узлы маленькие, эластичные, болезненные при надавливании, что часто происходит в шейных узлах и то только в том случае, если есть большие изменения в миндалинах. Редко возникает симметричное увеличение узлов. Боли в животе, тошноты, рвоты и поносы связаны с увеличением брыжеечных узлов.
Описания симптомов мононуклеоза
Головная боль
Затруднение носового дыхания
Выделения из носа
Периорбитальный отек
Отек век
Иктеричность склер
Гиперемия зева и миндалин
Боль в груди
Гепатомегалия
Спленомегалия
Боль в суставах
Мышечная боль
Кашель
Боль при глотании
Слабость, изнеможение
Желтуха
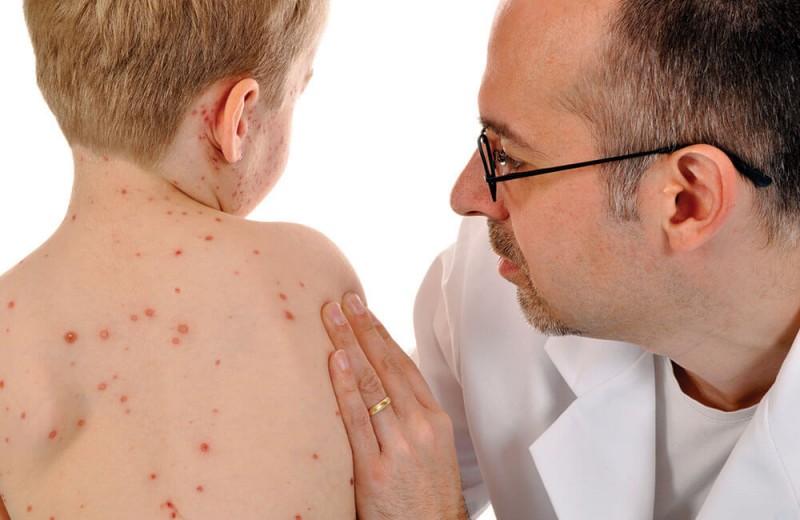
Пятнистая сыпь
Папулы
Болезненность лимфоузлов
Поражение лимфоузлов
Озноб
Повышенная температура
Недомогание
Классификация
Существуют различные клинические варианты болезни. Это послужило созданию отдельной классификации инфекционного мононуклеоза. В ней указываются все основные клинические варианты заболевания, а также дается описание развившейся у ребенка патологической симптоматики.
Врачи выделяют несколько форм инфекционного мононуклеоза:
- Манифестная. Обычно протекает с развитием разных неблагоприятных симптомов. Достаточно ярко проявляется. Для устранения неблагоприятных симптомов требуется назначение специального лечения.
- Субклиническая. Некоторые ученые называют данную форму также носительством. В этом случае неблагоприятные симптомы болезни не появляются. Ребенок может быть носителем инфекционного мононуклеоза, но даже не подозревать об этом. Обычно обнаружить заболевание в этой ситуации можно только после применения специальных диагностических тестов.

С учетом степени выраженности проявления симптомов выделяют несколько видов заболевания:
- Легкий или неосложненный. Некоторые специалисты называют его также гладким. Этот клинический вариант протекает в сравнительно легкой форме. Он не характеризуется появлением осложнений. Обычно правильно подобранного лечения хватает для того, чтобы малыш выздоровел.
- Осложненный. В этом случае у ребенка могут развиться опасные последствия заболевания. Для их лечения требуется обязательная госпитализация малыша в стационар. Терапия в этом случае комплексная с назначением разнообразных групп лекарственных средств.
- Затяжной. Характеризуется стойким и длительным течением. Обычно этот клинический вариант плохо поддается терапии лекарственными препаратами.


Причины инфекционного мононуклеоза
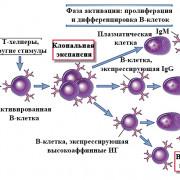
Специфическим провокатором развития инфекционного мононуклеоза является ДНК-геномный вирус, относящийся к роду Lymphocryptovirus и семейству Herpesviridae. Отличительной способностью вируса-возбудителя является репликация в В-лимфоцитах, которая не провоцирует гибель клеток, а способствует активизации их пролиферации, что принципиально отличает вирусы инфекционного мононуклеоза от других представителей Герпесвирусов.
Антигенный состав вируса представлен специфическими антигенами, каждый из которых образуется последовательно и способствует индукции синтеза соответствующих специфических антител. Первоочередно в циркулирующей крови пациентов, страдающих инфекционным мононуклеозом обнаруживаются антитела, выработанные к капсидному антигену, а остальные фракции антител продуцируются позднее.
Вирус-возбудитель инфекционного мононуклеоза крайне неустойчив по отношению воздействия факторов внешней среды, поэтому быстро погибает при воздействии повышенных температур и обработке дезинфектантами. Помимо инфекционного мононуклеоза специфический вирус Эпштейна-Барр может выступать в роли провокатора развития лимфомы Беркитта, а также носоглоточной карциномы.
В качестве резервуара и источника инфекции при инфекционном мононуклеозе чаще всего выступает человек, у которого отмечается манифестная или стёртая клиническая форма заболевания, а также вирусоносители. Выделение вирусов отмечается после окончания инкубационного периода сроком до полутора лет после первичного попадания вируса в организм человека. Распространению эпидемического процесса способствует длительное выделение вируса со слюной человека, ранее перенёсшего инфекцию.
Преимущественным механизмом передачи инфекции является аэрозольный, а путем передачи вируса-возбудителя — воздушно-капельный. Контактный путь заражения чаще наблюдается среди взрослой категории лиц через поцелуи, половой контакт, а также при гемотрансфузии и родоразрешении.
Несмотря на высокий уровень естественной восприимчивости людей к возбудителю инфекционного мононуклеоза, чаще всего возникает латентное течение клинической симптоматики. Новорожденные дети, а также дети, находящиеся на естественном вскармливании, практически не болеют инфекционным мононуклеозом, что позволяет утверждать о наличии врождённого пассивного иммунитета. При имеющихся у человека иммунодефицитных состояний отмечается генерализация патологического процесса и развиваются негативные последствия инфекционного мононуклеоза.
При проникновении вируса-возбудителя в верхние дыхательные пути развивается поражение эпителиального слоя и лимфоидной ткани слизистых оболочек ротоглотки и носоглотки. Визуально данные изменения проявляются локальной отёчностью слизистой оболочки, увеличением миндалин и лимфатических узлов. Последующая вирусемия провоцирует внедрение возбудителя в В-лимфоциты с последующей их диссеминацией по всему организму.
Негативные последствия инфекционного мононуклеоза проявляются системной гиперплазией лимфоидной, а также ретикулярной ткани, что сопровождается обнаружением атипичных мононуклеаров в периферической крови. Клинически данные изменения проявляются лимфаденопатией, отёком слизистых оболочек носоглотки, увеличением селезёнки и иногда печени. Гистологическими признаками инфекционного мононуклеоза является обнаружение гиперплазии лимфоретикулярной ткани в различных органах, лимфоцитарной инфильтрации печеночной паренхимы и умеренно-выраженными дистрофическими изменениями печеночной паренхимы.
Репликация вирусов-возбудителей инфекционного мононуклеоза, которая происходит в В-лимфоцитах неизбежно провоцирует активизацию пролиферативных процессов, что способствует активной секреции иммуноглобулинов низкой специфичности. В остром периоде инфекционного мононуклеоза помимо вышеперечисленных изменений отмечается увеличение количества и активности Т-лимфоцитов. Вирус-возбудитель инфекционного мононуклеоза персистирует в организме человека в течение всей жизни, поэтому правильней употреблять термин «хронический инфекционный мононуклеоз», способный активизироваться в период снижения работы иммунного аппарата человека.
Диагностика
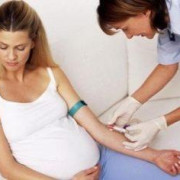
Диагностика этого заболевания невозможна без проведения лабораторных анализов.
Причем, для того чтобы дать ответ, подтвердился или не подтвердился диагноз, нужны не только общий анализ крови (ОАК), но и другие исследования.
Какие анализы нужно сдавать
 Чтобы определиться с диагнозом, пациенту проводят анализы:
Чтобы определиться с диагнозом, пациенту проводят анализы:
- на наличие антител к вирусу;
- биохимический и общий анализы крови;
- УЗИ органов, для которых болезнь особенно опасна, — селезенки и печени.
Современные методики, такие, как ПЦР (полимеразная цепная реакция), позволяют в исследуемом биологическом материале увеличить концентрацию имеющихся в мизерном количестве элементов.
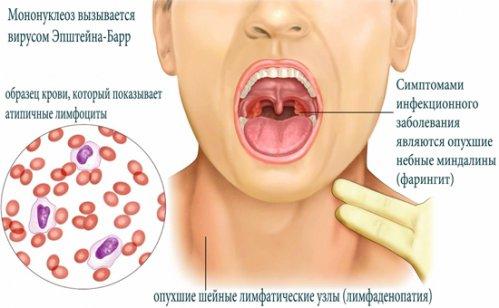
В случае с мононуклеозом речь идет об атипичных мононуклеарах, чье присутствие в образцах подтверждает правильность поставленного диагноза и помогает понять, в какой стадии находится заболевание.
Это своеобразный тест: если в крови присутствуют особые крупные клетки с большим ядром и характерной цитоплазмой, разделенной границей (так выглядят мононуклеары), значит, организм находится под воздействием вируса.
Расшифровка показателей
Расшифровка анализа крови позволяет определить, в каком количестве в ней имеются эритроциты, лейкоциты, тромбоциты, что собой представляет лейкоцитарная формула — процентное соотношение имеющихся в образце разных видов лейкоцитов.
Все это дает врачу информацию о том, каким образом развиваются болезнетворные процессы, удается ли организму с ними справляться и какая помощь требуется.
Атипичные мононуклеары (главный признак мононуклеоза) обнаруживаются, как правило, в самом начале заболевания, когда уже достаточно ярко проявляется его симптоматика.
Но бывают и исключения, поэтому контроль за кровью требуется постоянный (желательно делать анализы 1 раз в три дня), в том числе и через 7-10 дней после того, как больной выздоровеет.
Особое внимание при этом диагнозе уделяют печени, поэтому очень важны такие показатели, как активность ее ферментов (АЛТ, АСТ), а также увеличение в крови содержания билирубина – вещества, образующегося в ситуациях, когда организму требуется активнее, чем обычно, утилизировать поврежденные и разрушенные эритроциты. У выздоравливающих пациентов результаты этих анализов обычно приходят в норму к 15-20 дню с начала заболевания, но могут продолжать вызывать опасения в течение полугода
У выздоравливающих пациентов результаты этих анализов обычно приходят в норму к 15-20 дню с начала заболевания, но могут продолжать вызывать опасения в течение полугода.
О симптомах и методах лечения инфекционного мононуклеоза у детей и взрослых мы писали в этой статье.
Общие сведения о заболевании
Вирусный мононуклеоз – это очень опасное заболевание, которое, преимущественно наблюдается у детей и чаще всего поражает мальчиков. Девочки меньше подвержены заболеванию.
За последние сто лет было проведено множество исследований относительно причины появления такой болезни и по определению возбудителя. К сожалению, недуг до сих пор очень плохо изучен и лечение его, прежде всего, направлено на устранение классических и индивидуальных проявлений заболевания.
Чаще всего встречается атипичный мононуклеоз, который не имеет стойкой симптоматики, а порой протекает с их полным отсутствием. Его наличие выявляется случайно, когда у человека берут анализ крови и находят антитела, свойственные мононуклеозу. Наряду с таким проявлением болезни можно встретить и другие, более сложные форма и проявления. Может случить и наоборот – симптоматика заболевания будет ярко выраженной, и пациента после мононуклеоза будет беспокоить субфебрильная температура.
Заболевание может передаваться разными способами: воздушно-капельным, тактильным и при переливании крови. Такое разнообразие вариантов является очень тревожным для медиков, в связи с тем, что болезнь проявляется без какой-либо симптоматики и может приобрести характер эпидемии. Наибольшая опасность связана с тем, что зараза очень быстро охватывает детские учебные учреждения, в том числе ВУЗы, летние лагеря, школы, детские сады и может стать серьезной проблемой в случае отсутствия каких-либо действий со стороны медицинских учреждений.
Период инкубации в среднем составляет порядка 14 дней, однако, может варьироваться и от 7 до 21 дня. Симптоматика заболевания может появиться через 2-3 дня с момента контактирования с носителем вируса. Чаще всего, продолжительность заболевания, его тяжесть и наличие определенных симптомов зависит от ряда внешних факторов:
- состояние иммунной системы пациента;
- его пола и возраста;
- наличие дополнительных инфекций в организме.
К сожалению, если вирус мононуклеоза, хотя бы раз попал в организм человека, он останется там на всю жизнь. Иными словами, пациент, переболевший мононуклеозом, является его носителем и становится потенциальным распространителем заразы. С другой стороны, рецидив заболевания у переболевшего взрослого или ребенка невозможен по той простой причине, что иммунная система вырабатывает необходимые антитела и препятствует вероятности повторного заражения. Впрочем, иногда встречается такая проблема, что температура у ребенка после перенесенного заболевания, остается на длительное время и беспокоит ребенка и его близких.
Последствия и осложнения
Течение заболевания может быть не всегда легким. В некоторых случаях возникают опасные для здоровья осложнения. Они могут существенно нарушать самочувствие ребенка и приводят к ухудшению его состояния. При неоказании своевременной помощи такие последствия инфекционного мононуклеоза оказывают существенное влияние на качество жизни малыша в дальнейшем.
Заболевание может быть опасно развитием следующих негативных осложнений:
- Разрывом селезенки. Довольно редкий вариант. Встречается не более, чем в 1% случаев. Сильная спленомегалия приводит к тому, что наружная капсула селезенки разрывается, и происходит разрыв органа. Если вовремя не проводится хирургическая операция, то может наступить коматозное состояние и даже летальный исход.
- Анемическим состоянием. Такая геморрагическая анемия связана с нарушением работы селезенки. В крови наблюдаются также признаки иммунной тромбоцитопении. Это состояние возникает вследствие нарушенной работы селезенки, как кроветворного органа.
- Неврологических патологий. К ним относятся: различные клинические варианты менингитов и энцефалитов, острые психотические состояния, внезапный мозжечковый синдром, парезы периферических нервных стволов, синдром Гийена — Барре (полиневрит).
- Различных нарушений работы сердца. Они проявляются измененным сердечным ритмом. У малыша появляются различные варианты аритмии или тахикардия. При вовлечении в воспалительный процесс сердечной мышцы и ее оболочек возникает весьма опасное состояние — инфекционный перикардит.
- Воспалением легких — пневмонией. Развивается в результате присоединения вторичной бактериальной инфекции. Чаще всего виновниками пневмонии становятся стафилококки или стрептококки. Гораздо реже к развитию заболевания приводят анаэробные микроорганизмы.
- Некрозом печеночных клеток. Это крайне неблагоприятное состояние. Гибель клеток печени приводит к нарушению ее функций. В организме нарушается течение многих процессов: гемостаза, образования половых гормонов, утилизации отработанных продуктов обмена и токсичных веществ, образования желчи. Формируется печеночная недостаточность. Состояние требует проведения безотлагательного интенсивного лечения.

- Развитием острой почечной недостаточности. Данное осложнение встречается достаточно редко. Обычно нарушения в работе почек возникают у малышей, имеющих анатомические дефекты в строении мочевыводящих органов или хронические заболевания мочеполовой системы. Данное состояние проявляется нарушением выведения мочи. Лечение этого клинического состояния проводится только в условиях стационара.
- Асфиксией. При этом остром состоянии полностью нарушается дыхание. К развитию асфиксии часто приводит выраженный острый мононуклеозный тонзиллит. Обилие налетов на миндалинах также способствует нарушению дыхания. Данное состояние требует оказания неотложной медицинской помощи.
Рекомендации доктора Комаровского
О факте заболевания инфекционным мононуклеозом родители должны сообщить в дошкольное учреждение, которое посещает чадо, или в школу. Но введения карантина этот недуг не требует. Просто в помещениях потребуется более частая влажная уборка.
Восстановление после перенесенного инфекционного мононуклеоза — процесс довольно длительный, иммунитет сильно ослаблен. На ближайший год (иногда на полгода) лечащий педиатр отменяет такому ребенку все календарные прививки. Ребенку не рекомендуется длительно пребывание в тесных детских коллективах. Малыша не стоит возить на море, чтобы «подправить» его иммунитет, поскольку тяжелая акклиматизация после перенесенного вирусного недуга, гарантирована. В течение года не рекомендуется гулять на солнце, посещать секции, где есть сильная физическая нагрузка.


Ребенка после перенесенного заболевания следует показывать врачу чаще. Вирус обладает онкогенной активностью, то есть, может способствовать развитию онкологических опухолевых заболеваний. Если после болезни на протяжении долгого времени в анализах крови малыша продолжают находить те самые видоизмененные клетки-мононуклеары, ребенка обязательно нужно будет показать и поставить на учет к врачу-гематологу.
К вирусу, вызывающему инфекционный мононуклеоз, после перенесенного заболевания вырабатывается стойкий пожизненный иммунитет. Заболеть недугом вторично невозможно. Исключения составляют только ВИЧ-инфицированные, у них может быть сколько угодно эпизодов острого заболевания.