Плацента в ходе беременности: что важно знать
Содержание:
- Причины низкого предлежания плаценты, лечение и профилактика
- В чем состоит патология
- Приращение плаценты полное истинное и ложное: что для них характерно, каковы причины?
- Как растет плацента. Степени зрелости плаценты
- Как работает плацента
- Предлежание плаценты
- Истинное, ложное и частичное приращение плаценты: причины, лечение, прогноз
- Причины
Причины низкого предлежания плаценты, лечение и профилактика
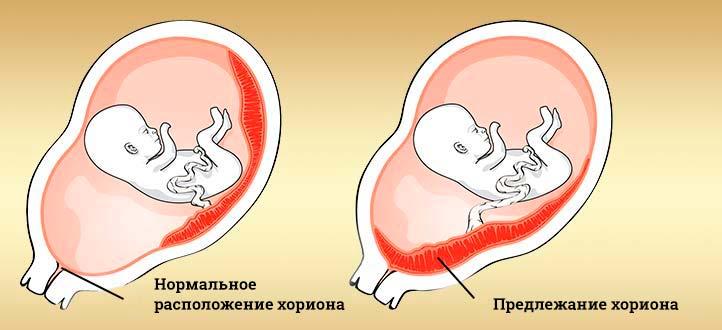
Предлежание плаценты это низкое ее нахождение относительно уровня внутреннего зева матки или полное перекрытие ею шейки матки.
Существует несколько разновидностей предлежания плаценты. Это низкое, краевое и полное (центральное). Диагноз низкое предлежание плаценты ставится в том случае, если данный орган находится на расстоянии менее 6 см от внутреннего зева. И это наиболее благоприятный вариант для женщины, так как плацента имеет особенность мигрировать во время беременности, то есть перемещаться выше. Опаснее краевое предлежание плаценты, так как при нем плацента частично перекрывает внутренний зев, и соответственно увеличивается риск осложнений, основным из которых является сильное кровотечение. Самая неблагоприятная ситуация — это центральное предлежание плаценты, когда она полностью перекрывает внутренний зев. В данном случае ни о какой миграции не может идти речи.
Причины и диагностика
Данная патология в настоящее время легко диагностируется при помощи ультразвукового исследования, а также специфической симптоматики — маточные кровотечения без сопутствующей боли, которая характерна для выкидыша и преждевременных родов. Каковы причины предлежания плаценты, можно ли ее избежать? Исследования показывают, что чаще данная патология обнаруживается у повторнородящих женщин. Причиной тому являются гинекологические заболевания, которые неминуемо появляются с возрастом, плюс аборты, диагностические выскабливания и пр. Самая распространенная ситуация, когда предлежание плаценты по передней стенке — она же считается самой благоприятной, так как она не перекрывает выход для ребенка, не создает препятствий естественным родам и имеет меньше причин для преждевременной отслойки. Также абсолютно безопасно предлежание плаценты по задней стенке. Считается, что плацента начинает формироваться в наиболее удобном для нее положении, на той стенке матке, где легче прикрепиться. Там, где есть воспаление, новообразование, полип и пр. она формироваться не будет. Потому иногда и возникает полное предлежание плаценты у будущих мам. Во избежание таких ситуаций врачи рекомендуют беременность планировать, пройти обследование с обязательным ультразвуковым исследованием, в ходе которого можно выявить множественную миому матки, к примеру, которая в некоторых случаях служит относительным противопоказанием к беременности.
Лечение и профилактические меры
Чем же так опасна данная патология? Тем, что при ней возможны сильные кровотечения, опасные для жизни матери и ребенка. И вторая причина — неправильное положение ребенка в матке, которое возникает в большинстве случаев, особенно при полном предлежании плаценты. Косое, поперечное, ягодичное, но только не головное. По этой причине, плюс полном предлежании плаценты — кесарево сечение абсолютное показание. Если плацента только частично закрывает внутренний зев, возможны естественные роды, но только у опытного врача, который в случае сильного кровотечения сможет оперативно хирургически родоразрешить женщину. Еще одна проблема, которая часто возникает в родах при низком расположении детского места — это его плотное прикрепление, в результате чего самостоятельно его родить может быть невозможно, требуется ручное отделение врачом — а это уже мини-операция, которая осуществляется под наркозом.
Как проводится лечение предлежания плаценты и проводится ли вообще? Как мы уже писали ранее, существует большая вероятность того, что с ростом матки поднимется выше и плацента. И задачей врача и пациентки является только лишь не допускать осложнений. Будет резонно снизить физическую активность и отказаться от половой жизни. При кровотечении срочно обращаться к врачу, а при сильном — звонить в скорую помощь или ехать в ближайший роддом.
Консервативное стационарное лечение обычно заключается в создании для будущей мамы благоприятных условий — полноценного отдыха и отсутствия физических нагрузок. Обычно рекомендуются легкие успокоительные средства, медикаментозно снижается тонус матки, могут быть назначены препараты прогестерона и кровоостанавливающие при необходимости. При низком уровне гемоглобина назначаются препараты железа.
В чем состоит патология
В нормальном состоянии послед должен быть прикреплен к задней или боковой стенкам репродуктивного органа. Когда врач наблюдает его в нижней зоне органа, то следует говорить о неправильном развитии плаценты. Что такое?
Предлежание подразумевает, что детское место располагается на пути, который ребенок должен пройти в родовой деятельности. В идеале – плацента располагается за малышом, в итоге выходит после рождения малыша. Если присутствует у женщины низкое расположение плаценты по маточной передней стенке, это является угрозой не только для ребенка, но и для самой мамочки.
Низкая плацентация присуща больше раннему сроку. При беременности 20 недель нарушения, а это предлежание частичного или краевого видов, обнаруживается у 10% женщин. Но по мере роста плода плацентарный орган может подниматься.
Поэтому патология к 30 неделе встречается уже у 3%, а перед родами – меньше, чем у 1% мамочек. Часто их волнует вопрос – может ли плацента с увеличением срока мигрировать вниз? Такая патология не известна. Наоборот, орган, как свидетельствует приведенная статистика, поднимается и патология уходит в прошлое.
И это время для того, чтобы каждая женщина могла насладиться своим положением. В этом поможет платье для беременных и кормящих мамочек «Мира». Для наряда выбрана тонкая, но очень приятная ткань джерси. Оптимальная длина, короткий рукав, отлично подходит для осени и зимы. Благодаря двойному топу мамочка может без труда покормить малыша грудью.
Приращение плаценты полное истинное и ложное: что для них характерно, каковы причины?

Приращение плаценты – осложнение, возникающее в процессе вынашивания ребенка, обычно диагностируется вскоре после родов. О патологии говорят, когда послед не отходит от стенки матки. Чаще плацента врастает неглубоко и отделяется с помощью ручных манипуляций врача, однако иногда требуется проведение травмоопасной операции.
Почему плацента прирастает? Как диагностируется и лечится врастание плаценты? Каков прогноз?
Причины аномалии
Стенка матки состоит из 3-х оболочек: серозной, мышечной и слизистой. При беременности последняя трансформируется. На ее поверхности разрастается децидуальный слой, который служит для защиты и питания плода.
В норме ворсины хориона закрепляются в его губчатом слое, не врастая глубже. Из-за его дефектов или истончения ткани плаценты могут проникать во внутренние оболочки матки и даже прорастать сквозь ее стенки, тогда возникает приращение плаценты.
Часто происходит врастание плаценты в рубец на матке.
К приращению могут приводить патологии, вызывающие дегенеративные процессы в плаценте, – нефрит в хронической форме, гестоз, перенашивание беременности. Аномалия может возникать из-за наличия опухолей в матке, пороков ее развития, эндометрита (воспаления эндометрия). Отягощающие факторы:
- аномальное расположение детского места;
- курение;
- инфекционные заболевания;
- стрессы;
- возраст старше 35 лет;
- лишний вес;
- многоплодная беременность;
- многочисленные роды.
Симптомы приращения плаценты
При беременности патология обычно никак себя не проявляет. При частичном вращении могут возникать кровотечения, способные приводить к опасной кровопотере. При истинном приращении кровотечение отсутствует, бывает слабой родовая деятельность. При врастании плаценты в другие органы характерны боли в области малого таза, сложности с дефекацией. В кале или моче появляется кровь.
Методы диагностики
О врастании говорят при отсутствии признаков отделения последа в течение 30 минут после родов. Выявить аномалию прикрепления плаценты можно еще при беременности, подвергнув тщательному обследованию женщин, находящихся в группе риска. Ее признаки можно обнаружить в ходе трансвагинального ультразвукового исследования. О патологии могут свидетельствовать:
- кисты в плацентарной ткани;
- включения повышенной плотности, не пропускающие ультразвуковые волны;
- малое расстояние между ретроплацентарными сосудами и серозной оболочкой матки (менее 10 мм).
Более информативным способом выявления вросшего детского места является цветовое допплеровское картирование. Метод позволяет определить расположение аномальных сосудистых зон. На вросшую плаценту указывают отсутствие децидуальной оболочки и прорастание ворсин хориона в мышечный слой матки.
Лечебные мероприятия
Плотное прикрепление плаценты и ее истинное приращение – основания для проведения операции. В первом случае используется ручное отделение и выделение последа. Хирургическое вмешательство выполняется под общим наркозом.
Он нужен для обезболивания и избежания спазмирования маточного зева, которое может помешать врачу проводить манипуляции. Специалист вручную отделяет сначала край, затем всю плаценту, массажируя матку для того, чтобы спровоцировать ее сокращения.
Удаляются остатки ткани и кровяные сгустки.
При глубоком вращении ручным способом отделить плаценту не удается, развивается массовое кровотечение. Тело матки подлежит удалению, поскольку только так можно остановить кровопотерю и спасти жизнь пациентке. Если патология была диагностирована еще при беременности, назначают кесарево сечение. Тело матки также подлежит ампутации.
Профилактика и прогноз
При аномальном прикреплении детского места повышается вероятность перенашивания беременности, что отрицательно сказывается на здоровье малыша и увеличивает риск родовых травм. Прогноз зависит от вида патологии. При плотном прикреплении он положительный.
Вероятность того, что аномалия будет диагностирована при следующей беременности, высока. Часто она развивается в более тяжелой форме. При истинном приращении сохранить матку и способность к деторождению не удастся.
Зачастую из-за нарушения кровоснабжения яичников на фоне отсутствия органа после операции наступает искусственный климакс.
Важным пунктом профилактики патологии является планирование беременности, поскольку многочисленные аборты и роды также способны спровоцировать приращение плаценты. Необходимы отказ от вредных привычек и нормализация веса.
Инфекционные заболевания должны быть выявлены и полностью пролечены до зачатия ребенка.
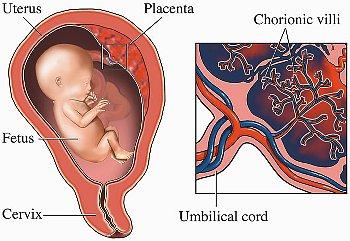
Как растет плацента. Степени зрелости плаценты
Уже на третьей неделе беременности, когда начинает биться сердце ребенка, питательные вещества поступают к нему именно через формирующуюся плацентарную структуру, которая растет параллельно с малышом. При нормально протекающей беременности плацента располагается на задней или (несколько реже) на передней стенке матки. До 6 недель это, собственно, еще не плацента, а хорион, окружающий плодное яйцо. Четкая структура у плаценты появляется только к 12 неделе беременности, а полностью формируется она только на 15-16-й неделе. Вплоть до 36-й недели беременности вместе с ростом ребенка растет и плацента; и только к 36 неделе, за месяц до родов, она достигает полной функциональной зрелости. К этому моменту она весит около полукилограмма, имеет диаметр от 15 до 18 сантиметров и толщину 2-3 сантиметра.
В соответствии с этими стадиями различают четыре (4) степени зрелости плаценты:
До 30 недель нормой является нулевая степень зрелости плаценты.
Как работает плацента
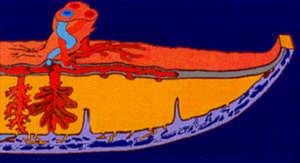
Между плодовой и материнской частью плаценты (тем самым децидуальным слоем) — находятся наполненные материнской кровью «чашечки». Они образованы тянущимися к ним пупочными кровеносными сосудами плода – дробясь и ветвясь, они образуют сплетение из тончайших ворсинок, которые и образуют стенку «чашечки».
Питательные вещества переходят под действие осмотического давления, они как бы «просачиваются» сквозь стенки сосудиков. Именно поэтому возникает «плацентарный барьер» — что-то «проходит» от матери к ребенку, а какие-то вещества остаются только в крови матери. Итак, что отправляется к ребенку?
В первую очередь через плаценту происходит газообмен: кислород , растворенный в крови, переходит из материнской крови к плоду, а углекислый газ возвращается назад, от ребенка к матери.
Во-вторых, через плаценту малыш получает питательные вещества, необходимые для роста.
К счастью, ребенку достается и материнские антитела, защищающие плод от инфекций. В то же время плацента задерживает клетки иммунной системы матери, которые могли бы опознать плод как «чужеродный объект» и запустить реакцию отторжения.
Наконец, плацента синтезирует целый ряд гормонов, необходимых для сохранения беременности — хорионический гонадотропин человека (ХГЧ, по уровню которого в крови и устанавливают факт беременности), плацентарный лактоген, пролактин и многие другие.
Плацента (послед) рождается в течение часа после родов
Ее состояние важно для врача, поэтому ее внимательно обследуют: по ней можно судить о течении беременности, определить, были ли отслойки или инфекционные процессы
Одно из осложнений родов – неполное рождение плаценты, когда она (целиком или частично) плотно врастает в стенку матки. Это может вызвать опасное для жизни роженицы кровотечение, а пропущенный врачом небольшой кусочек плаценты, оставленный в матке, может стать причиной инфекционного заболевания.
Плацента в ходе беременности: что важно знать
К сожалению, плацента не всегда справляется со своими функциями на протяжении всей беременности. Причинами для этого могут быть:
Отслойка плаценты. Одно из наиболее опасных явлений, когда плацента, плотно сцепленная со стенкой матки, начинает в буквальном смысле «отваливаться» от нее. При масштабной отслойке плаценты ребенок может погибнуть в течение считанных минут, так что если к этому моменту ребенок уже жизнеспособен, врачи обычно прибегают к экстренному кесареву сечению.
Плацентарная недостаточность. Появляется при неудачном креплении плаценты в полости матки, нарушениях в ее структуре и размерах, что ухудшает снабжение ребенка жизненно необходимыми веществами.
Преждевременное старение плаценты – когда плацента развивается быстрее, чем ребенок и в конце беременности заканчивает функционировать раньше, чем малыш готов к родам.
Предлежание плаценты
Еще одно серьезное осложнение беременности, связанное с расположением плаценты в нижних отделах матки. Вообще когда в начале беременности фиксируют такое место крепления плаценты, это еще ни о чем не говорит: размеры матки сильно меняются, ее стенки растягиваются, так что во второй половине беременности плацента вместе со стенками поднимается вверх. Однако иногда она частично или полностью перекрывает область внутреннего зева и, соответственно, мешает ребенку родиться естественным путем.
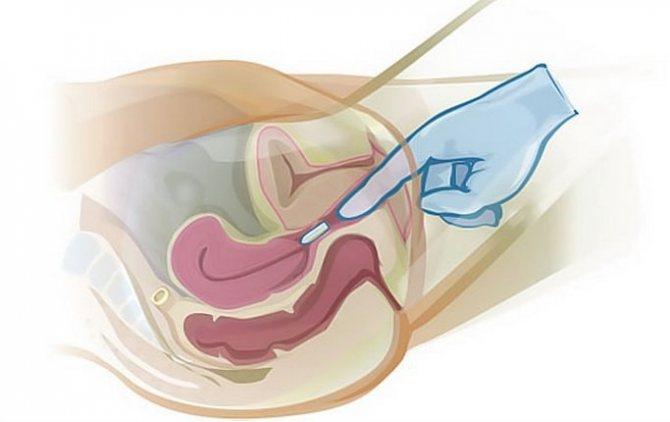
Состояние плаценты оценивают при помощи ультразвукового обследования; оно дает множество полезной информации о размере, толщине, внутренней структуре и месте крепления плаценты. На основании результатов УЗИ-обследования врач принимает те или иные решения относительно ведения беременности.
3.02.2014
Автор Екатерина Ершова
Истинное, ложное и частичное приращение плаценты: причины, лечение, прогноз
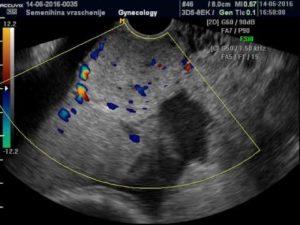
Третий период родов может осложниться маточным кровотечением, причиной которого часто бывает плотное приращение плаценты. О том, что это такое и как этого избежать, поговорим в настоящей статье.
Что происходит с плацентой в 3 периоде родов?
При нормальных родах после появления ребенка схватки не прекращаются. Матка округляется, становится меньше. Плацента (детское место) такими свойствами не обладает, поэтому запускаются механизмы ее отделения. Между ней и стенкой матки скапливается кровь, которая и заканчивает этот процесс. В другом варианте, отделение может происходить от края к центру.
Для оценки состояния женщины ориентируются на внешние признаки отслойки плодного места:
- Матка поднимается выше пупка.
- Постепенно удлиняется наружный конец пуповины.
- Отделившееся детское место образует выпячивание над симфизом.
- Если роженица натужится, конец пуповины удлинится и обратно не втянется.
- При надавливании на живот пуповина не укорачивается.
Сочетание нескольких из этих симптомов указывает на отделение. Если в течение 30 минут этого не произошло, то подозревают приращение плаценты к матке.
Виды приращений плаценты
Слизистая оболочка матки при наступлении беременности становится децидуальной, в которой выделяют различные функциональные слои. Один из них – губчатый.
Именно по нему происходит отделение плацентарной площадки в третьем периоде. Врастание ворсин хориона глубже этого слоя до базальной мембраны вызывает ложное приращение плаценты.
Сама она отделиться не может, но используя специальные приемы, ей можно помочь.
Если некоторый участок плацентарной площадки отделился, а другой – нет, то говорят о частичном приращении плаценты.
Клинические проявления приращения плаценты
Плотное прикрепление детского места подозревают во время 3 периода родов:
- через 30 минут нет признаков отделения;
- возможно начало кровотечения.
Полное приращение, напротив, не сопровождается кровотечением. Если плацента прикреплена частично, то нужно готовиться к массивному кровотечению.
Диагностика приращения плаценты
Для женщин с повышенным риском проводится более тщательная дородовая диагностика приращения плаценты. Заподозрить это состояние можно во время УЗИ: женщинам из группы риска регулярно после 24 недели проводится исследование границы между плодным местом и стенкой матки.
УЗИ – признаки приращения:
- расстояние между серозной оболочкой и позади плацентарными сосудами менее 1 см;
- в плаценте большое количество включений с повышенной эхогенностью и кист;
Глубину врастания ворсин помогает определить исследование кровотока при помощи доплера.
При диагностике в родах определяют отсутствие признаков отделения, после чего пытаются отделить плаценту ручным способом. Если это удалось, то говорят о плотном или ложном, приращении. Неудачная попытка отделить может привести к тяжелым кровотечениям.
Лечебные мероприятия при приращении
Отсутствие признаков отделения говорит о необходимости вмешательства:
Под наркозом врач вводит руку в матку и осторожно пытается отслоить ее доли.
Если имеется плотное прикрепление плаценты, то она постепенно отделяется.
Истинное приращение таким методом не устраняется и заканчивается массивным кровотечением. В этом случае попытки отделить прекращают, полость матки тампонируют и готовят операционную. Единственный способ лечения и сохранения жизни женщине – гистерэктомия (удаление матки).
Диагностированное по УЗИ до родов истинное приращение плаценты требует планового кесарева сечения. Его проводят при доношенной беременности в сроке 38 недель. После извлечения плода удаляют матку, сохраняя придатки.
Прогноз при приращении плаценты
Последствия для мамы и ребенка различны:
- возникает вероятность перенашивания беременности, что негативно сказывается на состоянии ребенка.
- для роженицы ложное приращение в первой беременности с большой вероятностью повторится в следующую или разовьется в истинное.
Операция по удалению матки является калечащей, женщина утрачивает возможность иметь детей. Гормональный сбой после операции называется искусственный климакс. Он проявляется через год после операции и характеризуется симптомами, схожими с периодом менопаузы:
- приливы;
- сухость и зуд во влагалище;
- головокружения; приступы сердцебиения.
Требуется прием гормональных препаратов до периода естественного климакса. Обязательно проводится реабилитация, сеансы психотерапии.
Юлия Шевченко, акушер-гинеколог, специально для Mirmam.pro
Причины
Патологическому врастанию ворсин хориона в маточные оболочки способствуют как локальные дистрофические изменения эндометрия, так и нарушения бластогенеза. Риск развития расстройства повышается по мере увеличения возраста женщины и количества выношенных ею беременностей. По мнению большинства специалистов в сфере акушерства, основными причинами приращения тканей плаценты являются:
- Рубцовые изменения маточной стенки. Предпосылками к возникновению локальной дистрофии эндометрия становятся рубцы после перенесенных оперативных вмешательств, инвазивных манипуляций — кесарева сечения, миомэктомии, аборта, диагностического выскабливания. Дистрофические изменения провоцируются нарушениями процессов кровообращения и рубцовым перерождением эпителия.
- Заболевания матки. Нормальная архитектоника эпителиальной оболочки может нарушаться при неспецифическом и специфическом эндометрите, вызванном возбудителями хламидиоза, гонореи, туберкулеза, других инфекционных заболеваний половых органов. Приращение часто наблюдается при синдроме Ашермана, деформации маточной полости одной крупной или множественными подслизистыми миомами.
- Высокая протеолитическая активность хориона. В части случаев аномалии бластогенеза проявляются не нарушениями гаметогенеза и формированием пороков развития плода, а повышенной инвазивной способностью хориона. Более глубокая имплантация наблюдается при нарушении ферментативного равновесия в системе гиалуронидаза – гиалуроновая кислота между бластоцистой и децидуальной оболочкой.
Дополнительными факторами риска, способствующими аномальному врастанию хориальных ворсин, являются низкое расположение или предлежание плаценты, многоплодие, переношенная беременность, аномалии развития (двурогая матка, наличие внутриматочной перегородки). Патологию чаще выявляют у пациенток, страдающих хроническим гломерулонефритом, тяжелыми формами гестозов, при которых отмечаются микроциркуляторные нарушения в различных органах, в том числе в эндометрии и миометрии.