Все о возбудителе менингококковой инфекции, эпидемиологии и патогенезе заболевания
Содержание:
Острая менингококковая инфекция в форме менингита
Острая менингококковая инфекция в форме менингита развивается внезапно, но не так бурно, как менингококкемия. Менингит вначале проявляется общими признаками этой инфекции – высокая температура тела, сильный озноб, головная боль. Головные боли носят нарастающий распирающий характер, часто они становятся невыносимыми, локализуются преимущественно в лобно-теменной и затылочной области. Боли усиливаются при резких движения, при наклонах головы, ярком освещении и громких звуках.
Вскоре появляются другие симптомы – тошнота и рвота, часто «фонтаном», при этом она не связана с приемом пищи. Наблюдается гиперестезия кожи конечностей и живота. Во второй половине дня или на вторые сутки после появления первых признаков инфекции уже определяются менингеальные симптомы. С 3-4 дня больные, особенно дети, занимают вынужденную менингеальную позу: на боку с запрокинутой назад головой и с подтянутыми к животу ногами.
У детей раннего возраста менингококковая инфекция проявляется следующими признаками:
- монотонный крик;
- отказ от еды;
- частые срыгивания;
- выбухание и прекращение пульсации родничка;
- симптом Лесажа («подвешивания»);
- симптом «треножника».
Начиная со вторых суток течения менингококкового менингита, нарастает общемозговой синдром, проявляющийся такими признаками:
- заторможенность;
- сопор;
- психомоторное возбуждение.
Относительно внутренних органов существенных изменений на начальной стадии развития менингита не наблюдается. На фоне течения менингита может развиваться гнойный лабиринтит, при котором появляется шум в ушах, после чего при отсутствии своевременного и надлежащего лечения симптомов менингококковой инфекции наступает полная или частичная глухота.
При течении болезни возможной является брадикардия, повышение артериального давления, особенно систолического. Наиболее частым осложнением менингококкового менингита является отек-набухание головного мозга в той или иной степени. У 10-20% больных генерализованной формой менингококковой инфекцией наблюдается жизненно угрожающий отек-набухание головного мозга с синдромом дислокации и ущемлением ствола мозга. Отек головного мозга возникает не только в виде осложнения течения менингита, но и при молниеносной форме инфекции, с первых часов ее развития.
При возникновении отека головного мозга у больных наблюдаются такие симптомы:
- спутанное сознание;
- психомоторное возбуждение с быстрым развитием комы;
- генерализованные клонико-тонические судороги.
Лечение
При малейшем подозрении на менингококковую инфекцию проводится срочная госпитализация ребенка.
В домашних условиях возможно лечение носителей менингококка и менингококкового назофарингита (при отсутствии в семье других детей в дошкольном возрасте).
Для лечения назофарингита менингококковой этиологии назначают:
- антибиотики (Тетрациклин, Эритромицин, Левомицетин) внутрь в соответствующей возрасту дозировке;
- полоскание горла 3% раствором питьевой соды, раствором фурацилина;
- орошение зева Эктерицидом.
Лечение генерализованных форм включает:
- антибактериальную терапию;
- гормональные препараты;
- дезинтоксикационную терапию;
- симптоматическое лечение.
С целью воздействия на менингококк назначаются Пенициллин и Левомицетин-сукцинат. И выбор антибиотика, и дозировка его, и длительность курса зависят от клинической формы заболевания, степени тяжести, возраста и массы тела ребенка и других его индивидуальных особенностей.
При лечении менингита и менингоэнцефалита используются высокие дозы антибиотиков, чтобы преодолеть гематоэнцефалический барьер и создать достаточную концентрацию антибиотика в веществе мозга. Предпочтительно назначают Пенициллин.
При менингококцемии еще на догоспитальном этапе (в поликлинике или сотрудниками «Скорой помощи») вводится Преднизолон и Левомицетин-сукцинат, а не Пенициллин, губительно действующий на менингококк. При гибели микроба выделяется в большом количестве эндотоксин, и может развиться инфекционно-токсический шок. А Левомицетин только не допустит размножения возбудителя.
Гормональные препараты (Преднизолон, Гидрокортизон) применяются в случаях тяжелого течения инфекции с целью подавления бурной реакции иммунной системы на проникновение возбудителя и для поддержания кровяного давления на должном уровне.
В случае развившегося инфекционно-токсического шока проводится лечение в условиях реанимационного отделения.
В качестве дезинтоксикационных средств применяются: 10% раствор глюкозы, плазма и плазмозаменители, раствор Рингера, Реополиглюкин и др. Могут применять плазмоферез и ультрафиолетовое облучение крови.
Симптоматическая терапия включает назначение противосудорожных препаратов (Сибазон, Реланиум, Оксибутират натрия), сердечных средств (Коргликон, Кордиамин), мочегонных препаратов (Лазикс), витаминов (С, группы В), гепарина под контролем свертывающей системы крови.
Для уменьшения гипоксии головного мозга применяются кислородотерапия и церебральная гипотермия (прикладывают к голове пузырь со льдом).
При нарушении дыхания ребенка подключают к аппарату искусственного дыхания.
Фото
Как выглядит один из первых симптомов инфекции, видно на фото.
Как отличить опасный признак от аналогичных?
Важно помнить, что не только менингит проявляется сыпью на коже. Нужно знать, как отличить опасную геморрагическую сыпь при менингите, от высыпаний при аллергии, ветрянке, краснухе и других
Распространенные детские болезни, при которых могут появиться высыпания:
- Ветрянка.
- Корь.
- Мононуклеоз.
- Различные аллергии.
- Краснуха.
- Скарлатина.
- Пиодермия.
- Отличие менингеальной сыпи, от сыпи при ветрянке, состоит в том, что при оспе она пузырчатая, покрывает все тело ребенка. Локализуется без какой либо закономерности, и сначала представляет собой маленькие красные пятнышки, которые образуют папулы, а потом везикулы содержащие в себе прозрачную жидкость. После того, как везикулы лопаются, образуются корочки.
При менингите сыпь локализуется в определенных частях тела, имеет темно-красный цвет, не имеет пузырьков. При оспе сыпь чешется и зудит, при менингите – нет.
- Отличительная особенность сыпи при кори – быстрый переход от красного или лилового цвета, до темного, почти черного. Образует папулы, что для менингеальной не характерно. При кори, сыпь располагается на лице. При менингите, сыпь на лице бывает очень редко.
- При мононуклеозной сыпи отсутствует зуд, и раздражения, как и при менингеальной, но при надавливании мононуклеозные высыпания бледнеют. Пятна имеют красноватый окрас и скопления могут располагаться на любых частях тела.
- Аллергическая сыпь, как правило не вызывает у пациента общеинфекционного синдрома. Инфекционная сыпь наоборот, сопровождается температурой, слабостью, головной болью. Главным отличием аллергической сыпи, от сыпи при менингите является зуд.
- У детей пятна при краснухе не сливаются в единое целое, и сыпь проявляется через некоторое время после начала болезни. При менингите, сыпь – один из первых симптомов. Краснуха сопровождается насморком, болями в горле, и другими не характерными для менингита симптомами.
- Скарлатину взывают стрептококки, они так же могут являться причиной менингита, но при скарлатине сыпь сопровождается небольшим зудом, и локализуется часто в паховой зоне или подмышках. Сыпь мелкоточечная и может покрывать любые кожные складки, лицо, бедра. Сыпь при менингите не зудит, и больше похожа на звездочки.
- При пиодермии образования распространяются по телу, в виде пузырьков с гноем, потом они подсыхают и желтеют.
Лечение
Для спасения жизни больного человека необходимо раннее обнаружение первых симптомов менингококковой инфекции, и быстрая его транспортировка в больницу. Первоначальные симптомы, соответственно, подозрение на менингококк, должен определить врач, который в ситуации будет немедленно реагировать. Если, однако, будет постановлен неправильный диагноз, и введено лечение, как при обычном гриппе или ангине, как правило, это состояние больного изнемогает
Для спасения важно своевременно реагировать и начать немедленное лечение
Основная, но очень важная терапия должна быть начата сразу после транспортировки в больницу. Больному вводятся внутривенные антибиотики, которые частично предотвращают распространение опасных бактерий.
 В серьёзных случаях, например, при менингококковом сепсисе, необходимо предотвратить полный отказ внутренних органов. Пациенту требуется подача кислорода и большое количество жидкости, подаваемой путём венозных вливаний
В серьёзных случаях, например, при менингококковом сепсисе, необходимо предотвратить полный отказ внутренних органов. Пациенту требуется подача кислорода и большое количество жидкости, подаваемой путём венозных вливаний
Фактическому диагнозу болезни предшествует микроскопический анализ крови, который подозрения на менингококковую инфекцию подтверждает или опровергает. Другие варианты включают определение диагноза путём отбора спинномозговой жидкости или мазка из гортани.
Пациенту с подозрением на менингококковую инфекцию немедленно вводятся большие дозы антибиотиков и инфузионных растворов, ещё до точного определения результатов анализов. Менингококковые бактерии очень хорошо подвергаются воздействию высоких доз пенициллина, сульфонамида или ампициллина. Важные меры включают усиленный мониторинг состояния и обеспечения жизненно важных функций.
После диагностики заболевания пациент определяется в отделении интенсивной терапии, где ему обеспечивается дополнительное лечение. Терапия состоит из интубации трахеи и искусственной вентиляции лёгких.
При лечении менингококкового менингита пациенту вводятся высокие дозы бактерицидных антибиотиков, обладающих способностью очень хорошо проникать в центральную нервную систему. Другим элементом лечения является введение высоких доз стероидов, которые играют роль гормонов коры надпочечников и создают естественную защиту.
В серьёзных случаях, например, при менингококковом сепсисе, необходимо предотвратить полный отказ внутренних органов. Пациенту требуется подача кислорода и большое количество жидкости, подаваемой путём венозных вливаний. Жидкости, которые текут непосредственно в вены человека, имеют способность поддерживать функцию кровообращения, что позволит избежать критического (вплоть до смерти) состояния пациента.
Причины, источники и инкубационный период менингококковой инфекции
Причиной менингококковой инфекции служит проникновение в человеческий организм бактерии Neisseria meningitidis. Пик заболеваемости приходится на период с февраля по апрель, но также единичные случаи заражения инфекцией наблюдаются на протяжении всего года. Источником инфекции является больной и бактерионоситель. Заболевание распространено повсюду, заболеваемость не зависит от расы и места проживания.
Бактерии от больного к здоровому человеку передается воздушно-капельным путем во времячиханья, кашля, разговора, громкого крика, поцелуев, плача.
Для передачи менингококка от больного к здоровому человеку нужен тесный и длительный контакт. В больших городах заболеваемость гораздо выше, чем в небольших поселках и селах, что объясняется более тесным контактом людей в общественных местах.Основным источником инфекции при менингококковой инфекции является зараженный человек.Нередко носителями менингококковой инфекции являются здоровые люди без явных признаков заболевания, но при этом они заражают окружающих. Курение – один из распространенных факторов, способствующих развитию менингококковой инфекции, так как эта вредная привычка значительно снижает защитную функцию организма.
Инкубационный период менингококковой инфекции длится от одного до 10 дней, но чаще всего он составляет 3 дня.Вспышка менингококковой инфекции преимущественно наблюдается в местах скопления большого количества людей при условии их тесного контакта. Исходя из этого, чаще всего развивается заболевание в детских садах, школах и других учреждениях, где находятся большие коллективы людей.
Лечение менингококковой инфекции у детей
Все больные с менингококковой инфекцией или с подозрением на нее в обязательном порядке госпитализируются в специализированном отделении. Терапия тяжелых форм происходит в реанимационном отделении или палатах интенсивной терапии. При распространенных формах препаратом выбора является пенициллин в больших дозах (из расчета 200—400 тыс. ЕД на 1 кг массы тела в сутки). Детям до трехмесячного возраста — по 400—500 тыс. ЕД/кг в сутки. Курс лечения в среднем 5—8 дней при благоприятном течении. С целью контроля делают спинномозговую пункцию. Второй антибиотик можно назначить при присоединении воспаления легких или почек и других осложнений.
Также при лечении менингококковой инфекции используют ампициллин и оксациллин внутримышечно в дозе 200— 300 мг/кг в сутки; при менингоэнцефалите дозу увеличивают до 400—500 мг/кг (6 раз в сутки).
Одновременно с антибиотикотерапией целесообразно использование мероприятий, направленных на борьбу с токсическими явлениями и на нормализацию обмена веществ. В этом случае больным вводят внутривенно капельно гемодез, реополиглюкин, 5—10%-ный раствор глюкозы, альбумин и т. д. Общий объем вводимой внутривенно жидкости не должен превышать 30—40, максимально 50 мл/кг массы больного ребенка. Лучше жидкость вводить в два приема — утром и вечером. Одновременно вводят мочегонные с целью выведения лишней жидкости (лазикс, муросемид). При тяжелых формах и отеке мозга можно назначать маннитол, мочевину. В целях улучшения микроциркуляции вводят гепарин (100—200 ЕД/кг массы тела в сутки 4 раза), трентал, курантил. При менингоэнцефалите с судорожным синдромом применяют преднизолон по 2—5 мг/кг или дексазон по 0,2—0,5 мг/кг в течение 1—3 дней. Также при судорогах — седуксен, ГОМК, фенобарбитал, аминозин, промедол.
В случае гипертоксических форм рекомендуется введение антименингококковой плазмы, лечение кислородом в барокамере.
Исход менингококковой инфекции зависит от адекватного введения антибиотиков, достаточного применения инфузион-ной терапии и лечения, направленного на возбудителя.
Лечение
Больных менингококковой инфекцией госпитализируют в инфекционный стационар или в реанимацию (при инфекционно-токсическом шоке). Срок госпитализации составляет до 30 дней при тяжелой форме болезни. На время лечения больному показана диета с преобладанием легкоусвояемого белка, некоторым ограничением жидкости и поваренной соли. Элементы кожной сыпи обрабатывают местными антисептиками – фукорцином, бриллиантовым зеленым, раствором перманганата калия.
Медикаментозное лечение включает в себя:
- Антибактериальные препараты – используются препараты пенициллинового ряда широкого спектра действия (цефтриаксон, цефепим, бензилпенициллин, меропенем). Их вводят внутривенно, при необходимости – эндолюмбально (непосредственно в ликвор). При отсутствии эффекта в течение 5 суток антибиотик меняют с учетом чувствительности менингококка по данным бакпосева.
- Жаропонижающие – они нормализуют температуру тела и останавливают воспалительную реакцию в тканях, чаще всего назначаются аспирин, парацетамол, нимесулид.
- Глюкокортикоиды – обладают мощным противовоспалительным действием, их вводят внутривенно при менингите, отеке мозга для предотвращения повреждения нервной ткани.
- Растворы электролитов, глюкозы – их вводят внутривенно с целью дезинтоксикации, восстановления кислотно-щелочного баланса крови и поддержания артериального давления.
- Мочегонные – препараты назначаются при снижении диуреза для восстановления почечной фильтрации. При отеке мозга они оттягивают жидкость из нервной ткани в сосудистое русло, что необходимо для спасения жизни больного. Для поддержания диуреза назначается фуросемид, при отеке головного мозга – маннитол.
- Ноотропы – это вещества, которые защищают нейроны от гибели и сохраняют умственную деятельность больного (глицин).
- Витамины – для защиты нервной системы необходимы витамины группы В, для стимуляции иммунитета – витамин С. Их вводят внутривенно и внутримышечно.
К критериям выздоровления относятся:
- Нормальная температура тела более 5 дней;
- Отсутствие воспалительных изменений в носоглотке;
- Исчезновение сыпи;
- Отсутствие головной боли и менингеальных знаков;
- Нормализация показателей крови;
- Отрицательные бакпосев и ПЦР-исследование ликвора.
Наблюдение после выздоровления
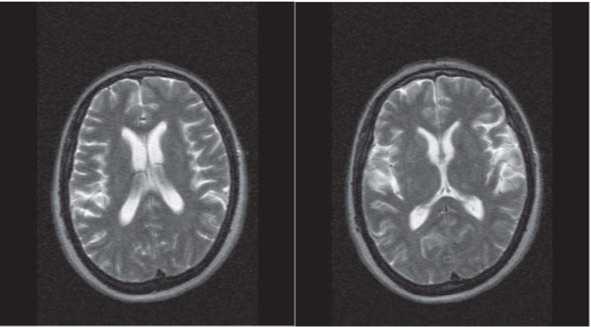
После выписки из стационара пациента в течение года должен наблюдать участковый врач-терапевт. В течение этого срока переболевшему человеку необходимо 4 раза сдать общий анализ крови (1 раз в 3 месяца), при необходимости ему показаны ЭКГ, КТ и МРТ головного мозга. Через 5 дней после выписки повторяют бактериологическое исследование, для которого берут мазок из носоглотки. При отрицательном результате человека допускают в коллектив и на работу.
Причина заболевания
Носителями являются обычно взрослые, хотя и не знают об этом, а заболевают преимущественно дети.
Возбудитель обитает в носоглотке и выделяется во внешнюю среду при чихании, разговоре. Опасность возрастает при возникновении воспаления в носоглотке. К счастью, менингококк очень неустойчив в условиях внешней среды: выживает не более получаса.
Инфицирование происходит воздушно-капельным путем при очень тесном (на расстоянии до 50 см) и продолжительном контакте. Инфекция имеет выраженную зимне-весеннюю сезонность с пиком заболеваемости с февраля по апрель.
Регистрируются периодические повышения уровня заболеваемости примерно через 10 лет, что связано со сменой штамма возбудителя и отсутствием иммунитета к нему. Возможны как единичные случаи заболеваемости детей, так и массовые в виде вспышек и эпидемий. В период между эпидемиями больше заболевает малышей раннего возраста, а в эпидемию – больше старших детей.
Менингококк чувствителен к антибиотикам, сульфаниламидным препаратам.
Значительно реже (у 5% заболевших детей) микроб проникает в кровь и разносится в различные органы. Так развивается менингококковый сепсис (менингококцемия).
Выраженный токсический синдром возникает в результате разрушения менингококков (под действием выработанных антител или антибиотиков) и выделения значительного количества эндотоксина. Это может послужить причиной развития инфекционно-токсического шока.
Помимо внутренних органов (легких, суставов, надпочечников, сетчатки глаз, сердца) менингококк может поражать и ЦНС: оболочки и вещество головного и спинного мозга. В этих случаях развивается гнойный менингит (или менингоэнцефалит). В тяжелых случаях гной покрывает мозг в виде шапочки.
После перенесенного заболевания и даже в результате носительства менингококка, вырабатывается стойкий иммунитет.
Дифференциальная диагностика высыпаний при менингите
Врачи Юсуповской больницы проводят дифференциальную диагностику сыпи при менингите с геморрагическими высыпаниями, которые являются проявлением следующих заболеваний:
- геморрагического васкулита (болезни Шенлейна–Геноха);
- тромбоцитопенической пурпуры (болезни Верльгофа);
- инфекционного мононуклеоза;
- кори;
- скарлатины;
- ветряной оспы.
Геморрагический васкулит, как и менингококковый сепсис, может протекать с геморрагическими высыпаниями, лихорадкой, артритами. Он отличается от менингита тем, что протекает более длительно, высыпания представлены в основном папулами (узелками) и эритемой (покраснением).
Геморрагический характер лишь некоторые элементы сыпи. Высыпания располагаются симметрично, преимущественно вокруг суставов и на разгибательной поверхности конечностей. У пациентов часто возникают серозные артриты, может увеличиваться селезёнка. Иногда возникают кровоизлияния в оболочки и вещество мозга с соответствующими изменениями в спинномозговой жидкости и менингеальным синдромом. В крови выявляют нормальное или незначительно увеличенное количество лейкоцитов.
Тромбоцитопеническая пурпура отличается от менингококцемии постепенным началом, хроническим течением, частыми кровотечениями из слизистой оболочки полости рта. Сыпь, в отличие от менингита, локализуется преимущественно на коже туловища и сгибательной поверхности верхних конечностей. Часто увеличивается селезёнка. В анализе крови находят выраженную гипохромную анемию, тромбоцитопению (малое количество тромбоцитов).
При инфекционном мононуклеозе высыпания бывают полиморфными, даже геморрагическими. Сыпь не располагается на кистях и стопах. Пациенты часто болеют ангиной. У них увеличены все группы лимфатических узлов. Постоянным признаком заболевания является увеличение печени и селезёнки. В крови выявляются атипичные мононуклеары на фоне большого количества лимфоцитов и моноцитов.
Для кори, в отличие от менингита, характерны пятна Коплика – мелкие беловатые папулы на слизистой оболочке щёк. Они видны до начала коревых высыпаний. Сыпь на коже появляется поэтапно. Наибольшее количество высыпаний располагается на лице и туловище. Имеют место явления трахеобронхита, необильное серозное отделяемое из носа. В крови уменьшается количество лейкоцитов.
Скарлатину от менингококцемии отличают «малиновый» язык, «пылающий зев», обильная мелкоточечная сыпь на фоне красной кожи, которая захватывает лицо, туловище и конечности. Высыпания особенно обильны в местах естественных складок. На лице в области носогубного треугольника виден бледный участок кожи, свободный от сыпи. У пациентов часто выявляют ангину. В мазках обнаруживают грамположительные кокки.
Ветряная оспа отличается от менингококцемии характером высыпаний и их чёткой динамикой: пятно – папула – везикула – пустула – корочка. Для менингококкового менигита не характерны пустулёзные высыпания. В первые сутки заболевания, когда ещё нет типичных везикул, отличием ветряной оспы от менигококковой инфекции является обилие элементов сыпи на лице.
При появлении геморрагической высыпаний на коже, похожих на сыпь при менингите, немедленно звоните по телефону Юсуповской больницы. Врачи проведут обследование пациента, дифференциальную диагностику сыпи при менингите и других инфекционных заболеваний, для которых характерны геморрагические высыпания. Чтобы выявить менингококк, проведут исследование спинномозговой жидкости, полученной во время диагностической люмбальной пункции. После установки точного диагноза проведут комплексную терапию менингита.
Причины и возбудитель менингококковой инфекции
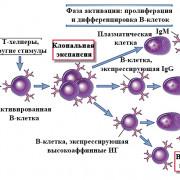
В качестве провокатора развития менингококковой инфекции выступает специфический возбудитель Neisseria meningitidis, который относится к грамотрицательным диплококкам. Возбудитель менингококковой инфекции отличается высокой чувствительностью по отношению к воздействию различных факторов окружающей среды. Губительными для возбудителя является воздействие как пониженных, так и повышенных температур, повышенной влажности, ультрафиолетового облучения.
В настоящий момент в лабораторных условиях было верифицировано 13 серотипов Neisseria meningitidis, среди которых эпидемиологически значимыми являются только три. В некоторых ситуациях также могут встречаться полиагглютинирующие штаммы возбудителя. При микроскопическом исследовании препарата крови или ликвора часто удается обнаружить возбудителя, который располагается попарно внутриклеточно. Эндотоксиноподобное действие возбудитель оказывает благодаря наличию липополисахарида в оболочке. Neisseria meningitidis проявляет тропность, прежде всего к слизистым оболочкам носоглотки, где происходит ее активное размножение, после чего отмечается выделение возбудителя в окружающую среду вместе со слизью, то есть формируется менингококконосительство.
Здоровые носители менингококковой инфекции часто страдают хроническими воспалительными изменениями носоглотки. Достоверная верификация диагноза становится возможной только после проведения бактериологического анализа, причем в качестве биоматериала для исследования предпочтительно использовать носоглоточную слизь.
Патогенез менингококковой инфекции тяжелого течения связан с проникновением возбудителя через слизистые оболочки в общий кровоток, что может носить транзиторный характер или становиться причиной развития классического варианта менингококцемии. Тяжесть состояния пациента в этой ситуации определяется массивным распадом менингококков и поступлением в кровь большой концентрации эндотоксинов, которые максимальное негативное влияние оказывают на сосудистое русло.
Пагубное влияние эндотоксина при менингококцемии оказывается на эндотелий сосудов микроциркуляторного русла, в результате чего запускается каскад гемокоагуляционных нарушений, что способствует развитию диссеминированного внутрисосудистого свертывания. Клинически данные патогенетические изменения проявляются обширными кровоизлияниями на коже, а также во внутренних органах.
Развитие клиники инфекционно-токсического шока при менингококковой инфекции чаще всего обусловлено наличием кровоизлияний в кору надпочечников и проявляется появлением резкой артериальной гипотензии, нитевидного пульса, расстройства микроциркуляции, нарушения сознания различной степени.
В ситуации, когда возбудитель менингококковой инфекции преодолевает гематоэнцефалический барьер, создаются благоприятные условия для развития воспалительного процесса в оболочках головного мозга с развитием клиники менингита. Тяжелое течение менингита сопровождается развитием отека — набухания вещества головного мозга, что в большинстве ситуаций заканчивается летально.
После перенесенной менингококковой инфекции у пациента формируются нестойкие, типоспецифические иммунные механизмы.
После перенесенной менингококковой инфекции у человека формируются иммунные реакции, напряженность и продолжительность которых в настоящее время недостаточно изучена. При первичном контакте с возбудителем развивается так называемый бустер-эффект, проявляющийся выраженной иммунологической реакцией организма. Многочисленные научные исследования заканчивались выводами о том, что при частом инфицировании возбудителем у человека формируется носительство и вместе с тем ослабление местного иммунитета слизистых оболочек носоглотки, что обуславливает возможность повторного заражения. Риск заражения менингококковой инфекцией максимальный в условиях скученности населения, нарушения температурного режима в помещении, низкого уровня влажности воздуха.
На основании данных специалистов всемирной организации здравоохранения каждый год во всем мире регистрируется более 300 000 случаев менингококковой инфекции, из которых до 10% заканчиваются летальным исходом. При эпидемическом течении менингококковой инфекции отмечается регистрация заболеваемости во всех возрастных категориях с максимумом в весенние месяцы.