Аллергическая форма бронхита в детском возрасте
Содержание:
- Симптомы бронхита
- Лечение аллергического бронхита у детей
- Медикаментозные препараты для терапии
- Основные принципы лечения
- Методы диагностики
- Первые симптомы болезни у малыша
- Лечение аллергического бронхита
- Лечение бронхита с температурой
- Симптомы заболевания
- Что такое аллергический бронхит у детей
- Методы лечения
- Лечение
Симптомы бронхита
Аллергическая реакция в бронхах в первую очередь проявляется сильным сухим кашлем. Кроме этого, у больного наблюдается:
- Затруднение дыхания. Вдох и выдох сопровождается шумом и свистом.
- Появление мокроты.
- Одышка.
- Воспаление конъюнктивы.
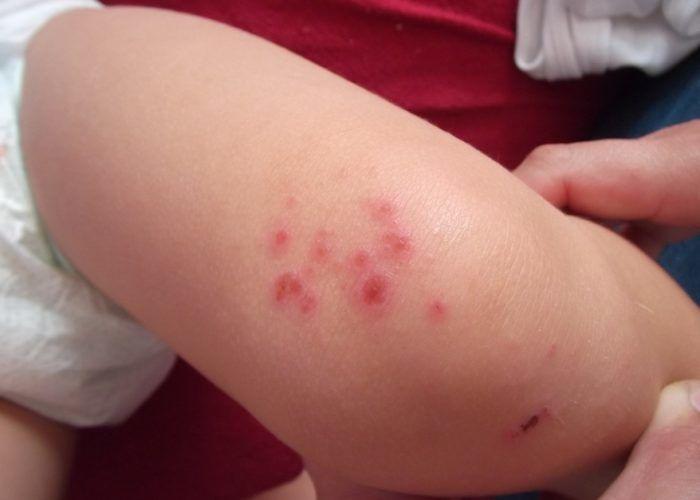
- Появление аллергической сыпи на поверхности кожного покрова.
- Повышение потоотделения, даже если температура тела не превышает норму.
- Развитие ринита.
- Общая слабость.


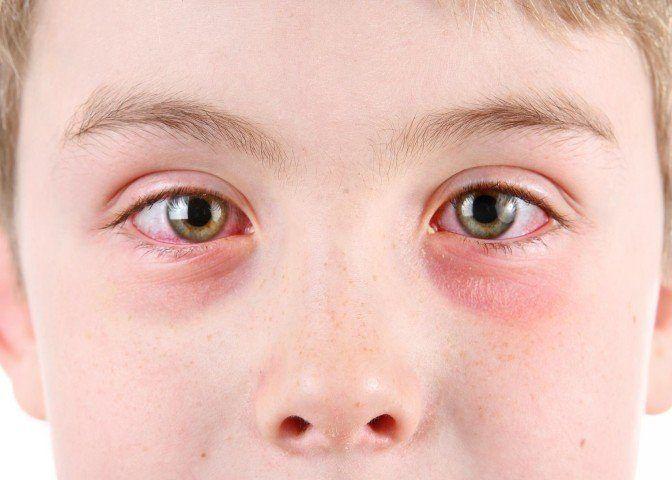



Эти симптомы могут быть слабовыраженными, но если на организм повлияет раздражитель, неприятные ощущения усилятся. Периоды обострения заболевания меняются ремиссиями.
 Главным симптомом аллергического бронхита является кашель
Главным симптомом аллергического бронхита является кашель
После контакта ребенка с аллергеном может появиться зуд и саднящее ощущение в горле, усиленно слезотечение и насморк.
Но главным проявлением является кашель. С развитием болезни он усиливается и возникает приступами. Симптом обычно беспокоит в ночное время суток, чем нарушает сон и приводит к появлению дополнительного дискомфорта. Ребенок плохо спит, из-за этого появляется вялость, апатия, ухудшается аппетит.
Обструктивный процесс в бронхиальном дереве приводит к затрудненности дыхания, что проявляется слабовыраженной одышкой. Патологический процесс прогрессирует, и на место сухого кашля приходит влажный. Он сопровождается прозрачной мокротой, в которой отсутствуют примеси гноя. Показатели температуры тела не превышают предел в 37,5 градуса.
Лечение аллергического бронхита у детей
Лечение бронхита заключается в комплексной терапии. В отличие от инфекционного бронхита, аллергический не получится вылечить антибиотиками, отхаркивающими и муколитическими средствами.
Главным условием избавления от аллергического бронхита является ограничение больного от взаимодействия с аллергеном, вызывающего эти приступы. Лечение может осуществляться с помощью:
- Прекращение взаимодействия с аллергеном. После проведения необходимых исследований и установления раздражающего фактора необходимо ограничить контакт с ним. Если это пищевой продукт, то полностью исключить его из питания на несколько месяцев. Такой метод необходим для приведения иммунной системы в равновесие.
- Антигистаминные препараты. В зависимости от тяжести протекания заболевания врач может назначить лекарственные средства в виде таблеток или ингаляций. Прием антигистаминных лекарств продолжается в течение 5-7 дней при возникновении приступа и заканчивается при наступлении ремиссии. При появлении смешанных форм аллергии (аллергические риниты, конъюнктивиты) могут применяться капельные и аэрозольные виды антигистаминных средств.
- Повышение защитных функций организма. Для нормализации работы иммунной системы может применяться закаливание, физические упражнение и сбалансированное питание. Такие меры помогут уменьшить интенсивность приступов кашля и нормализовать общее состояние здоровья ребенка. Благодаря укреплению иммунитета малыш со временем может избавиться от любых симптомов аллергии.
- Альтернативное лечение. К такому виду лечения можно отнести гомеопатические препараты и физиотерапию. С их помощью можно снизить проявление аллергических реакций и укрепить иммунитет.
Лечение аллергического бронхита с помощью лекарственных трав возможно только в том случае, если оно разрешено врачом. Это обусловлено возникновением аллергических реакций, которые могут вызвать различные растения. Лечение фитопрепаратами возможно, только после проведения иммунологических тестов.
Медикаментозные препараты для терапии
Лечение острого аллергического обструктивного бронхита комплексное, длительное. Сначала купируют острый приступ и раздражение, а после назначают средства для купирования общих симптомов. Медикаментозная терапия включает в себя назначение следующих препаратов:
- антигистаминные средства для купирования агрессивного влияния аллергенов (Супрастин, Зодак, Зиртек, Фенистил);
- муколитические для разжижения мокроты и облегчения ее последующей эвакуации (АЦЦ, Бромгексин, Лазолван, Амброксол);
- гормональные средства для уменьшения отечности (Преднизолон, Гидрокортизон);
- энтеросорбенты для ускорения выведения патогенных сред (Полисорб, Энтеросгель, активированный уголь);
- бронхолитические средства для расширения просветов бронхов (Беродуал, Теофиллин, Эуфиллин).
Медикаментозные препараты назначаются в соответствии с возрастной дозировкой, показаниями врача. Обязательно учитывается клинический и жизненный анамнез больного. Некоторые лекарственные препараты вводятся ингаляторно, внутривенно или внутримышечно. Присоединение респираторной инфекции требует симптоматической терапии.
Народные методы
Нетрадиционное лечение целесообразно при хронической форме заболевания, для удлинения ремиссии, улучшения общего состояния. Чтобы улучшить состояние больного используют следующие популярные средства:
2 ст.л. корня солодки, 1 ч.л. семян укропа, щепотку сухих листьев календулы заливают 1 л кипятка, доводят на медленном огне в течение 15-20 минут, настаивают до остывания, процеживают и пьют по 1/4 стакана отвара до еды.
Ягоды калины отваривают без сахара, в теплый отвар добавляют немного меда, кленового сиропа, отвара донника, ромашки и шалфея. Такой состав пьют вместо обычного чая, полоскают полость рта, горло. Средство обладает природным антисептическим, отхаркивающим, иммуномодулирующим, мочегонным действием.
В равных пропорциях смешивают по щепотке мать-и-мачехи, анютиных глазок, корня алтея, донника, берут 2 ст. ложки сырья, заливают 1 л кипятка, настаивают в течение 30 минут, процеживают и пьют по 100 мл в течение суток.
1 ст. ложка брусничных листьев, 2 капли масла чайного дерева, 1 ч.л. прополиса заливают 500 мл кипятка, настаивают, процеживают и пьют в течение суток.

Дополнительно можно подышать эфирами чайного дерева, камфары. Благодаря воздействию ментола, спазм уменьшается, кашель проходит, слизистые бронхов смягчается
Применять народные рецепты важно, соблюдая меры предосторожности, исключая риск развития вторичных аллергических реакций. Любое применение рецептов из «бабушкиного сундука» должно быть обосновано здравым смыслом
Физиотерапия
Другим методом консервативного лечения считается физиотерапия, которая усиливает действие медикаментозных препаратов, предупреждает развитие новых приступов при отсутствия контакта с аллергенами. Эффективными методами лечения считают галокамеру (соляную пещеру), дыхательную гимнастику, ультрафиолетовое излучение, УВЧ прогревание, гипокситерапия.
Диетотерапия
Частью комплексной терапии является соблюдение диеты. Рацион больных и диета при обструктивном бронхите должны включать полужидкие, жидкие блюда, чтобы снизить агрессивное воздействие на пищевод. Сухая и грубая пища способствует раздражению пищевода, сужению бронхов, спастическому кашлю.
По выздоровлению исключают агрессивные продукты: пряности, копчености, приправы, соленья. Диета подразумевает и ограничение аллергенных продуктов – красных ягод, фруктов, мед и прополис, цитрусовых. Лицам с осложненным аллергоанамнезом показано длительное сохранение лечебного рациона.
Основные принципы лечения
Обойтись без медикаментозной терапии и регулярных осмотров доктора при бронхитах нельзя. Простой острый вид воспаления требует комплексного лечения. Основная цель медиков и родителей – побороть инфекцию, то есть избавиться от бактерий или вирусов, и освободить бронхи от мокроты
Для решения этих взаимосвязанных задач важно соблюдать принципы лечения бронхита у детей:
- Обеспечить ребенку покой, соблюдение режима дня.
- Увеличить количество питья. Примерно в 2–3 раза от привычных норм.
- Проветривать помещение не меньше 4 раз в сутки. Следите за тем, чтобы воздух не охлаждался ниже 18–19°С.
- Соблюдать легкую диету. Исключить жирное, жареное, сладкое. Включить в рацион растительную, молочную пищу, варить легкие бульоны. При аллергическом бронхите убрать не переносимую больным пищу.
- Давать жаропонижающие при температуре выше 38,5°С, если есть склонность к судорогам – от 37,5°С. Можно заменить обтираниями водой.
-
На начальном этапе лечения использовать противовирусную терапию, антибиотики подключать при возникновении бактериальной инфекции.
- Повышать иммунитет с помощью интерферонов.
- Разжижать мокроту ингаляциями, сиропами, травяными настоями.
- При сильном кашле, провоцирующем рвоту, использовать противокашлевые сиропы – «Либексин», «Стоптуссин».
- Устранять сухой кашель с помощью натуральных медикаментов – «Гербион», «Проспан».
- Применять отхаркивающие: «Лазолван», бромгексин, мукалтин.
- Аллергический бронхит лечить антигистаминными препаратами: «Фенистил», «Зодак», «Зиртек».
-
Использовать дренажный массаж при влажном кашле для облегчения отхождения мокроты. Разрешен с любого возраста.
- Делать дыхательную гимнастику.
- Использовать горчичники и банки для прогревания грудной клетки запрещено. Лучше применять растирания с согревающими мазями («Доктор Мом», «Барсучок») на ночь, парить ноги с травами или сухой горчицей, если нет температуры.
Простой острый бронхит не требует госпитализации в больницу, если доктор не подозревает бронхиолита, обструктивную форму воспаления и пневмонию. С бронхитом без осложнений вполне можно справиться в домашних условиях, наблюдаясь в поликлинике.
В стационар однозначно нужно ложиться мамам с грудничками и ослабленными детьми в полгода и старше, у них высок риск развития пневмонии, обструкции. Курс лечения в больнице длится 7–10 дней, если терапия проводится правильно, симптомы за это время полностью исчезнут.
Методы диагностики
Диагностика основывается на клинических проявлениях патологии. Общий осмотр позволяет оценить состояние ребенка. Может наблюдаться небольшая бледность кожных покровов, а при тяжелых формах – цианоз губ, участка кожи под носом.
При ауксультации легких врач слышит жесткое дыхание без локальных изменений, отмечает экспираторную одышку. Сухие хрипы слышны на выдохе, иногда появляются разнокалиберные влажные хрипы, рассеянные по легким. Частый признак – изменение слышимых хрипов после откашливания.
Лабораторная диагностика необходима для оценки общего состояния. В общем анализе крови происходят следующие изменения:
- ускорение СОЭ до 15-19 мм/ч;
- повышение уровня лейкоцитов;
- воспалительные изменения в лейкоцитарной формуле.
При вирусной инфекции характерен лимфоцитоз и моноцитоз, а изменения в общей картине крови сначала незначительно увеличиваются лейкоциты, а затем возникает их спад – лейкопения. Для присоединения бактериальной флоры характерно увеличение количества нейтрофилов в формуле крови и нормальной количество лимфоцитов.
Другие методы диагностики не обязательны. Их используют при развитии осложнений, присоединении болезней других внутренних органов.
Если обструктивная форма бронхита повторяется больше 2-3 раз за 12 месяцев, при этом проявления регистрируются в течение 24 месяцев, такое заболевание считают рецидивирующим. Его диагностическими критериями являются:
- невыраженная дыхательная недостаточность;
- непродолжительная лихорадка или ее отсутствие;
- мокрота слизистая, но редко после присоединения бактериальной инфекции становится слизисто-гнойной.
Детям после 5 лет больше вероятность перехода патологии в астму. Особенно у детей с наследственной предрасположенностью, атопическим дерматитом или аллергией. Поэтому диагноз рецидивирующего обструктивного бронхита не ставят.
Первые симптомы болезни у малыша
Аллергический бронхит проявляется в виде воспалительного процесса в области бронхов. Когда через воздух аллерген проникает в дыхательные пути, развивается спазм мышц, отек слизистой и гиперпродукция мокроты. Это приводит к появлению первых симптомов болезни у малыша, которые могут проявляться в любом возрасте. Ими являются:
- Зуд и щекотание в носоглотке – признак надвигающегося бронхита.
- Приступы кашля сухого характера и частого проявления.
- Повышенная потливость.
- Свисты и хрипы во время вдоха.
- Слабость.
- Приступы кашля по ночам, что приводит к бессоннице у малыша.
- Липкая и густая прозрачная или белая мокрота в бронхах, которая их закрывает, что мешает нормальному дыханию.
- Возможное развитие астмы из-за сильного кашля.
- Повышение температуры, что возможно лишь при присоединении к болезни инфекции.
- Слезоточивость, покраснение глаз, ринит, кожные высыпания, отек горла являются возможными симптомами.
- Желтая вязкая слизь при обструкции бронхов.
- Прерывистое дыхание.
- Потеря аппетита.
- Ослабление иммунитета.
Особенностями аллергического бронхита являются кашель, одышка, ощущение тяжести в груди при развитии данного заболевания. Это все объясняется теми процессами, которые происходят в бронхах.

Иногда заболевание переходит в обструкцию бронхов. Это связано с постоянным воздействием аллергена на бронхи. Ими могут быть плесневые грибки, пыль из воздуха, пыльца растений, консерванты в пище, табачный дым, который испускается родителями в присутствии ребенка, и пр.
Частыми являются сезонные аллергические бронхиты, особенно в весенний период. Они могут длиться от нескольких недель до 6 месяцев.
Лечение аллергического бронхита
Обязательным условием для избавления от болезни является прекращение контакта с раздражителем, вызывающем приступы недуга.
Медикаментозные препараты при аллергическом бронхите
Лечение аллергического бронхита с помощью фармацевтических средств ставит перед собой две цели.
- Уменьшить интенсивность аллергии.
- Облегчить дыхание и снизить силу кашля.
Для достижения первого эффекта применяются антигистаминные средства. Добиться второго результата помогает лечение с помощью бронхолитических и отхаркивающих препаратов, а также глюкокортикоидов.
Лекарства, снижающие интенсивность аллергической реакции
Лечить проявления основного недуга и способствовать уменьшению неприятных симптомов, им вызываемых, помогает использование следующих медикаментозных средств:
- супрастина;
- диазолина;
- тавегила.
Лекарства, помогающие уменьшать силу проявляющихся симптомов аллергии
Симптоматическое лечение приступов аллергического бронхита предусматривает прием отхаркивающих препаратов:
- бронхолитина;
- пертуссина;
- мукалтина;
- бромгексина.
- гексопреналина;
- атровента;
- тербуталина;
- кромогексала;
- кетотифена;
- фенотерола;
- нео-теофедрина;
- сальбутамола.
Препараты могут быть как в таблетках, так и в виде сиропов.
Если лечение с помощью вышеперечисленных медикаментов не приносит желаемого облегчения, то врач может назначить применение глюкокортикоидов.
К ним относятся такие препараты:
- назарел;
- ингакорт;
- бекотид;
- будесонид.
Лечить аллергический бронхит у детей и взрослых, а также его симптомы помогают ингаляции медикаментозными препаратами.
- лазолван;
- флуимуцил.
Их разбавляют физраствором 1:1 и наливают в небулайзер.
Эффективно лечить недуг помогает соблюдение определенных правил:
- вдыхать взвесь через рот, а выдыхать носом;
- для стимуляции отхождения слизи добавлять соду;
- проводить не ранее, чем через 1,5 часа после приема пищи;
- после процедуры несколько часов не выходить на улицу или балкон, а также не есть;
- строго соблюдать продолжительность ингаляции, назначенную врачом.
Схема применения
Для того, чтобы лечить недуг правильно, при приеме лекарств следует обязательно соблюдать все необходимые дозировки.
| Группа лекарственных препаратов | Наименование медикаментозного средства | Торговые названия | Схема лечения взрослых | Схема лечения детей |
| антигистамины | супрастин | хлорпирамин, аллерган С, галопирамин, синопен, хлорнеоантерган | по 1 таблетке 3 раза в сутки;1—2 мл внутримышечно | по ½ таблетки 3 раза в день |
| диазолин | омерил, мебгидрон | 1—2 раза в сутки по 0,05—0,2 г | по 0,02—0,05 г до 3 раз в день | |
| бронхолитики | гексопреналин | ипрадол, гинипрал | таблетки: 0,5—1 мг 3 раза в день;аэрозольно:для снятия приступа удушья — 2 вдоха (по 0,2—0,4 мг) | таблетки: от 4 до 6 лет по 0,25 мг до 3 раз в сутки; от 7 до 10 лет по 0,5 мг 1—3 раза в день;аэрозольно: только детям старше 3 лет (дозировка такая же, как у взрослых) |
| фенотерол | беротек, сегамол, арутерол, аэрум | при приступах удушья 1 ингаляция (0,2 мг), через 5 минут при необходимости можно повторить | старше 6 лет — так же, как и взрослым | |
| ингаляционные кортикостероиды | будесонид | ринокорт, пульмикорт, апулеин | 400 — 1600 мкг в сутки за 2—4 приема в начале лечения, потом снижают до 2 раз в день по 200—400 мкг | 2 раза в день 200—400 мкг |
| флунизолид | ингакорт | 2 мг в сутки (до 8 ингаляций) | 500 мкг/сут за 2 процедуры | |
| отхаркивающие через небулайзер | амброксол | лазолван, амбролитик, флюиксол, секретил, муковент | по 10 мл первые 2—3 дня заболевания в несколько приемов | по 1—2 ингаляции в день (по 2 мл) |
| флуимуцил | АЦЦ, ацестин, экзомюк, ацетилцистеин | 5—10 дней 1—2 раза в сутки по 300 г | так же, как и взрослым |
Физиотерапия
Лечить аллергический бронхит у детей и взрослых помогают физиопроцедуры.
Для борьбы с недугом врачи часто назначают следующие процедуры:
- галотерапию (при помощи соляного воздуха стимулируется вентиляция органов дыхания, улучшается их проходимость);
- гипокситерапию (разреженный горный воздух помогает бороться с симптомами заболевания, повышает устойчивость организма к аллергенам).
Прекрасно зарекомендовала себя и лечебная гимнастика. При регулярном выполнении она дает следующий эффект:
- помогает бороться с приступами удушья;
- стимулирует предотвращение одышки;
- укрепляет мышцы грудной клетки, что в дальнейшем способствует насыщению тканей кислородом и нормальной вентиляции органов дыхания.
Лечение бронхита с температурой
Перед началом лечения необходимо установить источник заболевания. После этого, врач назначает необходимые лекарственные средства для борьбы с возбудителем бронхита и даёт рекомендации.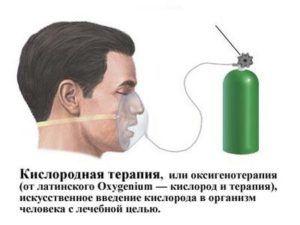
- Назначаются противокашлевые препараты для разжижения слизи и её выведения из лёгких. Это поможет облегчить дыхание.
- Следует применять спазмолитики для расширения просвета бронхов и освобождения дыхательных путей.
- Противовоспалительные препараты снижаю жар, обезболивают и борются с воспалительными процессами.
- Противовирусные средства и антибиотики направлены на уничтожение инфекции.
- Курение при бронхите необходимо исключить, так как табачный дым раздражает органы дыхания.
- Врач назначает кислородную терапию, если дыхание слишком затруднено. А также показана и дыхательная гимнастика.
Терапия бронхита в домашних условиях
Народные методы при лечении бронхита довольно безопасны и эффективны, но самостоятельное лечение без разрешения врача нежелательно. Самое популярное средство – это грудной сбор. Лекарственные травы снимают воспаление, борются с высокой температурой и нормализуют общее состояние организма ребёнка и взрослого. В аптеке можно купить уже готовый сбор, но его возможно и приготовить в домашних условиях. Необходимые компоненты:
- листья мать-и-мачехи:
- ромашка;
- корень солодки;
- листья мяты;
- подорожник.





Все травы необходимо взять в равной пропорции (по 35 гр.) и поместить в банку. Залить сбор 0,5 л кипятка, плотно закрыть крышкой и оставить 3–4 часа. Через указанное время отвар процедить через марлю и пить 3 раза в день по половине стакана. Курс лечения – 2–3 недели. Средство из натуральных компонентов подойдёт для людей, у которых есть аллергия на синтетические вещества аптечных лекарств.
 Отвар из подорожника и ромашки для лечения ребенка
Отвар из подорожника и ромашки для лечения ребенка
При бронхите у ребёнка, который сопровождается сильным кашлем и температурой, можно пить отвар из подорожника и ромашки. Эти растения способствуют выделению мокроты, дезинфицируют глотку и заживляют микротрещины в бронхах ребёнка. Нужно взять 3 ст. л. высушенного подорожника, 2 ст. л. цветков ромашки и залить 0,5 л кипятка. Настаивать средство 3 часа, после чего процедить и давать ребёнку по 100 мл до еды 3 раза в день.
Сочетание лука и мёда способно вылечить не только грипп, но и бронхит. Для приготовления средства потребуется средняя луковица и 2 ст. л. мёда. Овощ натереть на мелкой тёрке и смешать с мёдом. Давать ребёнку по 1 ч. л. после еды. На голодный желудок употреблять смесь не следует, так как лук влияет на работу желудочно-кишечного тракта.
Симптомы заболевания
Симптоматика воспаления бронхов у детей раннего возраста зависит от типа недуга. Бактериальный и вирусный бронхит начинаются как обычная простуда, постепенно приобретая более серьезные признаки. Аллергический протекает ровно, симптомы на протяжении всего периода болезни одинаковые.
Симптомы простого острого бронхита
- Инкубационный период длится от 3 до 5 дней после заражения. В это время у ребенка наблюдается слабость, головная боль, потеря аппетита.
- 3–5 дней сухой кашель, затем влажный.
- Рвота.
- Лающий кашель при поражении гортани.
- Насморк, выделения зеленого цвета.
- Гипертермия до 38°С при бактериальной инфекции, до 39°С – при вирусной.
- Хрипы и бульканья слышны в груди, когда мокрота разжижается.
- Зеленоватая мокрота при бактериальном типе, белая, прозрачная – при вирусном.
- Конъюнктивит.
-
Если болезнь запустить или лечить неправильно, бронхит перейдет в пневмонию, бронхиолит.
- Поражение бронхов может быть односторонним и двусторонним.
Вирусная форма проходит за неделю – 10 дней, но иногда дети начинают кашлять, температурить спустя короткое время. Это говорит о том, что к вирусной инфекции присоединилась бактериальная. Болезнь началась снова, теперь нужно применять антибиотики для лечения бронхита. Лечение бактериальной инфекции длится от 10 до 20 дней.
Основной симптом острого бронхита у детей – кашель. Но иногда болезнь протекает без покашливаний и першения в горле. Наблюдается атипичный патогенез. Но скопление патологической мокроты присутствует в бронхах, в груди ребенка слышен свист, малыш может храпеть во сне. Невозможность или нежелание откашливаться – плохой знак. Это главный признак осложнений: пневмонии, деструктивного бронхита с поражением стенок дыхательных органов.
Если же после вылечивания бронхита ребенок продолжает кашлять еще несколько месяцев, хрипы и свист сохраняются, речь идет о прикорневом воспалении бронхов. Микробы локализуются в нетипичном месте. Распознавать этот тип бронхита очень сложно, слушать грудь и сдавать анализы недостаточно, требуется томография, рентген.
Симптомы аллергического бронхита
Аллергены раздражают слизистую и бронхи, возникает отек. Температура при таком типе воспаления может не подниматься, но дышать ребенку тяжело. Дополнительно у больного возникают следующие неприятные симптомы:
- ринит. Сопли прозрачные, жидкие;
- зуд на коже, в носу;
- сухой кашель, в мокрый переходит трудно;
- одышка;
- асфиксия;
- приступы рвоты на фоне кашля;
- слабость, потеря аппетита;
- сонливость;
- потливость.
Симптомы обструктивного бронхита
Этот тип воспаления возникает на фоне вирусной и аллергической формы бронхита. Обструкция – это сужение проходов в дыхательной системе из-за отека слизистой. Для этого состояния характерны следующие признаки:
- Температура может не повышаться или держаться 2–3 дня на уровне 37°С.
- Возникает внезапно, если малыш контактировал с аллергенами.
- Приступы кашля провоцируют рвоту.
- Дыхание хриплое, затяжное, глубокое.
- При одышке ребенок дышит животом, втягивает межреберные мышцы на вдохе, грудная клетка вздувается.
- Доктор и родители слышат хрипы, свист.
Что такое аллергический бронхит у детей
Справочно. Аллергический бронхит – это воспаление слизистой оболочки бронхов, которое возникает в результате реакции гиперчувствительности.
Данная патология может появиться в любом возрасте, но чаще всего дебютирует у детей. Как и любое аллергическое заболевание, бронхит имеет хроническое течение.
Патогенез аллергического бронхита заключается в нарушении иммунного ответа при попадании определенного антигена. У всех людей слизистая оболочка бронхиального дерева покрыта реснитчатым эпителием, который защищает глубжележащие ткани от инфекции. Под эпителием находится слой соединительной ткани, в которой располагается иммунные клетки.
Эпителий, слой слизи на его поверхности и клетки иммунной системы выполняют одну функцию – защищают организм от чужеродных агентов, находящихся во вдыхаемом воздухе.
Справочно. У детей, склонных к аллергии, на некоторые антигены организм дает неадекватную реакцию, называемую гиперчувствительностью.
В этом случае иммунные клетки вырабатывают ряд медиаторов, основным из которых является гистамин. Под действием медиаторов в бронхах возникает воспаление, слизистая отекает, мышцы бронхов спазмируется. Таким образом возникает аллергический бронхит. Каждая встреча с аллергеном – это новый приступ подобного воспаления.
Аллергическая реакция возникает во всех тканях, куда попал пусковой фактор – антиген. Именно поэтому помимо бронхита у ребенка могут наблюдаться и другие симптомы аллергии.
В МКБ-10 нет диагноза “Аллергический бронхит”. Это заболевание в настоящее время отнесено к атипичной кашлевой форме атопической бронхиальной астмы.
Внимание. Более чем в половине случаев аллергический бронхит переходит в типичные приступы астмы, которые сопровождаются чувством нехватки воздуха – удушьем
Для бронхита этот симптом не характерен.
Методы лечения
После постановки диагноза и выявления аллергена первым делом исключают контакт вещества с ребенком, если такое возможно. Из медикаментов назначают препараты следующих групп:
- Антигистаминные. Уменьшают выраженность аллергических симптомов и способны предупредить новый приступ. Стоит отдать предпочтение современным средствам, не вызывающим сонливости и не влияющим на работу печени и сердечно-сосудистой системы. Длительный прием недопустим.
- Бронхолитические. Вещества, расширяющие бронхи, курирующие спазмы, улучшают отхождение мокроты. Действующие вещества – бета-адреномиметики, холиноблокаторы и ксантины. Из побочных эффектов – повышение давления, нарушение сердечного ритма. Выпускаются чаще всего в форме ингалятора.
- Энтеросорбенты. Средства, содержащие в составе вещества, абсорбирующие и выводящие токсины и аллергены.
- Средства для отхождения мокроты. Форма выпуска – капли, сироп, таблетки, подбирается с учетом возраста.
Если не помогают основные препараты, детям старше 4 лет могут назначить глюкокортикостероиды. Антибиотики назначают только, когда на фоне бронхита развивается бактериальная инфекция. Насморк и заложенность носа, вызванные реакцией организма на раздражитель, лечатся противоаллергическими каплями. Для улучшения общего состояния назначают курс витаминов.
Лечение

Лечение заболевания должно носить комплексный характер.
Прежде всего, необходимо выявить причину, то есть аллерген, провоцирующий развитие недуга.
После этого ребенку назначают прием медикаментозных средств и другие терапевтические меры (например, физиопроцедуры, санаторно–курортное лечение)
Важно обратить внимание и на распорядок дня малыша, нормализовать рацион его питания
Помощь при приступе
Приступы кашля и удушья при аллергическом бронхите могут быть достаточно сильными, поэтому родителям малышей–аллергиков важно знать, как оказать крохе первую помощь, облегчить его состояние. Для этого необходимо:
- Успокоить малыша. Ребенок во время приступа может испытывать страх, панику, сильно плакать. Это еще больше усугубляет состояние. Если нет противопоказаний, малышу можно дать какое – либо успокоительное средство.
- Ингаляции с использованием специальных средств, в состав которых входят вещества глюкокортикоидной группы, Сальбутамол.
Использование специальных ингаляторов дает заметный положительный эффект, так как действующие компоненты попадают непосредственно в область бронхов, купируя проявления приступа.
Повышение влажности воздуха. Рекомендуется открыть кран горячей воды в ванной комнате, отнести туда ребенка на несколько минут, пока не наступит улучшение.
Медикаментозное
Используют три основные группы медикаментов:
- Антигистаминные препараты (Кларитин, Эриус). Лучше всего отдавать предпочтение современным противоаллергенным средствам, которые не вызывают осложнений (некоторые противоаллергические средства негативно воздействуют на кровеносную систему, печень) и побочных эффектов (например, сонливости).
- Энтеросорбенты (Активированный уголь). Назначают в сложных случаях, когда наблюдается интоксикация организма. Такие средства выводят токсины, аллергены.
- Бронхолитические препараты (ингаляторные средства) способствуют расширению дыхательных просветов, облегчают процесс дыхания, снимают воспаление.
Делать ингаляции необходимо, соблюдая определенные правила:
- Интервалы между процедурами составляют около 2 — 4 часов.
- Ингаляция не должна быть очень горячей.
- В ингалятор можно добавлять небольшое количество пищевой соды. Такая процедура способствует лучшему отхождению мокроты.
- Ингаляцию нельзя делать сразу же после еды.
- После процедуры ребенок должен находиться в состоянии покоя (необходимо исключить физическую активность).
- Детям до 1 года ингаляции делать нельзя.
Физиотерапия
Для лечения аллергического бронхита применяют такие методы физиотерапии как:
- гипокситерапия – вдыхание ребенком специального воздуха, бедного содержанием кислорода;
- галотерапия – использование специального искусственно созданного соляного климата, в который помещают ребенка на определенное время;
- облучение УВЧ – позволяет восстановить защитные силы организма, устранить воспалительные реакции;
- УФ–облучение – способствует устранению воспаления.
Курортное
Положительный терапевтический эффект может оказать пребывание ребенка, страдающего аллергическим бронхитом в специальных климатических условиях (в специализированных санаториях).
Важно помнить, что санаторий лучше всего выбирать в климатической зоне, привычной для малыша. В противном случае состояние ребенка может усугубиться, так как такие факторы как акклиматизация и адаптация к новым условиям могут привести к негативным последствиям
В противном случае состояние ребенка может усугубиться, так как такие факторы как акклиматизация и адаптация к новым условиям могут привести к негативным последствиям.
Народные методы
Отвары лекарственных трав (ромашка, мать-и-мачеха) способствуют разжижению мокроты, устраняют воспалительные процессы, облегчая откашливание. Кроме того, травяной отвар успокаивает ребенка, снимает тревожность.
Использовать народные рецепты в качестве самостоятельного метода лечения нельзя, так как эффективная терапия должна быть комплексной. Травяные отвары необходимо принимать внутрь в небольших количествах (по ¼ стакана 3-4 раза в день).