Тазовое предлежание плода: естественные роды или кесарево? этот и другие важные вопросы
Содержание:
- Беременность и роды при тазовом предлежании плода
- «Переворачиваем» малыша: упражнения
- Прогноз
- Ведение беременности
- Что такое «тазовое предлежание плода»?
- Причины тазового предлежания плода
- Причины аномалий
- Диагностика
- Механизм родов
- Предлежание плаценты: лечение
- Причины низкой плацентации
- Как помочь ребенку перевернуться
- Можно ли рожать самой? Роды в тазовом предлежании
- Симптомы тазового предлежания плода
- Диагностика
Беременность и роды при тазовом предлежании плода
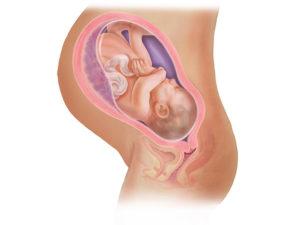
Тазовое предлежание, что это такое за явление, чем опасно для естественных родов, и какие проблемы в связи с этим могут возникнуть у женщины и ребенка? Пожалуй, начать эту статью нужно с напоминания о том, что в большинстве случаев, и это абсолютная норма, ребенок располагается в матке вниз головой. Такое положение стойко занимает ребенок после 30 недели беременности, до этого срока малыш часто меняет положение, так как пока относительно небольшой и пространства в матке достаточно. Проблемой же может стать тазовое предлежание плода позднее 30-32 недели, так как на этом сроке плод довольно большой и гораздо меньше шансов, что он развернется «как нужно», то есть вниз головкой. Ведь ребенок в тазовом предлежании оказался не случайно, так ему удобнее. Но есть способы «заставить» малыша опуститься головой вниз — это специальные упражнения. Их мы опишем ниже. Но а сначала выясним каковы причины расположения ребенка головкой вверх в матке.
Тазовое предлежание причины имеет самые разные. Риск такой особенности возрастает у женщин, многократно рожавших, из-за растяжения стенок матки и снижения их тонуса; при многоводии из-за слишком большого пространства для движений ребенка; при миомах матки, узком тазе, короткой пуповине и т. д. К сожалению, когда наступила беременность тазовое предлежание вряд ли можно не допустить с помощью каких-то профилактических мер. Разве что может помочь бандаж для беременных, который рекомендуют носить с 16 недели беременности.
Исправляем положение
Что же делать, если ребенок находится в неправильном положении? Если срок более 30 недель, необходимо выполнять специальные упражнения при тазовом предлежании — их всего три основных.
Нужно лечь на спину, согнуть ноги в коленях и приподнять таз (можно просто положить на подушку) примерно на 30-40 см
Важно, чтобы от плеч до колен вырисовывалась прямая линия. Нередко одного этого упражнения, выполненного однократно, бывает достаточно для переворота ребенка
Другая, более активная вариация этого же упражнения. Подушка не нужна. Исходное положение то же, но таз лежит на полу. На вдохе его необходимо приподнять, при этом опираясь на плечи и стопы. На выдохе таз опускается.
Третье упражнение очень спокойное, его можно выполнять при просмотре телевизора или перед сном. Нужно полежать на одном боку 10 минут, затем через спину перекатиться на другой бок, полежать на нем 10 минут. Повторять на протяжении 30-40 минут.
Родоразрешение
Когда положение плода продольное предлежание тазовое возможно родоразрешение естественным путем. Но ведение родов при этом имеет свои особенности, поэтому довериться нужно только очень опытному врачу акушеру-гинекологу.
Роды при тазовом предлежании нередко начинаются с отхождения околоплодных вод, а не схваток. Продолжительность же схваток может быть большой
Очень важно правильно провести второй период родов, то есть правильно принять ребенка. Когда малыш рождается головкой — все проще, она сразу расширяет родовые пути
Когда же малыш идет ягодицами или ножками, родиться головке сложнее. И распространенным опасным осложнением этого являются родовые травмы, а также сдавливание пуповины, что приводит к острой гипоксии, а если врач будет медлить, то и к гибели ребенка.
Из-за существования таких рисков не редкость кесарево при тазовом предлежании. Врачи выбирают операцию, когда есть другие относительные показания к этому:
- крупный плод;
- поздняя первородящая (старше 30 лет);
- рубец на матке;
- неполное предлежание плаценты;
- крупные миомы матки;
- гестоз;
- пороки развития матки и пр.
«Переворачиваем» малыша: упражнения
Врачи утверждают, что до 27 недели срока беспокоиться о предлежании не стоит: слишком подвижен малыш в утробе, чтобы принять окончательное положение. На 29 неделе медики предлагают пациенткам с «неправильным» предлежанием ряд мер по акушерскому «переворачиванию» крохи. На 32 неделе беременности необходимо уже вплотную заняться специальными упражнениями. Они несложные, но требуют многократных повторений по несколько раз каждый день.
- В положении лежа необходимо плавно переворачиваться с одного бока на другой – каждые 10 минут по несколько раз.
- С помощью какого-нибудь мягкого предмета можно поднять так так, чтобы он был на пару десятков сантиметров выше головы. В таком положении нужно находиться около 10-15 минут.
- Покачивать бедрами, стоя на четвереньках,в период активности плода.
- До 30 недели – ходить в наклоне – достать руками пол и сделать несколько шагов (если, конечно, это позволяет живот).
- Упражнение «велосипед».
Заниматься такой гимнастикой можно только после консультации с лечащим врачом, потому что для некоторых упражнений есть противопоказания.
Кроме того, существует процедура проведения наружного поворота плода. Манипуляция проводится в условиях стационара после 33 недели беременности. Она также имеет множество противопоказаний и к тому же отнюдь не всегда приводит к успеху, поэтому такой поворот проводят довольно редко.
Многие мамы экспериментируют в поисках способа заставить своего малыша перевернуться. Помочь может плавание в бассейне, особенно на спине, или прямая провокация: мама может посветить в животик фонариком, поводить наушниками с приятной музыкой или положить на живот пакет с замороженными овощами. Поворачиваясь на свет, звук или реагируя на холод, кроха действительно может сменить свое положение в «домике».
Перевороту малыша с ног на голову также способствуют прогулки мамы на свежем воздухе, массажи мизинцев ног по несколько раз в день, сидение верхом на стуле, покачивания на фитболе и «уговаривания» малыша, как бы смешно это ни звучало. Если фокус все-таки удался, будущей маме лучше носить бандаж до родов, чтобы избежать повторного переворота.
Желательно, чтобы плод принял свое окончательное положение к 38 неделе беременности, иначе врачи будут собирать консилиум – решать, возможно ли естественное родоразрешение и каков будет биомеханизм родов, чтобы избежать последствий для ребенка. В любом случае, в родах с тазовым предлежанием нет ничего страшного: значит, играть не по правилам – в характере будущего большого человека.

Источник фото: shutterstock.com
Прогноз
Прогноз для женщины достаточно серьезен. При оказании своевременной помощи опасность значительно уменьшается и большинство больных полностью выздоравливает с сохранением трудоспособности и функциональной полноценности репродуктивной системы. Летальность при П. п. постепенно снижается. Этот показатель, согласно наблюдениям Ф. П. Патуишнской (1933—1938), был равен 13%, А. Д. Аловского (1936—1945) — 3,56%, В. И. Орлова (1960—1972) — 1,5%. Для плода и новорожденного прогноз сомнителен из-за высокого процента преждевременных родов, внутриутробной гипоксии и родовой травмы. Перинатальная смертность (см.) при П. п. остается сравнительно высокой, но имеет нек-рую тенденцию к снижению. По данным К. Я. Скуя (1949— 1955), она составляла 30,1% , поданным Е. В. Соколова (1953—1969) — 18,9%.
Ведение беременности
После установления диагноза Т. п. п. при сроке беременности 29—34 нед. и отсутствии противопоказаний рекомендуют проводить комплекс специальных физических упражнений, способствующих повороту плода в головное предлежание. Если после проведения 5—8 занятий корригирующей гимнастики самоповорота плода не происходит, то при отсутствии противопоказаний нек-рые акушеры рекомендуют производить профилактический наружный поворот на головку по методике Б. А. Архангельского (см. Акушерский поворот). Однако в наст, время число сторонников наружного поворота уменьшается.
При неэффективности корригирующей гимнастики женщин с Т. п. п. необходимо госпитализировать при сроке беременности 38—39 нед. для обследования и выбора тактики ведения родов. При этом тщательно изучают акушерский анамнез, уточняют срок беременности, производят наружное и внутреннее акушерское исследование, определяют предполагаемый вес (массу) плода, оценивают размеры таза. По показаниям производят рентгенопельвимет-рию (см. Пелъвиметрия), позволяющую определить истинные размеры таза; при этом особое значение имеют форма входа в малый таз, размер истинной конъюгаты, поперечный диаметр полости таза и переднезадний размер выхода из таза. Кроме того, уточняют характер предлежащей части плода, его размеры, выявляют нек-рые пороки развития плода (анэнцефалию, гидроцефалию).
Что такое «тазовое предлежание плода»?
Тазовым предлежанием называется продольное расположение плода в матке, при котором к выходу обращены ягодицы. Приблизительно у 5 % беременных перед родами ребенок занимает тазовое предлежание. При естественных родах это требует особого подхода и высококвалифицированной помощи. Так как первыми по родовым путям проходят ягодицы и ножки ребенка, вероятность разрыва и травм слизистой у мамы увеличивается.
Несмотря на то, что естественные роды при тазовом предлежании возможны, такое положение ребенка считается патологическим из-за того, что вероятность травм и летального исхода повышена. Легче и безопаснее проходят роды, в которых ребенок идет вперед самой широкой частью тела – головкой, после которой туловище и конечности хорошо проскальзывают по родовым путям.
Причины тазового предлежания плода
Выделяют также плодовые факторы патологии: врожденные аномалии развития плода, многоплодие, вестибулярные расстройства и недоношенность. Влияют на занимаемое малышом положении также плацентарные факторы. К ним относится еще предлежание плаценты. Причиной может стать много- или наоборот маловодие, за счет которого плод легко и свободно перемещается, из-за чего его головка не закрепляется в тазовом дне женщины. Но может возникнуть и обратная ситуация, когда ребенок просто-напросто не имеет возможности активно двигаться, если он обвит пуповиной.
Ребенок, который вскоре появится на свет, уже имеет инстинкт самосохранения. Поэтому в случае какой-либо угрозы он занимает наиболее комфортное для себя положение. Кроме всех вышеперечисленных причин, стоит также отдельно сказать о генетической. Существует мнение, что у женщин, которые родились в ягодичном предлежании, есть большой риск, что их малыш также займет неправильное положение перед родами.
Причины аномалий
Основной причиной аномалий прикрепления плаценты являются изменения внутренней стенки матки, в результате чего нарушается процесс прикрепления оплодотворенной яйцеклетки.
Эти изменения чаще всего обусловлены воспалительным процессом матки, возникающим на фоне выскабливания полости матки, аборта или связанного с инфекциями, передающимися половым путем. Кроме того, предрасполагает к развитию подобной патологии плаценты деформация полости матки, обусловленная либо врожденными аномалиями развития этого органа, либо приобретенными причинами — миома матки (доброкачественная опухоль матки).
Предлежание плаценты также может встречаться у женщин, страдающих серьезными заболеваниями сердца, печени и почек, в результате застойных явлений в органах малого таза, в том числе и в матке. То есть в результате этих заболеваний в стенке матки возникают участки с худшими, чем другие участки, условиями кровоснабжения.
Предлежание плаценты повторнородящих встречается почти в три раза чаще, чем у женщин, вынашивающими своего первенца. Это можно объяснить «багажом болезней», в том числе и гинекологических, которые приобретает женщина к возрасту вторых родов.
Есть мнение, что данная патология расположения плаценты может быть связана с нарушением некоторых функций самого плодного яйца, в результате чего оно не может прикрепиться в наиболее благоприятном для развития участке матки и начинает развиваться в ее нижнем сегменте.
Осторожно, кровотечение!
Кровотечение при предлежании плаценты имеет свои особенности. Оно всегда наружное, т.е
кровь изливается наружу через канал шейки матки, а не скапливается между стенкой матки и плацентой в виде гематомы.
Начинаются такие кровотечения всегда внезапно, как правило, без видимой внешней причины, и не сопровождаются никакими болевыми ощущениями. Это отличает их от кровотечений, связанных с преждевременным прерыванием беременности, когда наряду с кровянистыми выделениями всегда имеются схваткообразные боли.
Часто кровотечение начинается в покое, ночью (проснулась «в луже крови»). Однажды возникнув, кровотечения всегда повторяются, с большей или меньшей частотой. Причем никогда нельзя предвидеть заранее, каким будет следующее кровотечение по силе и продолжительности.
После 26-28 недель беременности подобные кровотечения могут быть спровоцированы физической нагрузкой, половым актом, любым повышением внутрибрюшного давления (даже кашлем, натуживанием и иногда — осмотром гинеколога). В связи с этим осмотр на кресле женщины с предлежанием плаценты должен проводиться с соблюдением всех мер предосторожности в условиях стационара, где можно оказать экстренную помощь в случае появления кровотечения. Само кровотечение опасно для жизни мамы и малыша.
Довольно часто предлежание плаценты может сочетаться с ее плотным прикреплением, в результате чего затрудняется самостоятельное отделение плаценты после родов.
Следует отметить, что диагноз предлежания плаценты, за исключением его центрального варианта, будет вполне корректным только ближе к родам, т.к. положение плаценты может измениться. Связано это все с тем же явлением «миграции» плаценты, за счет которого при растяжении нижнего сегмента матки в конце беременности и в родах плацента может отодвигаться от области внутреннего зева и не препятствовать нормальным родам.
Диагностика
Вероятность переворота ребенка остается вплоть до родов. Однако об устойчивом положении плода можно говорить, начиная с 35 недели беременности. Выявить тазовое предлежание можно при наружном акушерском осмотре, при влагалищном исследовании, а также при помощи ультразвукового исследования.
В тазовом предлежании ребенок не так сильно опускается в полость малого таза, как делает это головкой вниз. Из-за этого патология характеризуется более высоким стоянием дна матки на сроке, когда такое не должно наблюдаться.
В области лона гинеколог прощупывает мягкую и малоподвижную часть тела плода, делая предположение, что это не головка, а ягодицы. При этом около дна матки, наоборот, находится крупная, округлая и твердая часть.
Важно отличать ягодичное предлежание от лобного и лицевого, поэтому женщине всегда назначается дополнительное обследование ультразвуком
Механизм родов
При ягодичном предлежании в конце беременности и в начале родов ягодицы плода обычно вступают в таз таким образом, что поперечный их размер совпадает с одним из косых размеров входа в таз. Продвижение плода по родовому каналу начинается обычно после излития околоплодных вод (см.).
Рис. 2. Схематическое изображение некоторых моментов механизма родов при ягодичном предлежании плода: а — боковое сгибание поясничного отдела позвоночника плода и прорезывание ягодиц (второй момент); б — внутренний поворот плечиков (третий момент); в — прорезывание головки (шестой момент).
При ягодичных предлежаниях в механизме родов различают шесть моментов. Первый момент — внутренний поворот ягодиц — начинается при их переходе из широкой части полости малого таза в узкую. Поворот совершается таким образом, что в выходе из таза ягодицы располагаются своим поперечным размером в прямом размере таза; ягодица, обращенная кпереди, подходит под лонную дугу, обращенная кзади — устанавливается над копчиком. Второй момент — боковое сгибание поясничного отдела позвоночника плода; при этом ягодица, обращенная кзади, выкатывается над промежностью и вслед за ней из-под лонного сочленения окончательно рождается ягодица, обращенная кпереди (рис. 2, а). Третий момент — внутренний поворот плечиков и наружный поворот туловища — завершается установлением плечиков в прямом размере выхода из малого таза; при этом переднее плечико плода подходит под лонную дугу, а заднее — устанавливается впереди копчика над промежностью (рис. 2, б). Четвертый момент — боковое сгибание шейно-грудного отдела позвоночника — приводит к рождению плечевого пояса и ручек. Пятый момент — внутренний поворот головки — характеризуется вступлением головки косым размером в косой размер входа в таз, противоположный тому, в к-ром проходили плечики. При переходе из широкой в узкую часть таза головка совершает внутренний поворот, в результате к-рого стреловидный шов устанавливается в прямом размере выхода из таза, а подзатылочная ямка — под лонным сочленением. Шестой момент — сгибание головки — приводит к прорезыванию (рождению) головки обычно малым косым, реже прямым размером (рис. 2, в).
При ножных предлежаниях механизм родов отличается от описанного тем, что из половой щели первыми показываются не ягодицы, а ножки или ножка. Появление ножек из вульварного кольца указывает на вскрытие плодного пузыря и вступление ягодиц в малый таз. Однако это не означает, что маточный зев раскрылся полностью. При полном раскрытии маточного зева и рождении ножек до колен ягодицы вступают в таз, в вульварном кольце показывается бедро и дальше процесс идет так же, как при ягодичном предлежании.
Родовая опухоль при тазовых предлежаниях располагается на ягодицах или ножках.
Предлежание плаценты: лечение
Предлежание плаценты является структурной патологией, поэтому ликвидировать его невозможно. Методика терапии сводится к предотвращению возможных осложнений и выбору правильного варианта родоразрешения.
Чем опасно предлежание плаценты? Существует несколько самых неблагоприятных потенциальных осложнений «неправильной» плацентации, а именно:
1. Последствия при вынашивании:
— Гестозы. Предлежание отражается не только на состоянии сосудов плаценты, оно также провоцирует изменения свертывающейся системы, которые, в свою очередь, «запускают» поздний токсикоз.
— Кровотечения. Массивное кровотечение провоцирует только полная отслойка расположенной у маточного зева плаценты, причем чаще оно происходит либо незадолго до родов, когда начинаются «ложные схватки», либо уже в самих родах. Чаще при предлежании от маточной стенки отделяется только кусочек плаценты, а кровотечения необильные, но повторяются периодически. На фоне постоянной кровопотери у беременной развивается анемия – нехватка гемоглобина, который транспортирует к тканям и матери, и плода необходимый кислород.
— Гипоксия плода. Кислород участвует практически во всех процессах развития плода, его дефицит провоцирует замедленное развитие плода, в итоге на свет может появиться ребенок с выраженным недоразвитием тканей и органов (гипотрофия).
— Артериальная гипотензия. Снижение артериального давления наблюдается у 25 – 35% беременных.
2. Последствия в родах:
— Кровотечение. В отличие от предлежания при вынашивании, в родах плацента отслаивается полностью, поэтому кровотечение носит характер угрожающего.
— Аномалии родовой деятельности, а именно – слабость. Наличие плаценты в нижнем сегменте нередко мешает плоду родиться. Нижний сегмент в родах получает «сигнал» о начале интенсивных схваток от опустившейся головки плода. Плацента по структуре не может сравниться с твердой головой ребенка, поэтому неспособна спровоцировать достаточно сильные схватки. Еще одним фактором является высокое расположение плода.
— Неправильное расположение плода в маточной полости. Из-за некорректной локализации детского места плод не может разворачиваться в матке как обычно, вместо этого его активность ограничена. Поэтому в родах он может оказаться расположенным таким образом (например, поперек), что самостоятельно матку покинуть не сможет.
— Острая гипоксия рождающегося плода, угрожающая его жизни.
Все проводимые лечебные мероприятия направлены на профилактику перечисленных осложнений.
Прежде всего, беременных с предлежанием беспокоит вопрос о возможности самостоятельных родов и возникающих при них рисках. Если патология плацентации диагностируется в поздние сроки, и надежды на естественную миграцию плаценты нет, тактика ведения согласуется с данными ультразвукового сканирования. При низком предлежании или краевой локализации плаценты, когда родовые пути практически свободны, а признаков отслойки плаценты нет, можно дождаться начала самостоятельных родов.
Если во время начала полноценной родовой деятельности (схваток) плацента начинает отслаиваться (появляется кровотечение), проводится вскрытие амниотического мешка (амниотомия), чтобы излившиеся околоплодные воды «увлекли» за собою плод, и его голова плотно прижала плаценту с целью остановки кровотечения.
Абсолютным противопоказанием к естественным родам является полное предлежание детского места, причем техника кесарева сечения всегда меняется в зависимости от расположения плаценты.
Нередко беременные требуют от врача ответов на все свои вопросы, связанные с вынашиванием и предстоящими родами на фоне предлежания. Однако им следует знать, что ни один, даже самый грамотный, специалист не сможет достоверно спрогнозировать абсолютно все нюансы поведения плаценты, ребенка и организма матери в целом
Каждая беременность, как и каждые роды, по сути, уникальны, поэтому важно правильно наблюдать за ними и своевременно предотвращать возможные осложнения
Логично предположить, что профилактика предлежания должна начинаться не в тот момент, когда ее увидели на эхограмме, а задолго до наступления беременности. Как известно, большинство эпизодов предлежания плаценты связаны с патологией эндометрия, поэтому самыми эффективными профилактическими мерами считаются:
— адекватная контрацепция для предотвращения абортов;
— лечение хронических воспалительно-инфекционных процессов (кольпитов, эндометритов, аднекситов и подобных);
— исключение необоснованных внутриматочных мероприятий (аспирация, выскабливание и так далее).
Причины низкой плацентации
Со стороны матери выделяют несколько факторов, приводящих к низкому расположению плодного места:
- хронический эндометрит – воспаление слизистой оболочки матки (в том числе послеродовый);
- большое число родов в анамнезе (три и более);
- перенесенные выкидыши или аборты;
- любые инструментальные вмешательства в полости матки;
- рубец на матке после кесарева сечения или иных операций;
- полипы, миомы и другие образования в полости матки;
- эндометриоз;
- аномалии развития матки (двурогая, седловидная).
Все эти состояния меняют слизистую оболочку матки, приводят к дистрофическим процессам, и в момент имплантации эмбрион не находит подходящего места для прикрепления. В норме плодное яйцо крепится в дне или теле матки, по ее задней или передней стенке – там, где лучше всего идет кровоснабжение, а значит, и питание плода. Если в положенном месте прикрепиться невозможно, эмбрион внедряется в слизистую оболочку в нижней части матки, близко к внутреннему зеву.
Материнские факторы составляют до 90% всех причин низкой плацентации. Гораздо реже к такому состоянию приводит снижение протеолитических свойств плодного яйца, когда внедрение в рыхлую слизистую дна и тела матки становится невозможным. Эмбрион ищет для себя более тонкое место – и находит его у маточного зева. При неблагоприятном исходе такая имплантация может привести не только к низкому расположению плаценты, но и к атрофии ворсин хориона, что грозит прерыванием беременности.
Точную причину низкого расположения плаценты выяснить удается далеко не всегда. Замечено, что чаще такая патология возникает у повторно беременных женщин и крайне редко – при первой беременности (без предшествующих выкидышей, абортов, инструментальных вмешательств в полости матки).
Как помочь ребенку перевернуться
Пока до родов остается несколько недель, можно попробовать повлиять на ситуацию и сменить тазовое предлежание на головное. Перед выполнением рекомендаций, которые даны ниже, нужно проконсультироваться с лечащим врачом.
- Ложитесь на спину так, чтобы таз был приподнят выше головы. Лежите в таком положении 5-10 минут дважды в день. Упражнение можно выполнять с 32 недели беременности, пока малыш не перевернется.
- Займите коленно-локтевое положение и стойте в нем по 15 минут несколько раз в день. Благодаря силе тяжести головка плода должна перевернуться в правильное положение.
- Разговаривайте с малышом и просите его перевернуться. Многие мамы отмечают, что такой подход очень эффективен и действительно помогает добиться результата. Усилить эффект можно с помощью визуализации – мысленно представляйте, что ребенок уже перевернулся.
После 34 недели акушер-гинеколог может предложить провести ручной переворот. Процедура проводится под аппаратным наблюдением и считается достаточно безопасной.
Можно ли рожать самой? Роды в тазовом предлежании
Всем женщинам с тазовым предлежанием предлагают дородовую госпитализацию за 1–2 недели до предполагаемых родов для определения выбора способа родоразрешения. В стационаре женщину еще раз обследуют для выяснения степени риска естественных родов для мамы и плода.
Само по себе тазовое предлежание не является показаниями к кесареву сечению. Однако достаточно часто имеет место сочетание неправильного положения плода с другими осложняющими факторами.
Так, плановое кесарево сечение чаще всего назначают при сочетании тазового предлежания со следующими состояниями:
Предполагаемой массой плода более 3600 г или менее 2000 г.
Ножном предлежании плода. Опасность ножного предлежания заключается в том, что после излития околоплодных вод ножки плода начинают быстро продвигаться по родовому каналу при недостаточно раскрытой шейке матки. При этом головка малыша, как более плотная и крупная часть, не в состоянии пройти через зев шейки матки, что приводит к кислородному голоданию и травме плода.
Предлежание или низкое расположение плаценты. При этом роды сопровождаются обильным кровотечением, угрожающим жизни мамы.
Сомнительные состояния плода, например, пороки развития, признаки кислородного голодания (гипоксии). Роды в этом случае могут ухудшить состояние малыша.
Особенности мышцы матки и родовых путей. Сужение размеров таза, даже 1 степени, операции на матке в прошлом, миоматозные узлы, пороки развития внутренних половых органов и деформации таза, перенашивание беременности в сочетании с отсутствием биологической готовности шейки матки к родам. Все эти причины затрудняют продвижение плода по родовым путям.
Заболевания мамы, при которых роды могут привести к утяжелению ее состояния (например, пороки сердца, гипертония, близорукость с изменениями на глазном дне).
Другие данные
Во внимание принимают возраст женщины (юные или старше 35 лет), бесплодие и ЭКО, физическое состояние (выраженное ожирение, ослабленное состояние).
Пол плода. Отмечено, что у мальчиков, рожденных в тазовом предлежании через естественные родовые пути, впоследствии чаще имеет место бесплодие из-за травмы яичек в родах
Кроме того, болевое раздражение мошонки плода в родах может вызвать рефлекторный вдох и аспирацию околоплодными водами.
При тазовом предлежании женщина может рожать самостоятельно, если:
- ее состояние и состояние плода врачи определяют как удовлетворительное;
- при полной соразмерности таза мамы и размеров плода;
- при биологической готовности организма к родам (признаками биологической готовности является укорочение, размягчение, смещение к центру шейки матки, а также раскрытие канала шейки матки);
- предлежание чисто ягодичное или смешанное ягодичное;
- пол ребенка женский.
Если принято решение, что роды будут естественными, то беременной женщине проводят комплекс дородовой подготовки, включающий общеукрепляющие препараты, витамины, комплекс ЛФК и психологической дородовой подготовки.
Симптомы тазового предлежания плода
Начиная с 33-й недели при тазовом предлежании головке ребенка становится недостаточно места для полноценного развития. Из-за этого происходит замедленное созревание структур мозга и формируется отек тканей. Достаточно часто после рождения у детей диагностировалось снижение адаптационных свойств и истощение коркового слоя надпочечников.
Возможны нарушения развития половых органов из-за неправильной гемодинамики плода. При тазовом предлежании также повышается вероятность неправильной работы сердечно-сосудистой системы, желудочно-кишечного тракта и опорно-двигательного аппарата.
Маточно-плацентарный кровоток при тазовом предлежании затруднен, что приводит к гипоксии плода и снижению его двигательной активности. Передавливание сосудов плаценты и гипоксия может резко ухудшить здоровье ребенка и привести к критической ситуации.
Диагностика
Определенных симптомов, по которым сама беременная может заподозрить ягодичное предлежание плода, нет, но врач при помощи осмотра и современных методов это может диагностировать с легкостью. При влагалищном осмотре доктор пальпирует мягкие ткани, крестец, ножки коленки, при наружном осмотре с помощью метода Леопольда врач пальпирует головку вверху матки, а сердцебиение выслушивается выше пупка. Но самый надежный способ подтвердить предлежание плода — это УЗИ диагностика. Этот метод точно позволяет врачу оценить акушерскую ситуацию и выбрать дальнейшую тактику при родоразрешении.