Сепсис у новорожденного ребенка
Содержание:
- Профилактика
- Комплексное лечение педиатрического сепсиса
- Пневмококковый сепсис
- Сепсис
- Лечение сепсиса у новорожденных детей
- Виды сепсиса
- Симптомы и признаки сепсиса у детей
- ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
- Сепсис у детей – что это, первые симптомы сепсиса и как их распознать
- Что такое сепсис: описание и виды
- Течение и последствия
- Диагностика сепсиса у новорожденного
Профилактика
Женщине в период вынашивания ребёнка, необходимо посещать консультацию гинеколога, соблюдать режим дня, правильно питаться, следить за протеканием болезни.
Если анализ крови указывает на воспалительные процессы в организме, необходимо пройти лечение.

Сепсис новорожденных – этот термин обозначает общий инфекционный процесс во всех организме, заболевание возникает из-за попадания патогенных и гноеродных бактерий в кровяное русло и всегда сопровождается тяжелейшими осложнениями.
По статистике частота сепсиса составляет менее 1% у недоношенных малышей и детей с перинатальными патологиями, у находящихся в отделении реанимации и интенсивной терапии — около 14%.
Около 35% малышей, страдающих от этой патологии, погибают, так как сепсис способствует ослаблению иммунитета и защитных механизмов организма малыша.
Такая высокая смертность обусловлена еще и тем, что правильно диагностировать этот недуг на ранних сроках довольно проблематично. Современное оборудование, фундаментальные знания медиков и ученых не всегда могут спасти жизнь маленького больного. Лечение запущенных случаев зачастую не дает никаких результатов.
Только регулярные осмотры и размеренный темп жизни помогут будущей матери перенести беременность с лучшими результатами.
Комплексное лечение педиатрического сепсиса
Основные медикаменты при системной воспалительной реакции — антибиотики широкого спектра действия, противогрибковые и противовирусные средства. Современный подход к терапии сепсиса крови у ребенка также предусматривает использование кортикостероидов, иммунных препаратов. Используется в основном инфузионная терапия — капельное введение лекарственных средств и физраствора. Для поддержания иммунной системы вводят иммуноглобулины внутривенно.
Противогрибковые антибиотики для лечения сепсиса:
- флуконазол (дифлюкан);
- амфотерицин;
- каспофунгин;
- позаконазол;
- вориконазол;
- итраконазол.
Кортикостероиды обладают противовоспалительными свойствами, полезными для восстановления метаболизма. Такие препараты способны модифицировать иммунный ответ организма. Используются при педиатрическом сепсисе метилпреднизолон, дексаметазон .
Лечение синдрома системного воспалительного процесса, сепсиса и септического шока обязательно проводится в отделении интенсивной терапии стационара. Кроме антибиотиков, иммуномодулирующих и других медикаментов, применяется детоксикация, общеукрепляющая терапия. Если такая необходимость есть, то выполняется антисептическая обработка ран и ожогов, дренирование, хирургическое удаление омертвевшей ткани. В некоторых случаях требуется переливание крови.
Важная роль в комплексной терапии принадлежит диете с преобладанием белков над углеводами. Больным детям рекомендуется давать с разрешения врачей вкусную, высококалорийную и разнообразную пищу через каждые 3 часа. При необходимости используется частичное или полное парентеральное кормление. Приоритет для младенцев первого года жизни — грудное вскармливание.
Любая форма сепсиса у маленьких детей требует своевременного, адекватного лечения для полного и успешного восстановления здоровья пациентов
Когда стихают основные и самые серьезные клинические проявления сепсиса разрешается осторожное применение лечебного массажа, водных упражнений
- Чума атлантиды риддл трилогия
- Инструкция по борьбе с пастереллезом птиц
- Микобактериозы органов дыхания презентация
- Сепсис ксм политехника яссы
- Контингенты не подлежащие бактериологическому обследованию на дифтерию
Пневмококковый сепсис
Среди наблюдающихся наиболее частых сепсисов пневмококковый сепсис встречается в 18% случаев. Данная форма обыкновенно бывает вторичного происхождения на почве крупозной пневмонии, воспалений среднего уха. Пневмококки по своим патогенным серологическим и биохимическим свойствам разделяются на 4 группы: наименее патогенным и редким в отношении сепсисов считается IV вид, наиболее частым – возбудитель крупозной пневмонии I, у детей часто встречается II, III.
При крупозной пневмонии пневмококковая бактериемия наблюдается часто, ввиду широких анастомозов, имеющихся между сосудами лёгких и бронхиальными сосудами. Эта бактериемия не переходит в сепсис, и сепсис начинается с того момента, когда появляются метастатические гнезда поражения.
Эндокардиты, как проявление такого сепсиса, появляются обыкновенно после минования крупозной пневмонии, причем поражаются как клапаны правого, так и левого сердца. Разращения и отложения на клапанах образуются с чрезвычайной быстротой. В 50-60% случаев эндокардит осложняется гнойным менингитом. Симптомы Кернига и сведение затылка у больных наблюдаются редко; бред, потеря сознания, судорожные подергивания и общие судороги развиваются в предагональном периоде. И при этих менингитах больные, как и при менингококковых поражениях, по утрам чувствуют себя хорошо. Вечером их состояние ухудшается и появляется бред.
Хотя пневмонии рассматриваются как преимущественный исходный пункт сепсиса, но, тем не менее, можно во многих случаях наблюдать пневмонии как вторичное явление криптогенного пневмококкового поражения.
Из кожных явлений наиболее частыми являются герпес и эритематозные круглые папулы в области кожи плечевых суставов, величиной в 10-50-копеечную монету, затем крапивноподобные сыпи и сыпи типа экссудативной эритемы. Область расположения – крупные суставы и тылы стоп (преимущественно).
Сепсис
Сепсис в переводе с греческого языка означает гниение. Это тяжёлое инфекционное заболевание человека, которое развивается как системная воспалительная реакция при попадании в кровь инфекционных агентов (бактерий или одноклеточных грибов) или их токсинов.
Среди людей, не имеющих отношения к медицине, сепсис нередко называется заражением крови.
Он характеризуется тяжелым прогрессирующим течением и отсутствием тенденции к спонтанному выздоровлению. Несмотря на возросшие возможности антибактериальной и противогрибковой терапии показатель летальности при сепсисе остается достаточно высоким.
Причины заболевания
Возбудителями сепсиса могут быть любые бактерии (стафилококки, стрептококки, пневмококки, менингококки, сальмонеллы, энтерококки, синегнойная палочка, клебсиелла) или грибы (рода Candida, Aspergillus). Возникновение сепсиса обусловлено не столько свойствами самого возбудителя, сколько состоянием иммунной системы человека, в частности неспособностью к локализации возбудителя в первичном очаге инфекции.
Один и тот же стафилококк может у отдельных лиц находиться на слизистых оболочках без развития какой-либо патологии, а у других — вызвать сепсис с летальным исходом. Наиболее часто сепсис развивается у людей с ослабленным иммунитетом вследствие тяжелых заболеваний, обширных операций, обильной кровопотери, недостаточного питания или применения иммуносупрессивных препаратов.
Попадание инфекционных агентов в кровеносное русло может произойти либо при генерализации какой-либо местной инфекции, либо при занесении микроорганизмов извне при оперативных вмешательствах, катетеризации вен и других медицинских манипуляциях.
Первичным септическим очагом может быть любая инфекция мягких тканей, костей, суставов и внутренних органов: обширная раневая или ожоговая поверхность, гнойные заболевания кожи (карбункул, фурункул, флегмона), остеомиелит, инфекции мочеполовых путей и др.
Особого внимания требуют инфекционные осложнения после родов или аборта, «входными воротами» инфекции в таком случае является слизистая оболочка матки. Во времена, когда медицинский аборт был запрещен, и операции выполнялись подпольно в нестерильных условиях, сепсис был основной причиной смерти беременных женщин.
Симптомы сепсиса
Особенность сепсиса заключается в том, что его симптомы схожи вне зависимости от возбудителя, так как являются неким ответом организма человека на сверхсильное инфекционное поражение, с которым иммунитет не в состоянии справиться в очаге инфекции.
Клиническая картина складывается из симптомов общей интоксикации и проявлений болезни, обусловленных инфекционными очагами. Интоксикация проявляется резкой слабостью, потерей аппетита, лихорадкой с ознобом, тахикардией, снижением АД и одышкой.
При обследовании выявляются высокий лейкоцитоз, реже лейкопения, резко увеличенная СОЭ, лимфопения, гипопротеинемия.
Диагностика
Диагностика сепсиса основана на клинической картине заболевания, выявлении патогенных микроорганизмов в крови, обнаружении септических очагов в различных органах и тканях.
Лечение
Лечение сепсиса комплексное, включает массивную антибактериальную или противогрибковую терапию, дезинтоксикационную терапию. Должно проводиться в условиях отделения интенсивной терапии. В некоторых случаях может потребоваться переливание компонентов крови.
Прогноз при любой форме сепсиса всегда серьезен. Чем раньше начато лечение, тем выше вероятность полного выздоровления. Сложность диагностики и лечения сепсиса заключается в наличии большого количества стертых форм, когда клиническая картина не столь яркая.
Профилактика
Профилактика сепсиса основывается на правильном и своевременном лечении местных гнойных процессов и соблюдении асептических условий во время проведения операций и других медицинских манипуляций.
К профилактике сепсиса можно также отнести грамотное использование антибактериальных средств. Следует понимать, что любые бактерии и грибы способны развивать устойчивость к лекарственным препаратам.
Чем более сильные антибиотики мы применяем, тем сильнее и «умнее» становятся наши противники. Использование антибиотиков последних поколений без соответствующих показаний лишает нас средств борьбы в действительно серьезных ситуациях, когда эти лекарства могли бы спасти жизнь людям.
Любые антибиотики следует применять строго в соответствии с назначениями вашего врача.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
Лечение сепсиса у новорожденных детей
Лечение предусматривает организацию ухода и питания через зонд, комплексную антибиотикотерапию (50% вводят внутривенно) в максимальных дозах, повышения защитных сил организма, детоксикацию, санацию гнойных очагов. При отсутствии данных по этиологии заболевания назначают цефалоспорины и аминогликозиды. Больным с сепсисом, который вызывается стрептококком, назначают пенициллины. В случае выявления грамотрицательной флоры показаны пенициллины широкого спектра действия (азлоциллин, мезлоциллин, пипероцилин). При наличии синегнойной инфекции назначается гентамицин, тобромицин (бруломицин), Нетромицин. К методам иммунной терапии относятся вводы гипериммунной плазмы, иммуноглобулина общей и направляющей действия (пентаглобин, интраглобин, иммуноглобулин и др..). Детоксикация происходит путем проведения инфузионной терапии (Неогемодез, криоплазма, реополиглюкин, реосорбилакт, альбумин, плазма, гелофузин, сорбилакт, растворы глюкозы, солевые растворы). Проводится посиндромная, симптоматическая терапия, лечение дисбактериоза.
При гнойном менингите назначают антибиотики, которые хорошо проникают через гематоэнцефалический барьер: пенициллин, гентамицин, бруломицин, тобромицин, Нетромицин, левомицетин. Антибиотиками второго порядка, которые тоже проникают в спинномозговую жидкость, но в меньшей концентрации, является цефотаксим, карбенициллин, цефтриаксон, цефамандол, цефаперазон, цефпирамид, цефепим, цефуроксим, цефокситин, пиперациллин, мезлоциллин. Для уменьшения отека мозга назначают маннит, лазикс, при судорогах показаны оксибутират натрия, седуксен.
При остеомиелите показаны антибиотики, которые хорошо проникают в костную систему (цефалоспорины, линкомицин, клиндомицин и др.)., Хирургическая санация очага.
Детям с явлениями токсико-септического шока наряду с введением реополиглюкина, свежезамороженной плазмы или альбумина показано назначение КУРАНТИЛА (5 мг на кг энтерально и 1 мг на кг внутривенно осторожно) или трентал (5 мг на кг), гепарина (50-200 ЕД на кг зависимости от степени шока), глюкокортикоидов (дексаметазон 0,4-0,5 мг на кг, гидрокортизон 10-15 мг / кг), допамина, сердечных гликозидов. Проводится оксигенотерапия, введение аскорбинат натрия, кокарбоксилазы, 10% раствора глюкозы, 7,5% раствора калия хлорида, изотонический раствор натрия хлорида
Соотношение коллоидных и кристаллоидных растворов при первой степени шока 1:3, при II-III ступенях — 2:3. При возбуждении и судорогах показаны 0,5% раствор седуксена (0,1 мл на кг или 0,3-0,5 мг на кг массы) или 20% раствор натрия оксибутирата (30-50 мг на кг массы в разовой дозе).
Лечение некротизирующего энтероколита включает назначение чайно-водной диеты в течение 24 и более часов (потом дозированное питание грудным молоком), парентеральное питание (10% раствор глюкозы, альвезин или левамин, витамин С, кокарбоксилаза). Проводится антибактериальная терапия: цефокситин или другие цефалоспорины III-IV поколения с аминогликозидами, показаны ванкомицин (40 мг на кг в сутки) и метронидазол (15 мг на кг в сутки). Назначают пробиотики и проводят посиндромну терапию.
Виды сепсиса
Классификация представленного заболевания предусматривает следующие его разновидности:
- хирургический;
- одонтогенный;
- абдоминальный;
- неонатальный.
Хирургический
Хирургический сепсис – это заболевание, вызвать которое могут различные микроорганизмы. Как правило, заболевание обусловлено очагами гнойной инфекции. Проявляется хирургический сепсис необычной реакцией организма и сопровождается резким ослаблением иммунитета. Причинами, вызвавшими недуг, становятся заболевания кожных покровов гнойного и острого характера.
Симптомы хирургического сепсиса достаточно разнообразны и определяются с учётом стадии и формы патологии. Характерными признаками являются:
- высокая (до 40–41°) температура тела;
- учащение пульса и дыхания;
- сильные ознобы;
- скарлатинозные высыпания;
- увеличение селезёнки и печени;
- желтуха и анемия.
Практически во всех случаях хирургический сепсис приводит к формированию тахикардии. Она стойкая, а её продолжительность такая же, как и гипервентиляции.
Одонтогенный
Следующий вид сепсиса, который включает в себя классификация, это одонтогенный. Для него характерны следующие проявления:
- продолжительное недомогание;
- быстрая утомляемость;
- повышенная потливость;
- снижение аппетита;
- болевые ощущения в области сердца;
- учащённый пульс;
- повышенная нервозность;
- головная боль.
Одонтогенный сепсис может развиваться в нескольких фазах:
- Гнойно-резорбтивная лихорадка, для которой характерна адекватная реакция на местный инфекционно-воспалительный процесс.
- Начальная фаза заболевания. Во время неё сохраняется гнойно-резорбтивная лихорадка, а из крови высеиваются патогенные микроорганизмы.
- Септицемия – все предыдущие симптомы сохраняются.
- Септикопиемия – продолжительное сохранение гнойно-резорбтивной лихорадки. Из крови и метастатических гнойных очагов происходит высеивание патогенных микроорганизмов. Они обуславливают специфику течения и исход болезни.
Абдоминальный
Абдоминальный сепсис – это самая распространённая форма заболевания. Основное его отличие от других форм недуга заключается в том, что заражение осуществляется из органов пищеварительного тракта. Микроорганизмы попадают в брюшную полость, в результате чего в ней возникают места сосредоточения инфекции.
Абдоминальный сепсис – заболевание, трудно подающееся лечению. Он может поразить организм человека в случае наличия болезней определённых органов пищеварения, заболеваниях кожи, при установке катетеров у пациента с плохой сопротивляемостью организма. Если был диагностирован абдоминальный сепсис, то процент выживания составляет 30–40%. При условии, что патология была спровоцирована только одним типом возбудителя, то процесс выздоровления происходит заметно скорее и не так тяжело. Абдоминальный сепсис чаще всего возникает при попадании в организм стафилококка и различных его разновидностей.
Неонатальный

Неонатальный сепсис (сепсис новорожденных) – это заболевание, для которого характерно наличие первичного очага и циркуляция инфекции в крови. Сепсис новорожденных проявляется следующими симптомами:
- повышенная температура;
- вялость;
- диспепсия;
- землистая окраска кожи;
- образование гнойных метастатических очагов в разных органах.
Неонатальный сепсис на первоначальной стадии проявляется в виде вялости, беспокойства, плохого аппетита, частых срыгиваний, плохой прибавки в весе. В период разгара болезни малыша посещают следующие признаки неонатального сепсиса: температура, отеки, гипотрофия.
Неонатальный сепсис у новорожденных имеет одну характерную черту – землистый оттенок кожи, желтушность, мраморность кожи и мелкая сыпь.
Симптомы и признаки сепсиса у детей
- лихорадка с температурой тела выше 38 °С (у грудных детей необязательно) или гипотермия с температурой тела ниже 36 °С;
- озноб (необязательно);
- тахипноэ или гипервентиляция (PCO2 <32 мм рт.ст.);
- тахикардия;
- кожа сначала теплая, затем — бледно-серо-мраморная, возрастает время восстановления капиллярного кровотока;
- неспецифическая сыпь;
- кровоизлияния в кожу и слизистые оболочки (петехии или пятна);
- гепатоспленомегалия;
- рвота, понос;
- апатия, спутанное сознание.
Клиническая картина сепсиса часто неспецифична, особенно у недоношенных детей и новорожденных. При отсутствии лечения состояние больного резко ухудшается (септический шок), наступает полиорганная недостаточность. Решающее значение имеет ранняя диагностика и лечение.
Менингококковый сепсис отличается особенно быстрым и тяжелым течением. Ведущие симптомы — кожные кровоизлияния, часто появляющиеся только при средней тяжести заболевания. При отсутствии лечения в течение нескольких часов развивается тяжелая картина заболевания с шоком и склонностью к кровотечению — синдром Уотерхауса—Фридериксена. Необходима профилактика заболевания у окружающих.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Этиология
Этиологическая структура сепсиса постоянно претерпевает изменения. При сепсисе, начинающемся в пер-вые 4 дня жизни (раннем), в 40% случаев возбудителями являются стрептококки группы В, Е, энтерококки (стрептококки D), в 4–15% – анаэробы, коагулазо-отрицательный стафило-кокк, а также клебсиеллы, кишечная палочка, т.е. бактериальная флора, колонизирующая родовые пути матери. Для позд-него сепсиса (4–5-й день жизни и более) характерна грамотрицательная флора (клебсиеллы, синегнойная палочка, серрация, энтеробактер, эшерихии), хотя в последние годы вновь возросла роль стафилококков (золотистый, эпидермальный,варнерии) как этиологического фактора. У 50% больных обнаруживается сочетанная (микст) флора, например стафилококки и грамотрицательные бактерии.На сегодняшний день, согласно МКБ Х пересмотра, не выделяют кандида сепсис (микоза), считая, что он является вторичным, и рассматривают его как самостоятельную нозологическую единицу, используя термин «генерализованная кандидозная инфекция».Установление этиологического фактора является обязательным, так как этиология заболевания обусловливает клиническую картину болезни, выбор медикаментозной терапии и исход заболевания.Основные источники инфицирования: мать, которая чаще всего инфицирует плод анте- и интранатально; медицинский персонал родильных домов и других лечебных учреждений;окружающая среда.Основные пути инфицирования плода: восходящий, контактный (интранатальный), трансплацентарный (гематогенный), нисходящий (брюшная полость, маточные трубы).В постнатальном периоде инфицирование ребенка происходит гематогенным, лимфогенным, контактным, нисходящим и восходящим путями.Предрасполагающие факторы, способствующие развитию сепсиса, можно подразделить на 2 группы: оказывающие депрессивное воздействие на иммуннуюсистему плода и новорожденного; способствующие его инфицированию.• По времени их воздействия выделяют антенатальные, интранатальные и постнатальные факторы.• Перинатальные факторы, оказывающие депрессивноевоздействие на формирование иммунитета плода и новорожденного: со стороны матери: гестозы, генитальная и экстрагенитальная патология, угроза прерывания беременности, дефекты питания беременной женщины, эндокринная патология; со стороны ребенка: недоношенность, незрелость, холодовой стресс, ЗВУР и врожденная гипотрофия, родовая травма, СДР, ОРВИ, внутриутробная гипоксия плода и асфиксия вродах, нарушение процессов адаптации в раннем неонатальном периоде.
• Анте-, интранатальные факторы, способствующие инфицированию плода и новорожденного: урогенитальная инфекция во время беременности и в родах, раннее отхождениеоколоплодных вод, длительный безводный период (более 6 ч),продолжительность родов более 24 ч, затяжные роды, лихорадка в родах, хронические очаги инфекции и их обострения впериод беременности, инфекционно-воспалительные процессы у матери в послеродовом периоде.• Лечебно-диагностические манипуляции: интубация, лаваж(инстиляция) ТБД, ИВЛ, катетеризация центральных и периферических вен, мочевого пузыря и пр.• Наличие различных очагов инфекции у новорожденных:омфалит, ОРВИ, пневмонии, гнойно-воспалительные заболевания кожи, особенно в первые 7 дней жизни, дисбактериоз.• Ятрогенные факторы, усугубляющие иммунологическиенарушения: гормональная терапия, нерациональная антибактериальная терапия беременных и новорожденных, неадекватное калорийное обеспечение, неэффективность лечебныхмероприятий по коррекции гипоксии, метаболических нарушений.
Сепсис у детей – что это, первые симптомы сепсиса и как их распознать
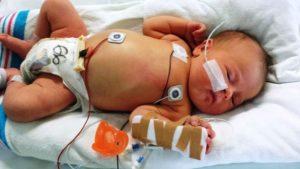
Сепсис у детей – это очень опасная системная воспалительная реакция, которая развивается вследствие заражения организма. В некоторых случаях может привести к состоянию угрозы для жизни
Важно рано распознать его симптомы и начать соответствующее лечение, что значительно улучшает прогноз заболевания
Что такое сепсис у детей и почему так опасен
Инфекция, вызывающая сепсис, может быть связана с заражением бактериями, которые обычно не представляют опасности для здорового человека, но могут быть причиной развития сепсиса, когда тело ослаблено.
В ситуации ослабления иммунной системы почти все бактерии могут быть опасными – те, которые живут в пищеварительном тракте, на слизистых оболочках, на коже или в носу.
Это связано с уменьшением количества лейкоцитов или их аномальным поведением.
Повреждения организма в результате развивающегося сепсиса развивается очень быстро.
Организм, вступая в борьбу с инфекцией, начинает производить всё большее количество медиаторов воспаления, которые приводят к последующим повреждениям кровеносных сосудов.
Сепсис у детей всегда требует интенсивной терапии, которая, на самом деле, не всегда означает позитивные результаты.
Симптомы сепсиса у детей – когда идти в больницу
Первые симптомы сепсиса у детей (и у взрослых) могут показаться не столь серьёзным, как развивающаяся внутри организма инфекция, поэтому часто не вызывают немедленной реакции родителей.
Первыми признаками сепсиса, как правило, является лихорадочное состояние, но это не является правилом. В некоторых случаях при заражении может произойти небольшое понижение температуры тела. Если возникает лихорадка, как правило, не превышает 38,5°C.
Первой реакцией родителей бывает попытка её снижения. Снижение температуры тела, однако, не улучшает самочувствия больного ребёнка, который по-прежнему остаётся сонным и вялым.
Если инфекция будет развиваться, дойдёт до попадания бактерий в цнс, это приведёт к развитию менингита, который имеет очень характерные симптомы. Ребенок будет мучаться от тошнотой в сочетании с рвотой, будет слишком сонный и появится характерная жесткость шеи. Могут возникать дефекты мышления, нарушения координации движений и судороги.
Другим тревожным симптомом, который может сопровождать сепсис при тяжелом течении заболевания является геморрагическая сыпь, то есть петехии, видимые под кожей и напоминающие очень маленькие синяки, которые образуются в результате заторов, вызванных бактериями, размножающимися в кровеносных сосудах.
Конечно, не каждое неспокойное состояние является симптомом сепсиса, но если оно не проходит или сопровождается дополнительными тревожными симптомами, следует обратиться с ребёнком на консультацию к врачу. В случае подозрения на сепсис, врач направляет ребенка в больницу незамедлительно.
Сепсис у детей – причины
Сепсис у детей чаще всего вызывают бактерии, которые всегда опасны для ещё не развитого иммунитета, особенно Hemophilus influezna типа B, пневмококки и менингококки.
Чем младше ребенок, тем больше повреждений в его организме могут вызвать перечисленные бактерии. Поэтому врачи призывают родителей прививать детей.
Следует помнить, что врачи рекомендуют вакцинацию детей, чтобы уберечь их от риска инфекций, вызванных этими бактериями, которые могут привести к угрозе жизни.
Сепсис у детей – лечение
Сепсис у детей требует лечения путём внутривенного введения антибиотика. Прогноз лучше при раннем распознавании заболевания, прежде чем возникает септический шок.
Если до него дойдет, потребуется текущее наблюдение жизненно важных функций организма, чтобы в случае необходимости поддержать дыхание ребенка или ввести внутривенно необходимые жидкости.
Организм не в состоянии сам справиться с прогрессирующим заражением.
Септический шок приводит к состоянию прямой угрозы жизни ребенка, при котором показано использование стероидов и иммуноглобулинов, а также требуется переливание и очищение плазмы от токсинов (плазмаферез).
Что такое сепсис: описание и виды
Сепсис представляет собой тяжелый гнойно-септический инфекционный процесс, который является вторичным, то есть возникает при попадании патогенной флоры в кровяное русло из первичного очага инфекции.
 Попадание инфекционных агентов в кровь может произойти при оперативных вмешательствах, катетеризации вен и других медицинских манипуляциях
Попадание инфекционных агентов в кровь может произойти при оперативных вмешательствах, катетеризации вен и других медицинских манипуляциях
Возбудители инфекции могут попадать в организм различными путями – первичным очагом воспаления могут быть раны и микротравмы и даже обычный укус насекомого. Но заражение крови может также произойти при неблагоприятном течении гнойных процессов внутри организма (например, перитонит или абсцесс) на фоне ослабления иммунитета.
Существует масса разновидностей сепсиса, которые классифицируются в зависимости от локализации очага заражения, вида возбудителя и места его проникновения, характера течения заболевания и изменений, происходящих в организме после заражения.
Виды сепсиса
| Классификация | Виды | Описание |
| По виду возбудителя |
|
Для того, чтобы развился сепсис, необходимо попадание в организм человека одного из перечисленных возбудителей. |
| По скорости развития | Молниеносный сепсис | Бурное начало (развивается в течение 1-2 суток после попадания инфекционных агентов), тяжелое течение, неблагоприятный прогноз. |
| Острый сепсис | Симптомы инфекционного процесса дают о себе знать в течение недели. | |
| Подострый сепсис | Симптомы размыты и могут нарастать и проявляться в течение нескольких месяцев. | |
| Хрониосепсис | Симптомы проявляются не ранее, чем через полгода после инфицирования. Чаще встречается в пациентов с иммунодефицитами. | |
| По месту проникновения возбудителя | Внутрибольничный сепсис | Появляется в результате проведения различных медицинских манипуляций:
|
| Внебольничный сепсис | Появляется вследствие осложнения какого-либо инфекционного заболевания:
|
|
| По особенностям клинических симптомов | Токсимия | Системный воспалительный процесс, вызванный распространением инфекции из первичного очага. |
| Септицемия | Общее состояние организма нарушается, возникает воспалительные реакции, но гнойных очагов во внутренних органах нет. Состояние возникает молниеносно и протекает остро. | |
| Септикопиемия | Во внутренних органах образуются гнойные очаги. |
Существует также неонатальный сепсис, который развивается у новорожденных вследствие попадания в организм младенца в утробе матери патогенных микроорганизмов.
Распространение сепсиса вызывает поражение и нарушение работы практически всех систем и органов, а потому представляет опасность для жизни пациента. Лечение такого состояния требует немедленной госпитализации больного в отделение интенсивной терапии или реанимацию.
Течение и последствия
Единственный исход при отсутствии комплексного лечения – смерть. При быстро прогрессирующем септическом шоке (от 3 и до 5 дней) новорожденный умирает до пятого дня своей жизни. Однако подобное течение заболевания фиксируют лишь в 15 случаях из ста. При отсутствии септического шока или его своевременной медикаментозной остановке заболевание переходит в острую форму и длится до двух месяцев. Такое течение сепсиса более распространено (80 случаев из ста).
Смерть от сепсиса может произойти даже на третьей или четвертой неделе заболевания, обусловлено это полиорганной недостаточностью. В острой форме сепсис у новорожденных детей протекает примерно две недели, затем наступает репарационный период (функции органов новорожденного приходят в норму, токсикоз угасает), во время которого резистентного организма значительно снижается, риск проникновения в организм суперинфекции (вируса, грибков или бактерий) увеличивается.
Диагностика сепсиса у новорожденного
- Для начала врач обязан осмотреть и опросить родителей пациента. Так, например, наличие повышенной или пониженной температуры, а также неестественный окрас кожных покровов может уже о многом сказать доктору. Кроме того, при осмотре пациента врач может обнаружить первичный очаг инфекции, например, если гноится или —кровит пупок у новорожденного—.
- Далее для подтверждения предварительного диагноза врач назначает общий анализ крови, в котором важным является показатель уровня лейкоцитов – клеток, которые отвечают за иммунитет. Резкое увеличение или снижение их количества говорит о развитие заболевания у крохи. Кроме того, анализ крови также может показать наличие воспаления в организме малыша.
- Посев крови дает возможность диагностировать, что стало возбудителем, и к какому антибиотику он окажется чувствительным.
- Посев мочи, спинномозговой жидкости или гноя, который можно снять с поверхности кожи, в зависимости от того, каким путем была занесена инфекция. Взятый материал необходимо посеять на питательную среду и через определенный промежуток времени проанализировать, какие бактерии-возбудители размножились.