Полиомиелит
Содержание:
Клиника полиомиелита
Все формы полиомиелита подразделяются на непаралитические (инапарантная, абортивная, менингеальная) и паралитические (спинальная, бульбарная, понтинная).
Чаще всего встречается инапарантная форма инфекции, при которой нет никаких жалоб и клинических изменений при осмотре больного. Но эти люди с испражнениями выделяют большое количество вируса, в следствии чего являются эпидемиологически опасными для окружающих людей.
При абортивной форме у больных нет никаких специфических симптомов. Наблюдается кратковременное повышение температуры, вялость, слабость, боль в животе, жидкий стул. Очень быстро эти симптомы полностью исчезают и человек выздоравливает.
Менингеальная форма характеризуется повышением температуры до 39-40⁰С, интенсивной головной болью, рвотой. Может начинаться, как абортивная форма, а потом развивается клиника менингита.
В течении паралитической формы полиомиелита выделяют 4 периода, включая препаралитический, паралитический, период восстановления и резидуальный.
Препаралитический период начинается с повышения температуры и симптомов общей интоксикации. На начальном этапе могут возникнуть катаральные (покраснение и першение в горле, насморк, покашливание) и диспепсические (тошнота, нарушения стула) явления. Далее присоединяются головная боль, рвота, менингеальные признаки, боль по ходу нервных стволов, повышеная чувствительность к раздражителям, которые влияют на органы чувств. К концу этого периода состояние больного улучшается, нормализуется температура тела, но усиливается болевой синдром. Это указывает на переход в следующий паралитический период.
Паралитический период длится от 2дней до 2 недель. У больного усиливается потливость. Для паралитической формы полиомиелита характерно быстрое возникновение вялых параличей в течении нескольких часов, при этом они ассиметричны. В начале паралитического периода тонус мышц снижен, рефлексы ослаблены. Быстро развиваются мышечные атрофии. Отличительной особенностью является то, что болевая и тактильная чувствительность при полиомиелите сохраняется.

Существует несколько следующих видов паралитического периода: бульбарная (поражения двигательных ядер продолговатого мозга), понтинная (патологический процесс происходит в мосте мозга), спинальная (вирус поражает двигательные нейроны спинного мозга).
При бульбарной форме с самого начала заболевания состояние больных тяжелое. У больных наблюдается повышение температуры, интоксикация. На этом фоне развиваются нарушения глотания и речи, повышается секреция слизи, что особенно опасно возможностью перекрывания дыхательных путей.
При повреждении центров дыхания и сердечно-сосудистой системы наступает цианоз, одышка, нарушения дыхательного и сердечного ритмов. При этой форме возможен летальный исход, но примерно со второй недели состояние может улучшиться вплоть до полного исчезновения симптомов.
В следствии повреждения двигательных нейронов спинного мозга возникает спинальная форма полиомиелита. Она встречается наиболее часто. Отличительной особенностью является выраженные мышечные боли. Развиваются параличи (чаще ног, но бывают и рук, шеи, туловища). Наиболее тяжелыми являются поражения межреберных мышц и диафрагмы. Также могут развиваться нарушения подвижности грудной клетки при дыхании, одышка, цианоз, ослабление кашлевого рефлекса. Частично нарушенные функции могут восстановиться в течении полугода, но большинство из них являются безвозвратными.
При повреждении ядра лицевого нерва возникает понтинная форма, которая сопровождается развитием паралича мимических мышц. Визуально мы можем видеть асимметрию лицевых мышц, опущение угла рта, сглаживание носогубной складки, несмыкаемость глазной щели со стороны поражения. Расстройств всех видов чувствительности не наблюдается.
Диагностика полиомиелита
Для того, чтобы выделить полиовирус и подтвердить диагноз необходимо исследовать слизь из носоглотки (первые 5 дней заболевания) и испражнения (не менее 2 проб в связи с тем, что вирус выделяется не постоянно) методом заражения культуры клеток. Также используются серологические методы (реакция связывания комплемента), полимеразная цепная реакция (для дифференциальной диагностики дикого и вакцинального штамма вируса). Для того, чтобы установить степень повреждения двигательных нейронов используется электронейромиография. При менингеальной форме исследуется спинномозговая жидкость вирусологическим методом и полимеразной цепной реакцией.
Что это такое – полиомиелит?
Что такое полиомиелит? Данное заболевание еще называют детским спинальным параличом или болезнью Гейне-Медина. Что это такое? Это инфекционное заболевание заразного характера, которое преимущественно поражает серое вещество спинного мозга. В принципе главный полиовирус poliovirus hominis поражает всю нервную систему, слизистую носоглотки и кишечника.
Вирус проникает внутрь организма фекально-оральным путем. Руками он заносится в рот, где в носоглотке или на миндалинах начинает размножаться. Далее проникает в пищеварительный тракт, где может базироваться в фекальных массах. Через (преимущественно брыжеечные и шейные) вирус попадает в кровоток, после чего поражает головной или спинной мозг.
Виды полиомиелита делят по той клинической картине, которая проявляется:
- Абортивный (несостоявшийся, малое заболевание) – протекает бессимптомно, поражение нервной системы не происходит.
- Непаралитический (препаралитический).
- Менингеальный.
- Паралитический – развивается на фоне предыдущих видов полиомиелита.
- Спинальный.
- Потинный – поражение ядер черепных нервов, паралич мышц жевательных и мимических.
- Бульбарный – встречается чаще у взрослых, чем у детей. Проявляются спинальные явления, и вовлекается головной мозг.
- Энцефалитический – проявляется редко.
- Периферический.
- Инаппаратный – человек не болеет, но является вирусоносителем.
По стадиям развития делят:
- Препаралитический;
- Паралитический;
- Восстановительный;
- Резидуальный.
По формам течения различают:
- Острую – проявляется яркими симптомами;
- Хроническую – протекает бессимптомно и с обострениями.
Лечение
Лечения от полиомиелита не существует. Здесь становится важным своевременная вакцинация ребенка, когда он еще маленький. Возможны дополнительные вакцинации тех, кто склонен к поражению полиовирусом.
Как лечить полиомиелит? Лечение проводится в стационаре до 40 дней. Проводятся ортопедом физиотерапевтические процедуры:
- Лечебная гимнастика и занятия;
- Массаж;
- Покой;
- Водные процедуры;
- УВЧ;
- Электростимуляция;
- Парафиновые аппликации.
Какие лекарства применяются в лечении? Лечение является симптоматическим, то есть устраняет симптомы, но не причину:
- Анальгетики;
- Антивирусные препараты;
- Иммуноглобулин внутривенно;
- Антипиретики;
- Противоотечные, болеутоляющие, седативные препараты;
- Антигипоксанты.
По окончании лечения проводится ортопедическое лечение с целью устранения деформаций и контрактур. При развитии дыхательной недостаточности назначается искусственная вентиляция легких.
Разумеется, лечение в домашних условиях не проводится. Никакие народные средства не помогут в излечении. Диета и прочие меры тоже не помогут. Здесь нужно обращаться к неврологу при первых проявлениях болезни.
Полиомиелит – лечение
Как лечить полиомиелит? Лечение полиомиелита проводится после тщательной диагностики и включает следующие пункты:
1. Госпитализация и постельный режим; 2. Медикаментозное лечение; 3. Физиотерапевтические процедуры.
1. Госпитализация и постельный режим
Пациент с подозрением на полиомиелит доставляется на лечение в медицинское учреждение на условиях стационара. Причем, больного в случае выявления полиовируса помещают в инфекционное отделение, в специальный бокс на 40 дней.
Постельный режим направлен на недопущение развития осложнений в виде контрактур и деформаций конечностей, поэтому больному нужно ограничить передвижение в первые 2-3 недели. При необходимости, поврежденные участки обездвиживаются с помощью специальный приспособлений – лонгеток и др.
Пораженные участки тела необходимо укутывать теплым платком, пледом. Больной должен лежать на жестком матрасе.
Кроме того, изоляция больного важна в эпидемиологических целях – для предотвращения распространения инфекции на окружающих людей.
2. Медикаментозное лечение
2.1. Противоинфекционная терапия
Специальные сыворотки для купирования вируса полиомиелита в организме больного по состоянию на начало 2018 г еще не придумали, по крайней мере официальных сведений об этом не выявлено.
В связи с этим, противоинфекционная терапия направлена на укрепление иммунитета, чтобы организм смог побороть полиовирус.
Для этого, больному вводят внутримышечно гамма-глобулин, с дозировкой в 0,5-1 мл на 1 кг массы тела, но в сумме не более 20 мл. Всего делается от 3 до 5 таких инъекций. Также вводятся препараты интерферона.
Также проводится гемотерапия (по методу М.А. Хазанова) – ребенку внутримышечно вводится 10-20 инъекций по 5-30 мл крови, взятая из вены отца или матери. Сыворотка для инъекций берется от выздоровевших от полиомиелита родителей или взрослых, которые контактировали с больными детьми (сыворотка реконвалесцентов).
Антибиотики при полиомиелите назначают лишь в том случае, если есть угроза присоединения вторичной инфекции бактериального происхождения, чтобы не допустить развитию пневмонии и других болезней бактериального характера. Антибиотики против вирусной инфекции не эффективны.
2.2. Противовоспалительная терапия
Для снятия воспалительного процесса с оболочек головного и спинного мозга применяется дегидратационная терапия, с использованием салуретиков – «Фуросемид», «Индапамид», «Гидрохлортиазид».
Для разжижения мокроты и снятия воспалительного процесса, при отсутствии дыхательных нарушений применяют рибонуклеазу.
Также, для снятия воспалительного процесса могут назначить нестероидные противовоспалительные препараты (НПВП) — «Нимесил», «Нурофен», «Афида».
2.3. Симптоматическое лечение
Для нормализации состояния больного и поддержания общего состояния организма, с первых дней необходимо вводить витамины С (аскорбиновая кислота), В1 (тиамин – «Тиамина хлорид»), В6 (пиридоксин), В12 (цианокобаламин), аминокислоты.
При расстройствах работы органов дыхания применяется искусственная вентиляция легких (ИВЛ).
После окончания новых параличей, с целью нормализации работы нервной системы применяются антихолинэстеразные препараты, которые стимулируют мионевральную и межнейронную проводимость – «Нивалин», «Прозерин», «Дибазол».
Для купирования болевого синдрома в мышцах применяют анальгетики.
Для успокоения и расслабления больного применяются седативные средства – «Диазепам, «Тенотен», «Персен», «Валериана».
При нарушении функции глотания кормление проводят с помощью назогастрального зонда.
2.4. Восстановление
В начальный восстановительный период (примерно с 14 по 20 день) назначают:
- витамины группы В – В2, В5, В6;
- антихолинэстеразные препараты — «Нивалин», «Прозерин»;
- ноотропные препараты – «Глицин», «Пирацетам», «Кавинтон», «Бифрен»;
- анаболические гормоны.
3. Физиотерапевтическое лечение
Физиотерапевтические процедуры направлены на восстановление двигательной активности и восстановление мышц, внутренних органов и систем, восстановление нервных клеток.
Так, для лечения полиомиелита и реабилитацию после него применяют следующие процедуры:
- Электромиостимуляция;
- Перефинотерапия;
- УВЧ-терапия;
- Лечебные ванны;
- Ортопедический массаж и лечебная физическая культура (ЛФК) – направлены на восстановление мышечного тонуса и двигательной активности поврежденных участков на теле больного.
Очень благотворно на организм влияет реабилитация в санаторно-курортных условиях.
Санаторно-курортное лечение проводят в промежутке от 6 месяцев до 3-5 лет, не раньше и не позже.
Профилактика
Неспецифическая профилактика заболевания включает в себя стандартные гигиенические требования – ребенок должен мыть руки после возвращения с прогулки и перед едой, взрослые должны бороться с мухами, поскольку они являются переносчиками полиовируса.
Малышей с подозрением на это заболевание изолируют в специальные стационары, а в детском саду или школе, которые они посещают, объявляют карантин на 21 день. За эти три недели медицинские работники внимательно следят за малейшими изменениями в самочувствии и состоянии остальных детей, ежедневно измеряют температуру, осматривают миндалины.
Разновидности, формы и симптомы патологии у детей
В современной медицине выделяют непаралитические и паралитические формы полиомиелита, для которых характерны разные симптомы. Виды непаралитической формы:
- Абортивный начинается остро — у ребенка повышается температура тела, наблюдается слабая головная боль, боль в животе, тошнота и понос. Исход болезни благоприятен, и максимум через 7 дней наступает выздоровление.
- Инаппаратный тип недуга встречается достаточно часто и протекает бессимптомно. Дети с такой формой болезни опасны для окружающих, поскольку вирус полиомиелита выделяется с калом.
- Менингиальный тип заболевания проявляется признаками, схожими с серозным менингитом. У ребенка повышается температура тела, сильно болит голова, его рвет. У больных возникает спонтанная боль в конечностях, спине, ригидность мышц на затылке, непроизвольное сокращение мышц, проявляющееся подкожным трепетанием. Выздоровление наступает спустя 3–4 недели.
Виды паралитической формы недуга:
- Спинальный тип. Симптомы у детей проявляются после 10-дневного инкубационного периода. Температура может достигать 40°С, больные жалуются на головную боль, боль в конечностях и спине, наблюдается ригидность затылочных мышц, потливость. Через 6 дней наступает паралич шейного, грудного или поясничного отделов в зависимости от того, где поражены клетки. Паралич вялый, через 2 недели происходит атрофия мышц. Затем начинается период восстановления, но пораженные мышцы не всегда приходят в норму, атрофия нарастает.
- Понтинная форма. Вирус поражает ядро лицевого нерва. Характерные симптомы – пациент не может морщить лоб, сомкнуть веки, надуть щеки (см. фото).
- Бульбарная форма. У ребенка поражаются 12 пар черепных нервов, отвечающих за движение конечностей, мимику, работу органов чувств, дыхание. Болезнь характеризуется поражением сердечно-сосудистой системы, возникает удушье. Вероятен летальный исход, но если состояние стабилизируется, через 2–3 недели начинается период восстановления.
Клинические формы заболевания полиомиелит у детей
Распространение вируса может закончиться на любом этапе, с чем и связано развитие различных клинических форм полиомиелита.
Инаппарантная форма полиомиелита, без каких-либо клинических проявлений (вирусоносительство). Размножение вируса заканчивается в кишечнике. Диагностика осуществляется только по данным вирусологического обследования.
Менингиалъная форма полиомиелита у детей протекает с синдромом серозного менингита. Вирус проникает в центральную нервную систему. Кроме менингеальных явлений иногда выявляются положительные симптомы натяжения и боль при пальпации по ходу нервных стволов. Диагноз серозного менингита подтверждается при исследовании ликвора.
Паралитическая форма полиомиелита возникает при проникновении вируса в центральную нервную систему и характеризуется поражением серого вещества, расположенного в передних рогах спинного мозга и двигательных ядрах черепно-мозговых нервов. Клинически это выражается развитием вялых или периферических парезов и параличей. Различают 4 формы острого паралитического полиомиелита.
В препаралитическом периоде спинальной формы отмечается менингорадикулярный синдром и двигательные нарушения. Симптомами полиомиелита у детей в этом периоде являютсяподергивания или вздрагивания отдельных мышечных групп, впоследствии в этих мышцах в первую очередь появляются парезы и параличи.
В паралитическом периоде двигательные нарушения обусловлены поражением серого вещества спинного мозга и развитием парезов, которые всегда бывают вялыми без каких-либо признаков спастичности. Чаще всего страдают нижние конечности.
Вялые парезы и параличи при остром полиомиелите отличаются рядом особенностей:
- период нарастания двигательных нарушений очень короткий: от нескольких часов до 1-2 дней;
- чаще страдают проксимальные отделы конечностей;
- парезы и параличи имеют асимметричное «мозаичное» расположение;
- чувствительные, тазовые нарушения и пирамидная симптоматика отсутствуют, трофические признаки заболевания полиомиелитом у детей выражаются только атрофией мышц;
- без нарушения целостности тканей. Атрофия мышц появляется довольно рано, на 2-3 неделе болезни и в дальнейшем прогрессирует.
В восстановительном периоде на 2-3 неделе болезни в пораженных мышцах появляются активные движения. Если мотонейроны в определенном сегменте спинного мозга погибли полностью, то в соответствующих мышечных группах останутся стойкие параличи без признаков восстановления.
Если в течение достаточно длительного срока (нескольких месяцев) признаков восстановления в пораженных мышцах не отмечается, то оставшиеся к этому времени двигательные нарушения расцениваются как остаточные явления, выраженные в той или иной степени, относятся к типичным симптомам острого полиомиелита и имеют дифференциально-диагностическое значение.
На этих фото показаны симптомы полиомиелита у детей в различных формах:
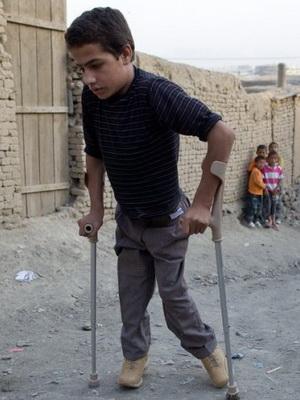
Бульбарная форма острого паралитического полиомиелита является одной из самых тяжелых. Она протекает очень остро, бурно, с коротким препаралитическим периодом или без него. Клинические признаки полиомиелита у детей обусловлены локализацией поражения в области ствола мозга, что определяет тяжесть течения болезни (нарушение дыхания, глотания, фонации, поражение сердечно-сосудистого центра).
Бульбо-спинальная форма острого паралитического полиомиелита сочетает признаки спинальной и бульбальной форм полиомиелита.
Понтинная форма острого паралитического полиомиелита выражается изолированным поражением ядра лицевого нерва и имеет наиболее благоприятное течение. Заболевание довольно часто протекает без лихорадки и общей интоксикации, т. е. без симптомов препаралитического периода, в паралитическом периоде развивается слабость или полная неподвижность мимических мышц лица, как правило, одной его половины.
Ниже вы узнаете, когда детям делают прививки против полиомиелита.
Прививка от полиомиелита
Специфическая профилактика – это вакцинация против полиомиелита. Существует 2 типа вакцин против полиомиелита:
- живая вакцина Себина (ОПВ – содержит живые ослабленные вирусы)
- инактивированная (ИПВ – содержит полиовирусы всех трех серотипов, убитых формалином).
Вакцина ОПВ
Вакцинацию ОПВ проводят детям, начиная с 2-месячного возраста, путем закапывания 2-4 капель (в зависимости от концентрации вакцины) на лимфоидную ткань глотки у младенцев и на поверхность миндалин у старших детей.
Первая вакцинация проводится 3, 4, 5 и 6 месяцев, затем необходима ревакцинация в 18, 20 месяцев и в 14 лет.
После вакцинации ОПВ ребенка в течение часа нельзя кормить и поить, так как с едой и водой вакцина смоется в желудок. Если ребенок срыгнул, необходимо повторить вакцинацию (по той же причине).
Перед прививкой и сразу после нее нельзя вводить в рацион ребенка новые продукты, так как возможно появление аллергических реакций, ошибочно принятых за побочные эффекты вакцины.
Накануне перед вакцинацией следует убедиться в наличии жаропонижающих и противоаллергенных препаратов в домашней аптечке.
Меры предосторожности после вакцинации ОПВ: не целовать ребенка в губы и мыть руки после подмывания малыша. Противопоказания для вакцинации ОПВ:
Противопоказания для вакцинации ОПВ:
- дети с врожденным иммунодефицитом или ВИЧ (также нельзя, если члены семьи имеют те же проблемы);
- наличие в окружении ребенка беременных женщин;
- беременность или планирование ее;
- грудное вскармливание;
- необычная реакция на предыдущую вакцинацию;
- аллергия на неомицин, стрептомицин и полимиксин В (входят в состав вакцины);
- острые инфекционные заболевания (вакцинация после выздоровления).
Вакцина ИПВ
Вакцинацию ИПВ проводят
- детям (ослабленные, имеющие беременную мать и/или расстройства кишечника)
- взрослым (медицинским работникам, имеющие тесный контакт с больными, поездка в эндемичные районы, непривитые люди).
ИПВ вводится подкожно или внутримышечно:
- дети: первичная вакцинация в 2, затем в 4 месяца, потом ревакцинация в 6-18 месяцев и в 4-6 лет;
- взрослые: первая вакцинация (0,5 мл), повтор через 4-8 недель и введение третьей дозы через 6-12 месяцев.
Побочные эффекты вакцинации:
Возможные побочные эффекты, не требующие экстренного медицинского вмешательства:
- нервозность,
- повышение температуры до 38,5°C,
- отеки,
- боль в месте инъекции,
- тошнота, однократная рвота или понос.
Немедленно обратиться к врачу в случае:
- адинамичный и вялый ребенок;
- затрудненное дыхание, одышка;
- температура выше 39С.;
- судороги;
- крапивница, зуд;
- сонливость;
- отеки лица, глаз;
- затрудненное глотание.
После вакцинации ИПВ прогулки и купание ребенка не воспрещаются.
Отказ от вакцинации
В первую очередь непривитым людям грозит полиомиелит со всеми вытекающими последствиями.
Кроме того, в случае отказа от вакцинации им запрещают поездки в страны, требующие прививки от полиомиелита и временно (на период эпидемии) не принимают на работу в образовательные и оздоровительные учреждения.
Методы диагностики
Спорадические формы следует дифференцировать от миелитов иной этиологии. Так у взрослых симптоматика полиомиелита может быть схожей с синдромом Гийена-Барре-Штроля.
Но при полиомиелите происходит вялый паралич конечностей (особенно, ног), снижается чувствительность, нарушаются тазовые функции. А при синдромоме Гийена-Барре-Штроля парезу характерна ассиметричность, к тому же, в спинномозговой жидкости увеличивается уровень белка.
Внимание! Бульбарную форму (самую опасную для жизни) сложно отличить от иных энцефалитов, что требует более тщательной диагностики.
При возникновении соответствующей симптоматики выполняют серологические тесты и вирусологические исследования. Предварительные анализы определяют на основании эпидемиологических данных, общей симптоматики и сведений о выполненных вакцинациях.
Точный диагноз ставят после получения результатов вирусологических исследований. А для определения степени поражения нейронов, отвечающих за движения, выполняют лектронейромиографию, показывающую электрическую активность нервов и мышц.
К какому доктору обратиться?
При появлении первых признаков полиомиелита в срочном порядке обращаются к инфекционисту.
Далее, в ходе терапии потребуются назначения:
- физиотерапевта;
- врача ЛФК;
- массажиста.
Виды полиомиелита
Классификация полиомиелита производится следующим образом:
По типу:
Типичные формы – с поражением центральной нервной системы. Болезнь может развиваться по следующим вариантам:
— Непаралитический – сопровождается преимущественно симптоматикой, характерной для острых респираторных заболеваний (ОРЗ) и развитием серозного менингита или же менингорадикулита, при которых частенько отмечается наличие радикулита.
— Паралитический – сопровождается появлением у больного парезов, атрофии мышц и параличей. В зависимости от локализации воспалительного процесса различают:
Спинальный полиомиелит — сопровождается поражением спинного мозга преимущественно в области поясничного утолщения и характеризуется нарушением двигательной функции (сгибание, разгибание) различных групп мышц на ногах и руках. Параличи обычно несимметричны. Самым опасным является паралич грудных и шейных отделов спинного мозга, поскольку это часто приводит к появлению параличей мышц органов дыхания и соответственно нарушению дыхательной функции.
Бульбарный полиомиелит — сопровождается поражением бульбарных черепно-мозговых нервов и характеризуется расстройствами глотания, нарушением деятельности дыхательной и сердечно-сосудистой систем
Особое внимание уделяется работоспособности дыхания, поскольку паралич диафрагмы с дальнейшим удушьем иногда приводит к летальному исходу. Поражение органов дыхания можно разделить на две основные формы – «сухая» (дыхательные пути свободны) и «мокрая» (дыхательные пути забиты слюной, слизью, а иногда и рвотными массами).
Понтинный полиомиелит – сопровождается поражением варолиева моста и характеризуется поражением лицевого нерва (парезы и другие проявления), что может быть основным, а иногда и единичным признаком болезни;
Смешанная форма – сопровождается одновременным поражением нескольких участков спинного и головного мозга.
Атипичные формы – характеризуется отсутствием поражения ЦНС. Может проходить по следующим типам:
— Инаппарантная форма – симптоматика отсутствует, однако больной является разносчиком инфекции (вирусоносительство);
— Абортивная форма – присутствуют минимальны проявления болезни в виде катаральных явлений, общей слабости, тошноты, повышенной температуры тела, в то время как признаки поражения нервной системы отсутствуют. Тем не менее, не смотря на легкость течения болезни, такой больной является активным вирусоносителем и источником распространения инфекции.
По течению:
— Гладкое;
— Негладкое, которое может быть:
- С осложнениями;
- С появлением вторичных инфекций;
- С появлением обострений хронический заболеваний.
Лечение полиомиелита
противовирусного препарата
Нужно ли лечить полиомиелит медикаментами?
Препараты, используемые для лечения полиомиелита
| Группа препаратов | Основные представители | Механизм действия | Способ применения |
| Жаропонижающие | Парацетамол | Блокирует фермент циклооксигеназу-3, который представлен в тканях головного мозга. Благодаря этому снижается продукция простагландинов (биологически активные вещества), вызывающих повышение температуры тела, а также увеличивается порог возбудимости центра терморегуляции гипоталамуса. | Препарат принимается внутрь (таблетки) и ректально (ректальные свечи). Режим дозирования зависит от возраста. Взрослые и дети в возрасте более 12 лет могут принимать по 0,5 – 1 грамму препарата 4 раза в день (максимальная доза – 4 грамма). Детям в возрасте от 6 до 12 рекомендуется принимать в разовой дозе 240 – 480 мг. Детям до 6 лет – в дозе 120 – 240 мг. Детям до года препарат назначается в дозе 24 – 120 мг. |
| Обезболивающие препараты | Парацетамол | Блокирование фермента циклооксигеназа-3 и снижение синтеза простагландинов в головном мозге снижает передачу и восприятие болевого ощущения. | Тот же режим дозирования, что и для достижения жаропонижающего эффекта. |
| Нестероидные противовоспалительные препараты | Ибупрофен, аспирин, диклофенак, мелоксикам | Блокируют ферменты циклооксигеназа-1 и 2, ответвленные за синтез биологически активных веществ в воспалительном очаге. Благодаря этому оказывают выраженное противовоспалительное действие. Так же как и парацетамол обладают обезболивающим и жаропонижающим эффектом. | Режим дозирования определяется индивидуально в зависимости от выраженности воспалительного процесса, возраста, наличия противопоказаний. |
| Слабительные препараты | Семена льна, касторовое масло, лактулоза, сульфат натрия | Вызывают размягчение каловых масс, увеличение их объема, механическое раздражение слизистой оболочки кишечника с ускорением перистальтики. | Слабительные препараты назначаются при запоре на фоне паралитического поражения кишечника. Дозировка и выбор препарата осуществляется исключительно врачом после тщательного обследования. |
| Регидратанты и регуляторы водно-электролитного баланса | Регидрон, Гидровит, раствор Рингера, раствор лактата Рингера | Восполняют жидкости и электролиты, потерянные во время рвоты и диареи. | Если больной в состоянии пить, то назначается оральная регидратация с помощью препаратов Регидрон или Гидровит. Если больной истощен или не в состоянии пить самостоятельно, жидкости восполняются путем внутривенного вливания физиологического раствора — раствора Рингера или других препаратов. |
Немедикаментозное лечение полиомиелита
Физиотерапия может включать следующие методы воздействия:
- гидротерапия;
- физические упражнения;
- магнитотерапия;
- электростимуляция.
Питание при полиомиелите (диета)
диетыПри диарее рекомендуется употреблять следующие продукты:
- отвары из рисовой, манной или овсяной крупы с добавлением сливочного или растительного масла;
- мясное пюре;
- протертый творог;
- протертые каши;
- паровые тефтели и котлеты;
- отварная рыба.
лучше всего сбалансированные регидратантыДля нормализации функции кишечника рекомендуется употреблять следующие продукты:
- сырые, вареные или печеные овощи, фрукты, ягоды, морскую капусту, хлеб из муки грубого помола, так как все они богаты растительной клетчаткой;
- тростниковый и свекловичный сахар, мед, варенье;
- кисломолочные продукты;
- квас;
- сельдь;
- солонина;
- икра рыбы;
- сливочное, подсолнечное, оливковое масло.
витаминами