Беременность человека
Содержание:
- У дефектов развития нервной трубки есть свои симптомы
- Особенности изменений плода в фетальном периоде
- Третий триместр
- Система нейрогуморальной регуляции плод — плацента — мать
- Формирование нервной системы у плода во втором триместре
- Развитие нервной системы в первом триместре
- Какие методы используются?
- Как формируется
- Диагностика пороков развития плода
- 12 неделя беременности
- Функции плода
- Бластопатии
- Беременность физиологическая
- Функциональное внутриутробное развитие плода
У дефектов развития нервной трубки есть свои симптомы
Как у любой болезни или нарушения правильного развития, дефектное формирование нервной трубки у плода имеет свою симптоматику.
К признакам спинальной дизрафии современная медицина относит следующие понятия:
Скрытое незаращение позвоночника: подобный дефект чаще всего располагается в пояснично-крестцовой области. Оно достаточно опасно, так как клинических симптомов у него просто нет. Обнаруживается такая патология абсолютно случайно, например, после рентгенографии позвоночника. Не наблюдается особых изменений кожных покровов, изредка возникают пигментные пятна или жировики. Такая скрытая расщелина является не чем иным, как плохо закрытой дужкой одного из позвонков. Подобное заболевание имеет рад последствий, к которым относят ночное недержание мочи, значительное нарушение правильной осанки, слабость мышц ног, боли в поясничной области и даже деформацию стоп
Вот почему так важно отследить, правильно ли происходит образование нервной трубки у плода
Кистозные расщепления открытого типа: их также называют истинными спинномозговыми грыжами. Они могут проявляться в форме частичного выпячивания твердой мозговой оболочки. Содержимым таких грыж является ликвор, то есть спинномозговая жидкость. Этот серьезный патологический процесс может распространяться на два или три позвонка. Многие люди, которые родились с подобным дефектом, прекрасно прожили длинную и счастливую жизнь. Хирургическое вмешательство в таких случаях практикующие специалисты рекомендуют использовать только тогда, когда наблюдается разрастание истинной спинномозговой грыжи. Если подобный костный дефект захватывает 3-5 позвонков, то у пациентов уже будет наблюдаться мышечная слабость и недержание мочи. Но, к сожалению, наиболее часто встречается нарушение, которое захватывает 6-8 позвонков. Кожа на такой грыже слишком тонкая, и через нее просвечивается лист пиальной оболочки. Это очень тяжелая форма дефекта, которая нередко заканчивается разрывом грыжевого мешка и вытеканием спинномозговой жидкости.
Крайней степенью уродства считается незаращение позвоночника и мягких тканей, которое сопровождается неполноценным формированием спинного мозга. Подобный дефект с жизнью практически не совместим.
Интересным является тот факт, что локация подобных грыж в 90% случаев припадает на поясничный отдел, и очень редко ее наблюдают в грудной или шейной области. Подобное положение дел объясняется, что если дефект развивается у плода, то беременность чаще всего закачивается спонтанным абортом (выкидышем). Такие эмбрионы просто погибают, поскольку дальнейшее их формирование практически невозможно.
Особенности изменений плода в фетальном периоде
Увеличение роста плода особенно заметно на 3-5-м месяцах беременности, а массы тела — в последние два месяца. В начале третьего месяца рост головы замедляется, а рост тела ускоряется. На третьем месяце размер головы составляет половину длины тела в сидячем положении (теменно-копчикового размера), на пятом месяце — треть длины тела в стоячем положении (теменно-пяточного размера), а при рождении — 1 / 4 этой длины.
На третьем месяце развитие лица плода становится подобным человеческому. Глаза смещаются с боковой на вентральную поверхность, уши приближаются к своей окончательной позиции. Конечности достигают своей необходимой длины относительно остального тела, хотя нижние конечности остаются короткими и менее развитыми, чем верхние. До 12-й недели в длинных костях и черепе появляются первичные центры окостенения. Внешние половые органы до 12-й недели достигают такого развития, что пол плода можно определить при ультразвуковом исследовании. На 6-й неделе петли кишки вызывают выбухание пупочного канатика («пупочная грыжа»), но до 12-й недели они втягиваются в брюшную полость. Мышечные движения плода слабые и еще не ощущаются матерью.
Увеличение длины и массы тела плода в фетальном периоде
| Возраст, нед. | Теменно-копчиковый размер, см | Масса тела, г |
| 9-12 | 5-8 | 10-45 |
| 13-16 | 9-14 | 60-200 |
| 17-20 | 15-19 | 250-450 |
| 21-24 | 20-23 | 500-820 |
| 25-28 | 24-27 | 900-1300 |
| 29-32 | 28-30 | 900-1300 |
| 33-36 | 31-34 | 2200-2900 |
| 37-38 | 35-36 | 3000-3400 |
В течение четвертого и пятого месяцев плод быстро растет в длину и в конце первой половины внутриутробной жизни его копчиковой-теменной размер составляет 15 см, а масса плода не достигает 500 г. Плод покрывается нежным волосами — лануго, появляются брови и волосы на голове. Начиная с 20 нед, а иногда и раньше, движения плода четко различаются матерью.
Во второй половине фетального периода масса плода значительно увеличивается, особенно в течение последних двух с половиной месяцев, когда плод набирает массу 50% от массы при рождении.
На 6-м месяце кожа плода имеет красноватый цвет и морщины в связи с нехваткой соединительной ткани. Дыхательная и нервная системы и их координация недостаточно развиты.
В течение последних двух месяцев плод приобретает выраженные округлые контуры вследствие отложения подкожного жира. Кожа покрывается беловатым жировым веществом, которое состоит из продуктов секреции сальных желез.
В конце девятого месяца головка плода имеет наибольшие размеры из всех частей тела, что является важным в связи с тем, что она обычно первой проходит через родильный канал. Масса плода превышает 3000-3400 г, длина от макушки до пят — более 50 см. Половые органы хорошо развиты, яички опущены в мошонку.
Третий триместр
27-я неделя беременности
В легких созревают клетки, которые будут производить сурфактант – вещество, помогающее легким расправиться при первом вздохе малыша после родов.
28-я неделя беременности
Формируются мышцы. Вес – около 1 кг. Рост – 35 см.
29-я неделя беременности
Формируются системы, ответственные за иммунитет.
30-я неделя беременности
У ребенка уже есть ритм сна и отдыха.
31–32–33-я неделя беременности
Глазные зрачки уже реагируют на свет. Ребенок отличает сладкое от кислого. Кожа на лице разглаживается, появляются щечки.
34-я неделя беременности
Постепенно исчезает пушок на коже. Рост – около 40 см. Вес – 2250 г.
35–36–37-я неделя беременности
Рост – 45 см. Вес – 2100–2700 г.
38–39–40-я неделя беременности
Ежедневный прирост массы – около 15 г. Ребенок готовится к появлению на свет.
Известный эмбриолог профессор А. Брусиловский утверждает, что семимесячные
младенцы в утробе матери выбирают любимые мелодии, слыша которые, начинают активно
двигаться, повторяя определенный ритм движений. Как правило, малыши предпочитают
классическую музыку, арии из опер, романсы и народные песни.
В материале использованы фотографии, принадлежащие shutterstock.com
Система нейрогуморальной регуляции плод — плацента — мать
Развитие и совершенствование функций органов и систем плода находятся под многообразным влиянием процессов, происходящих как в организме матери, так и в самом плоде, то есть внутриутробная жизнь плода совершается в единой нейро-эндокринной системе плод — плацента — мать.
Плацента (см.) является главным органом образования прогестерона, который синтезируется путем превращения материнского холестерола. Плацентарный прогестерон поступает к плоду, где он широко метаболизируется и используется для синтеза стероидов в надпочечниках плода. На разных уровнях развития плода, по мере созревания и вступления в строй энзимных систем, надпочечники плода синтезируют различные гормоны. Так, плод менее 10 мм длиной вырабатывает андростендион, 11-бета-андростендион, дезоксикортикостерон, кортикостерон, кортизол. Однако главным гормоном является андростендион. Плод более 10 мм длиной вырабатывает в большей степени кортизол и кортикостерон и меньше андростендиона. Уровень образования этих стероидов зависит от концентрации в плазме прогестерона, поступающего от матери, и концентрации тройных гормонов. Деятельность надпочечников плода находится под влиянием АКТГ, выделенного его гипофизом. Относительная недостаточность ферментов 21-гидроксилазы, 3-бета-олстеро-иддегидрогеназы создает условия, при которых надпочечники плода имеют затруднения в синтезе активных глюкокортикоидов и минерало-кортикоидов. Этот механизм, по мнению Шорта (R. V. Short), является важным, так как позволяет плоду быть целиком под контролем гомеостазиса матери, получая активные стероиды, углеводы, электролиты через плаценту.
Деятельность надпочечников плода очень важна для поддержания нормального гормонального статуса во время беременности. Обладая 17-альфа и 16-гидроксилазной активностью уже на сроке 15 недель беременности, надпочечники плода человека синтезируют дегидроэпиандростерон, из которого в плаценте синтезируется эстриол. И по уровню последнего в моче и крови матери судят о жизнеспособности плода.
Тесная взаимосвязь надпочечников плода с функционированием плаценты и материнскими эндокринными органами может нарушаться при патологии плода или матери. От состояния и адекватной регуляции обменных процессов, происходящих во время беременности в организме матери, в равной степени в плаценте и в плоде, зависит течение антенатального и постнатального периодов.
Библиография: Клосовский Б. Н. и Космарская Е. Н. Передача заболеваний от матери к ребёнку в эмбриогенезе по принципу «орган к органу» и вопросы профилактики, в кн.: Антенатальная охрана плода, под ред. М. С. Малиновского, с. 208, М., 1968; Пути снижения перинатальной смертности, под ред. В. И. Бодяжиной и Л. К. Скорняковой, М., 1964.
Формирование нервной системы у плода во втором триместре
С двенадцатой недели эмбрион называют плодом. При помощи аппарата УЗИ можно наблюдать первые рефлексы – дыхательный, глотательный, хватательный, сосательный. Ребенок проглатывает и вдыхает околоплодную жидкость, стремится схватить пуповину (если она его касается), пытается сосать палец.
 Частицы тканей в околоплодной жидкости при проглатывании или вдыхании могут вызывать икоту. Адекватная стойкость рефлексов свидетельствует о нормальном развитии ребенка.
Частицы тканей в околоплодной жидкости при проглатывании или вдыхании могут вызывать икоту. Адекватная стойкость рефлексов свидетельствует о нормальном развитии ребенка.
К шестнадцатой неделе у плода уже сформировались анализаторы, поэтому можно говорить о появлении рефлекторной дуги и высшей нервной деятельности. Под анализатором понимают функционально воспринимающую систему, состоящую из нейронов, принимающих информацию, проводящих путей и центра, который эту информацию обрабатывает. Рефлекторная дуга позволяет воспринимать информацию и правильно на нее реагировать. С этого времени ребенок начинает воспринимать окружающий мир.
Если в первом триместре эмбрион реагирует на раздражители недифференцировано, то во втором наблюдается дифференцированный ответ. Прикосновение к животу вызывает рефлекторный ответ плода, прием матерью острой пищи и попадание раздражающих частиц на рецепторы ребенка вызывает чихание. При громких хлопках ребенок группируется, а изменение освещения провоцирует зрачковый рефлекс.
Когда формируется нервная система у плода, от женщины не требуется действий. В этом процессе, предусмотренным природой, формирование и дифференцировка тканей происходит в соответствии с генетикой. Единственное условие нормального развития на этом этапе – полноценное питание и покой. Это необходимо матери, так как в случае недостаточного поступления «строительных материалов» с пищей, плод возьмет их из материнского организма.
С восемнадцатой недели начинается динамичное развитие синаптических контактов между нейроцитами. Синапсом называют место соединения нейронов друг с другом. Система таких контактов формирует сложные связи способные передавать большие объемы информации за короткое время. Несмотря на то, что новые связи образуются на протяжении всей жизни, именно в антенатальный период закладывается основа умственных способностей ребенка.
В двадцать недель у малыша начинает работать центр удовольствия и формироваться эмоциональное восприятие. Реакции на внешние раздражители получают определенную эмоциональную окраску. Изменения окружающей среды могут быть приятными или неприятными для ребенка. Например, при повышении в околоплодной жидкости концентрации глюкозы, увеличивается и частота глотательных движений, а появление горьких веществ способствует сокращению или временному прекращению проглатывания околоплодных вод.
На «экваторе» внутриутробного развития, начинается процесс миелинизации – покрытия миелином аксонов (отростков нейроцитов). Биологи сравнивают миелин с изоляционным материалом, покрывающим провода. Благодаря ему нервный импульс движется от тела нейрона к дистальному участку аксона с высокой скоростью.
 Миелин продуцируют глиальные клетки, которые отличаются высокой чувствительностью к недостаточному поступлению кислорода, а также воздействию токсических, наркотических веществ, алкоголя и никотина.
Миелин продуцируют глиальные клетки, которые отличаются высокой чувствительностью к недостаточному поступлению кислорода, а также воздействию токсических, наркотических веществ, алкоголя и никотина.
Влияние этих факторов провоцирует нарушения психического и умственного развития ребенка в постнатальный период.
Благодаря плацентарному барьеру во втором триместре плод достаточно надежно защищен от многих инфекционных агентов, однако он по-прежнему подвержен влиянию токсических веществ.
Прием матерью нейролептиков, транквилизаторов и антидепрессантов ведет к нарушению формирования синаптических контактов и снижению когнитивного потенциала ребенка.
Развитие нервной системы в первом триместре
После оплодотворения яйцеклетка начинает активное деление, продвигаясь по маточным трубам. На протяжении этого времени (5-10 дней) формируется многоклеточная морула сферической формы, которая внедряется в эндометрий матки. С этого момента начинается развитие плодного яйца и зародыша.
Морула приобретает форму, появляются листки (эктодерма, мезодерма, энтодерма) и органы обеспечения жизнедеятельности эмбриона – хорион, амнион, желточный мешок. Из наружного слоя эктодермы в последующем образуется головной, спинной мозг, периферические нервы и узлы.
 В течение семи дней диск меняет форму на цилиндрическую, где различается головной и хвостовой отделы с интенсивным клеточным делением. На четвертой неделе эмбрионального развития происходит замыкание нервной трубки.
В течение семи дней диск меняет форму на цилиндрическую, где различается головной и хвостовой отделы с интенсивным клеточным делением. На четвертой неделе эмбрионального развития происходит замыкание нервной трубки.
В норме трубка начинает закрываться с головной части и, если этого не происходит, зародыш гибнет. В случаях, когда не замыкается хвостовая часть, эмбрион продолжает развиваться, но иннервация нижней части тела будет нарушена.
Среди основных причин патологии трубки, врачи выделяют:
- нехватку витаминов группы В, особенно фолиевой кислоты;
- недостаточное поступление микроэлементов (цинка, йода, железа);
- воздействие эмбриотоксических факторов;
- генетические аномалии.
Пятая и шестая недели эмбриогенеза характеризуются интенсивным продуцированием клеток, их миграцией и формированием зачатков центральной и периферической нервной системы. Появляется передний и промежуточный отдел мозга.
В первом триместре беременности плацентарный барьер еще не сформирован, а эмбрион особенно уязвим перед неблагоприятными воздействиями. Прием алкоголя, наркотических средств, лекарственных препаратов на основе фенобарбитала, повышение температуры тела матери, гипоксия, стрессы и прочие факторы с высокой долей вероятности приводят к порокам развития ЦНС.
Чтобы снизить риски женщине следует отказаться от вредных привычек, особенно следить за своим питанием, избегать стрессов. Нужно включить в рацион продукты богатые витаминами группы В, кальцием, железом, йодом, дополнительно принимать витамин Е и фолиевую кислоту.
Акушеры-гинекологи рекомендуют с осторожностью использовать витаминные комплексы, в состав которых входит витамин А, его избыток может привести к патологиям развития органов эмбриона, в том числе мозга. Оптимальный вариант – употребление продуктов растительного происхождения с высоким содержанием провитамина А бета-каротина
Бета-каротин не обладает тератогенным эффектом, безопасен для малыша.
Какие методы используются?
В настоящее время существует 3 основных методики ПГД:
- ПЦР. Проводится только для выявления генетических заболеваний или отбора резус-совместимых эмбрионов. Позволяет анализировать последовательность нуклеотидов в структуре ДНК. Выявляет гены, ответственные за определенные заболевания.
- Сравнительная геномная гибридизация. Используется для выявления хромосомных аномалий. На микрочипе генетический материал клеток сравнивается с эталоном.
- FISH-диагностика. Одна из новых методик, занимающая минимум времени. Используется как альтернатива сравнительной геномной гибридизации. Применяются специальные ДНК-зонды, помеченные красителем и гибридизирующиеся с хромосомной ДНК. Затем при микроскопии определяются подсвеченные участки.
Результаты процедуры:
- шанс наступления беременности увеличивается в среднем на 10%;
- вероятность самопроизвольного аборта уменьшается в 2 раза;
- риск многоплодной беременности снижается в 2 раза;
- вероятность осложнений во время родов уменьшается на 20%;
- практически исключается риск хромосомных мутаций или генетических заболеваний (по крайней мере тех, на которые исследуют эмбрион в процессе ПГД).
Как формируется
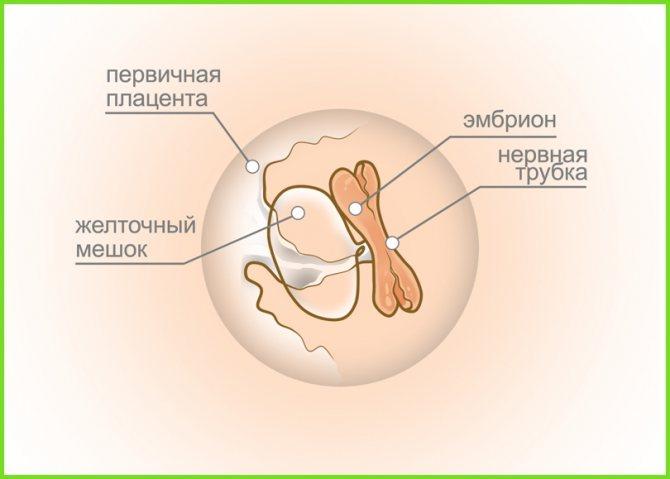
Закладка нервной трубки начинается непосредственно после зачатия, процесс происходит в течение первых недель беременности. В норме закрывается на 25 день. Если этого не происходит, развиваются тяжелые болезни у ребенка.
Этапы формирования:
- На 18 сутки у эмбриона увеличивается количество эктодермы, формируется нервная пластина.
- Края пластины преобразуются в валики с желобком между ними. Он немного расширен в передней части – это зачатки головного мозга.
- За несколько дней происходит сближение валиков, они соединяются, образуется трубка, полая внутри.
- В дальнейшем из этой полости образуются мозговые желудочки и спинномозговой канал.
Области
| Зона | Описание |
| Вентрикулярная | Состоит из клеточных цилиндров – родоначальники основных клеток и макроглии. |
| Субвентрикулярная | Зона активного роста, исчезает к окончанию эмбрионального периода. |
| Промежуточная | Образует серое вещество. |
| Краевая | Основа белого вещества. |
Диагностика пороков развития плода
Пренатальная диагностика аномалий развития плода и генетических патологий – процесс очень сложный. Одним из этапов этой диагностики являются скрининговые обследования, назначаемые беременной женщине на сроке 10-12, 20-22 и 30-32 недели (в каждом из триместров). Этот анализ представляет собой исследование крови на биохимические сывороточные маркеры хромосомной патологии (пороки развития).
Это позволит получить предположение о наличии или отсутствии у плода хромосомных аномалий, а проведение узи как дополнительного метода диагностики покажет, есть ли отклонения в физическом развитии плода. Узи должно выполняться высококлассным специалистом и на качественной аппаратуре. Результаты каждого исследования оцениваются совместно, без разрыва друг с другом.
Скрининг не гарантирует стопроцентной патологии, он лишь позволяет определить группу высокого риска среди беременных. Это важная и необходимая мера и, не смотря на добровольный характер, большинство будущих мам понимают это. Нередки случаи, когда специалисты затрудняются ответить на вопрос о наличии генетических дефектов у плода. Тогда в зависимости от триместра беременности пациентке назначаются инвазивные методы исследования:
биопсия хориона (исследование ворсин хориона)
Делается в 1 триместре беременности (11-12 неделя) и позволяет выявить генетические аномалоии развития плода.
амниоцентез (исследование анатомической жидкости, в которой находится плод)
В 1 триместре данный анализ выявляет гиперплазию коры надпочечников, во 2 – заболевания ЦНС, хромосомные патологии.
плацентоцентез (исследование частиц плаценты)
Выполняется с 12 по 22 недели беременности для выявления генетических патологий.
кордоцентез (забор крови из пуповины плода)
Позволяет выявить подверженность плода генным или инфекционным заболеваниям.
На обязательную консультацию к генетику направляют беременных женщин:
- чей возраст превышает 35 лет;
- имеющих ребенка или детей с генетическими отклонениями;
- имевших в анамнезе выкидыши, неразвивающуюся беременность, мертворождение;
- в семье которых есть родственники с синдромом Дауна и другими хромосомными аномалиями;
- переболевших вирусными заболеваниями в 1 триместре беременности;
- принимавших запрещенные при беременности лекарственные препараты;
- получившие воздействие радиации.
Для диагностики патологий плода после рождения применяются следующие методы исследований: анализы крови, мочи и прочих биологических жидкостей, рентген, компьютерная и магнитно-резонансная томография, ультразвук, ангиография, бронхо и гастроскопия, прочие иммунные и молекулярные методы…
12 неделя беременности
Ребенок начинает сильно прибавлять в весе, чему способствует окончательное дозревание плаценты. Он уже весит в среднем 13 г, а в длину достигает 6 см. На руках появляются пальцы, а ногти теперь занимают правильное положение: они располагаются на тыльной стороне кисти. На подушечках пальцев формируется уникальный рисунок.
На данном этапе развития плода по неделям он имеет хорошо функционирующую мускулатуру, которая позволяет совершать множество движений. Правда, они ещё не контролируются мозгом и носят хаотичный характер. Начинает сокращаться кишечник. На лице появляется пушок – он формируется в тех местах, где в будущем вырастут брови и ресницы. Мальчики в этот период начинают производить тестостерон.
На 12 неделе проводится первый ультразвуковой и биохимический скрининг. Его главной целью является выявление аномалий развития. Но у подавляющего большинства детей нет никаких нарушений, так что сильно беспокоиться, отправляясь на УЗИ, не стоит.
Цели проведения УЗИ первого триместра:
- подтверждение жизнеспособности эмбриона;
- установление точного срока гестации;
- определение количества плодов;
- измерение толщины воротникового пространства, копчико-теменного, бипариетального размера, окружности головки и живота, длины бедренной кости для оценки риска хромосомных аномалий.
Уже с 10 недели на УЗИ отображается третий желудочек, межполушарная борозда и сосудистые сплетения. В конце 12 недели визуализируется таламус.
Функции плода
Основные функции плода следующие:
- Формирование семян.
- Защита семян. Незрелый плод защищает семена от высыхания, различных механических повреждений и поедания животными. В незрелых плодах часто накапливаются кислые, вяжущие или даже ядовитые вещества, которые в созревших плодах исчезают. Невскрывающиеся плоды служат для защиты зрелых семен от поедания или преждевременного прорастания.
- распространение семян.
После оплодотворения яйцеклетки начинается образование зародыша, и у цветка начинается новая фаза развития, окончанием которой будет образование плода.
У ботаников есть разные точки зрения, что означает понятие плод.
С точки зрения одной группы ботаников настоящими плодами являются только те, которые образуются из завязи цветка. К таким, например, относятся томат, слива, вишня, коробочка мака и т.п. Если же в образовании плода принимают участие другие части цветка, такие плоды считают «ложными». Если придерживаться такой точки, то яблоко относится к «ложным» плодам, т.к. его образование происходит с участием цветочной трубки. Земляника, с такой точки зрения, — еще более «ложный» плод, т.к. вся мягкая и съедобная часть ягоды является разросшимся цветоложем.
Другая группа ботаников считает такое определение плода слишком узким и односторонним. По их мнению не только более правильно, но и намного удобнее считать плод результатом видоизменения всего цветка, а не только гинецея, хотя, без всяких сомнений, самую большую часть образует завязь плода.
Как правило, на ранних стадиях развития плода признаки цветка хорошо заметны, по мере развития плода они изменяются и сильно маскируются в зрелости. В строении зрелых плодов в основном сохраняются признаки только тех частей цветка, из которых они образуется. Первоначальные структуры, особенно у сочных плодов, сильно изменяются.
Бластопатии
Бластопатии, или бластозы, — патология бластоцисты, представляющей собой раннюю стадию развития зародыша млекопитающих, в том числе и человека.
В бластоцисте до имплантации известны патологические изменения в виде цитолиза, фрагментации ядер, гибели отдельных бластомеров, образования многоядерных клеток, а также пролиферативные изменения в виде размножения индифферентных клеток. Гибель зиготы чаще всего происходит еще до имплантации.
В имплантированной бластоцисте обнаруживают очаги некроза трофобласта или клеток на границе эмбрио- и трофобласта. До 17-го дня после оплодотворения могут быть следующие аномалии бластоцисты человека: от сутствие эмбриобласта, отсутствие хориальной полости, гипоплазия трофобласта, неправильная ориентация зародышевого диска при поверхностной имплантации. Насколько часто такие аномалии ведут к спонтанному аборту, определить трудно. В период бластогенеза допускают возможность слияния двух смежных зародышей.
Бластопатии изучены преимущественно у низших животных. Установлено, что под влиянием механических воздействий, ионизирующих излучений, химических раздражений, а возможно, и некоторых вирусов могут возникать тяжелые формы редких врожденных пороков; часто зародыш оказывается гипоплазированным. У человека возможна гибель зародыша вследствие нарушения процессов имплантации и нидации. В некоторых же случаях перечисленные вредные воздействия влияния на зародыш не оказывают. Имплантация бластоцисты в область передней стенки слизистой оболочки матки, по-видимому, чаще ведет к аномалиям зародыша.
Нидация, то есть погружение зародыша в толщу децидуальной оболочки, наступает тотчас после имплантации за счет гибели и последующего аутолиза этой оболочки в области имплантации. Слишком поверхностная, как и слишком глубокая нидация может повести к бластопатии и гибели зародыша.
Высокая резистентность бластоцисты по отношению к химическим воздействиям, возможно, объясняется тем, что питание зародыша в этот период не связано с кровообращением матери. Причины бластопатии у человека по большей части неизвестны; по-видимому, их могут вызывать те же вредности, которые вызывают гаметопатии.
Бластопатии могут проявляться: 1. Эктопической имплантацией, то есть внематочной беременностью, которая закономерно ведет к гибели зародыша и очень часто (в 70—80% случаев) сопровождается патологией бластоцисты, вызванной недостаточным кровоснабжением, а также механическими факторами; у выживших младенцев при внематочной беременности пороки развития обнаруживаются в 1/3 случаев. «Эктопическая имплантация» в полости матки также может повести к бластопатии, например, имплантация в шейке матки может привести к предлежанию плаценты. 2. Спонтанным абортом вследствие порочного развития зародыша, например, его аплазии («пустой плодный мешок»); последний может быть следствием и гаметопатии. Около 12% клинически распознанных беременностей кончаются спонтанным абортом. 3. Некоторыми редкими врожденными пороками развития: нарушениями оси тела, отсутствием частей тела и органов, крупными дизрафиями, двойниковыми уродствами — кефало-, торако-, ксифо-, ишиопагами, асимметрично соединенными близнецами, паразитическими торако- или ишиопагами, сиреномелией и циклопией (см. Пороки развития). Некоторые исследователи придерживаются взгляда о длительности бластогенеза в три недели, в таком случае к бластопатиям следует отнести и некоторые формы анэнцефалии и spina bifida. 4. Хромосомными болезнями, проявляющимися наличием двух или больше разных клонов клеток (мозаицизм); такой мозаицизм является следствием мутации не гамет, при к-рой все клетки зародыша (ребенка) имеют одинаковый кариотип, а ранних стадий дробления зиготы.
Беременность физиологическая
Как и в случае любой беременности, возникновение связано с процессом оплодотворения (зачатия), то есть слияния зрелой мужской половой клетки (или гаметы), называемой сперматозоидом и яйцеклетки — женской половой клетки (или гаметы). Таким образом, образовавшаяся по завершении процесса оплодотворения или слияния двух гамет общая клетка (зигота) является началом нового организма.
Продолжительность
Основная статья: Течение беременности у человека
Средняя продолжительность беременности от оплодотворения до родов составляет 38 недель (эмбриональный срок). Средняя продолжительность беременности от начала последней менструации до родов составляет 40 недель (акушерский срок). Использование акушерского срока более распространено в медицине, так как дата оплодотворения, как правило, трудно определима.
Датировка беременности в неделях и месяцах от даты последней менструации
Внутриутробное развитие человека принято разделять на периоды. Развитие эмбриона от оплодотворения яйцеклетки до начала имплантации (первая неделя развития) характеризуют как преимплантационный период (см. Зачатие у человека), последующее развитие относят к постимплантационному периоду. В преимплантационный период эмбрион не прикреплён к стенке матки матери, в течение первых 4 дней эмбрион движется от места оплодотворения (ампулярная часть маточной трубы) по фаллопиевой трубе в сторону матки, на 5-6 день развития эмбрион находится в матке женщины подготавливая себя к имплантации (см. Zona pellucida). Также принято выделять эмбриональный (первые 8 недель от оплодотворения) и фетальный (от 9 недели до родов) периоды развития. В течение эмбрионального периода происходит пространственная организация первичных структур (морфогенез), начальная дифференцировка клеток и закладка систем органов (органогенез). В течение фетального периода происходит развитие органов в рамках сформированных систем, в значительной степени происходит увеличение размеров плода.
Эмбриональный период
Начальные стадии эмбриогенеза человека.
Основная статья: Эмбриональный период
Эмбриональный период длится от момента оплодотворения до конца 8 недели эмбрионального срока (10 неделя акушерского срока). В течение эмбрионального периода происходит эмбриогенез человека, в частности, такие процессы, как оплодотворение, дробление (образование многоклеточности), имплантация (внедрение в матку), гаструляция (образование зародышевых листков), гистогенез (формирование тканей), органогенез (формирование органов), плацентация и прочие процессы. В течение эмбрионального периода зародыш увеличивается в размере с 0,1 мм (оплодотворённая яйцеклетка) до 3 см (без учёта плодных оболочек). Изначально зародыш не напоминает младенца и лишь постепенно он приобретает черты и строение, сходные с младенцем.
На последней неделе эмбрионального срока у эмбриона исчезают некоторые эмбриональные структуры (жаберные дуги и жаберные щели, хвост, уменьшается аллантоис).
Фетальный период
Основная статья: Фетальный период
Фетальный период длится начиная с 11 недели акушерского срока до родов. К началу фетального периода у плода сформированы все системы органов (развитие происходит в рамках сформированных систем), внешне плод напоминает младенца, происходит интенсивный рост плода и изменение пропорций тела.
Чувствительность эмбриона и плода к негативным воздействиям тем выше, чем меньше срок беременности. В течение эмбрионального периода риск спонтанного прерывания беременности приблизительно в 10 раз выше, чем в течение фетального периода.
Беременность женщины принято разделять на так называемые «триместры» (периоды по три месяца). Соответственно говорят о первом, втором и третьем триместрах беременности. Каждый из триместров характеризуется определёнными акушерскими особенностями и рисками.
Физиологические изменения системы мать — плод
Дополнительные сведения: Иммунобиология беременности
- функциональная система материнского организма, которая обеспечивает создание всех необходимых для правильного развития плода условий и
- функциональная система плода, ответственная в основном, за поддержание его нормального гомеостаза.
Главным связующим звеном между этими двумя функциональными системами на определённом этапе течения беременности становится плацента — таким образом, для защиты чужеродного (с точки зрения иммунной системы матери) плода формируется фето-плацентарный барьер. В связи с наличием тесной морфофункциональной связи между плодом и плацентой оба этих образования обычно описывают как единую фетоплацентарную систему.
Функциональное внутриутробное развитие плода
Внутриутробное развитие плода происходит последовательно на протяжении всей беременности. Первыми формирующимися структурами являются спинной и головной мозг, сердечно-сосудистая система и желудочно-кишечный тракт. К концу первого триместра беременности все жизненно-важные органы уже почти сформированы. Начинают формироваться конечности и ткани позвоночника. Развиваются пять мозговых отделов; функционируют сердце и основные кровеносные сосуды, устанавливается устойчивый сердечный ритм.
С 12 недели беременности эмбрион всё больше похож на младенца. Черты лица становятся более выдающимися, руки и ноги удлиняются. Голова на этом этапе развития составляет примерно половину размера эмбриона. Укрепляется костно-мышечный аппарат, костный мозг начинает выработку собственных эритроцитов. Постепенно развиваются лёгкие. Появляются отпечатки пальцев, но кожа ещё настолько тонка и прозрачна, что сквозь неё видны все сосуды.
В этот период с помощью ультразвуковой диагностики уже можно рассмотреть половую принадлежность малыша.
К концу второго триместра беременности женщина начинает ощущать движения плода.