Как протекает беременность при краевом предлежании плаценты?
Содержание:
Диагностика
После расспроса беременной врач в условиях женской консультации проводит внешнее акушерское обследование и направляет ее в специализированный стационар.
В больнице обязательно проводят ультразвуковое обследование. Эта методика позволяет безопасно и быстро диагностировать патологию, а также установить ее тип. УЗИ также эффективно в динамике, поскольку дает возможность следить за состоянием плода, его кровоснабжением и процессом миграции плаценты.
Вагинальное обследование на сегодняшний день рекомендовано проводить только в условиях операционной из-за риска развития осложнений. Оно позволяет непосредственно рассмотреть половые органы, обнаружить губчатую ткань плаценты и ее сосуды.
Причины предлежания плаценты
После оплодотворения яйцеклетка по фаллопиевым трубам спускается в маточную полость, «находит» наиболее благополучное для развития эмбриона место в эндометрии и имплантируется (внедряется) в него. Наиболее благоприятным для эмбриона является зона маточного дна, так как:
— это место наиболее просторное;
— оно лучше кровоснабжается, следовательно, эмбрион будет «правильно» питаться и дышать;
— мышцы маточного дна не склонны к сильным сокращениям, в отличие от таковых в нижнем маточном сегменте, поэтому угроза преждевременного отторжения плаценты и эмбриона минимальна.
Все причины нетипичного расположения плаценты условно разделяют на маточные и плодовые (эмбриональные).
1. Маточные причины предлежания плаценты.
Если, в силу патологических причин, слизистые дна матки расцениваются эмбрионом как «неподходящие», имплантация совершается в ином месте. Подобное происходит, если в эндометрии развивается дистрофический процесс на фоне хронического инфекционно-воспалительного процесса (эндометрит), истощения слизистых неоднократными родами и выскабливаниями.
Также среди маточных причин предлежания плаценты находятся:
— Миоматозные узлы в маточной полости, которые препятствуют правильной плацентации;
— Эндометриоз (аденомиоз). В зоне эндометриоидных гетеротопий слизистая значительно повреждается, поэтому не может удержать плодное яйцо.
— Рубцовая ткань. После оперативных вмешательств (кесарево сечение, миомэктомия и прочие) в матке формируется плотная, неэластичная рубцовая ткань. Она непригодна для внедрения эмбриона. Помимо этого, рубцы нередко деформируют маточную полость.
— Аномалии строения и пороки развития матки: седловидная, двурогая и так далее.
— Недоразвитая (инфантильная, гипопластическая) матка.
2. Плодовые причины предлежания плаценты.
Иногда причины предлежания детского места обусловлены тем, что хорион эмбриона обладает пониженными протеолитическими свойствами, то есть способностью глубоко внедряться в толщу слизистой при наличии атрофических изменений в вросинах. Поэтому для имплантации он выбирает такую область, где слизистая не такая «глубокая» — нижний маточный сегмент. Поскольку ворсины не способны проникать вовнутрь, они разрастаются на поверхности вширь, в таких ситуациях говорят, что хорион «ветвится». По мере роста беременности ветвящийся хорион способен подниматься наверх, то есть мигрировать.
Правильное формирование эмбриона и механизм его имплантации контролируется гормонами яичников. Гормональная дисфункция может спровоцировать нарушения строения хориона либо исказить процесс имплантации плодного яйца в эндометрии.
Многоплодная беременность также нередко становится причиной неправильной плацентации.
Так как наибольшая часть причин предлежания плаценты связана с гинекологическими недугами, операциями или предыдущими родами, патология чаще диагностируется у повторнобеременных, и только 1/3 всех зарегистрированных эпизодов предлежания отмечается у рожающих впервые.
С возрастом у каждой, даже самой здоровой, женщины в эндометрии происходят атрофические изменения, связанные как с «истощением» слизистых, так и с дефицитом эстрогенов. Поэтому шанс появления предлежания плаценты после 35-ти лет увеличивается, особенно если роды не первые.
Провоцирующими факторами могут быть:
- Физическая нагрузка,
- Влагалищное исследование;
- Половой акт;
- Тепловые процедуры (горячая ванна, сауна);
- Повышение внутрибрюшного давления при запоре, упорном кашле.
При полном предлежении плаценты кровотечение обычно бывает внезапным, без болевых ощущений и может быть очень обильным. В последние недели беременности кровотечения возникают более часто и все более интенсивные. Повторяющиеся кровотечения в большинстве случаев приводят канемии.
При неполном предлежании кровотечения могут начаться к концу беременности, иногда уже во время родов. Сила кровотечения зависит от величины предлежащей ткани плаценты. Чем больше плацентарной ткани предлежит, тем интенсивнее и раньше появляется кровотечение.
Предлежание плаценты – это серьезная патология беременности, очень часто она приводит к угрозе прерывания беременности и преждевременным родам. Так же предлежание плаценты часто сопровождается плодово-плацентарной недостаточностью, внутриутробной задержкой развития плода. При предлежании нередко формируется тазовое или неправильное положение плода (поперечное, косое).
Диагностировать данную патологию позволяет ультразвуковое исследование. При УЗИ устанавливается не только сам факт предлежания, но и вариант (полное, неполное), так же оценивается площадь участка предлежащей плаценты.
Лечение предлежания плаценты направлено на устранение кровотечения, коррекцию анемии и плодово-плацентарной недостаточности. В первой половине беременности вы можете находиться на амбулаторном наблюдении (в случаи отсутствия кровотечения). Вам необходимо исключить провоцирующие факторы (физическую нагрузку, половую жизнь и др.). После 24 недель вам показано стационарное лечение. Вы будете находиться в стационаре вплоть до самых родов (даже при отсутствии кровотечения). При необильных кровотечениях и вашем удовлетворительном состоянии вашу беременность будут сохранять до срока 37-38 недель. После этого срока вам показано родоразрешение (обычно это кесарево сечение).
При полном предлежении плаценты показано кесарево сечение, так как родится естественным путем ваш ребенок не сможет. При неполном предлежании кесарево сечение в плановом порядке выполняется при сопутствующих осложнениях: тазовое предлежание, неправильное положение плода (поперечное, косое), рубец на матке, многоплодная беременность, узкий таз и др).
Если перечисленные осложнения отсутствуют, и вас нет кровянистых выделений, то можно дождаться начала естественных родов. Если кровотечение все же началось, то понадобится выполнение кесарева сечения. При неполном предлежании плаценты часто в родах отмечается слабость родовой деятельности и гипоксия плода (кислородное голодание). Поэтому при естественных родах необходим постоянный мониторинг за состоянием плода и сократительной деятельностью матки.
Здоровья Вам и Вашему малышу, и легких Вам родов!
Читать еще:
Седьмой месяц беременностиКак выбрать роддом для безопасных родов?Шевеления плода — волнующие ощущенияОбезболивающие при беременности — что можно будущим мамам?
На эту тему можно еще почитать:
- Беременность, УЗИ, диагноз…
- Роды после кесарева — возможно ли это?
- Кесарево сечение — показания и желания.
- Роды при многоплодной беременности — сроки и другие особенности
- Девятый месяц беременности
Что такое предлежания плаценты при беременности
При беременности без отклонений плацента расположена по дну либо телу матки, по передней (иногда задней) стенке и переходит на боковые стенки. Среди патологических предлежаний плаценты часто встречается низкое предлежание плаценты, при таком предлежании плацента находится в 6 мм от внутреннего маточного зева.
Диагностируют такое отклонение чаще в первом триместре беременности при плановом УЗИ. К счастью, данное предлежание плаценты может быть не постоянным, а к концу беременности перейдет в физиологически нормальное предлежание плаценты.
Предлежание плаценты обусловлено вытягиванием и растяжением тканей матки, часто такой процесс называют «миграцией». При росте плода, ткани, расположенные в нижних отделах матки, растягиваются и перемещаются к верху. Вместе сними подтягивается плацента, что и приводит расположение плаценты в норму.
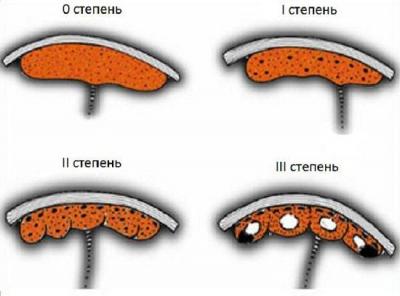
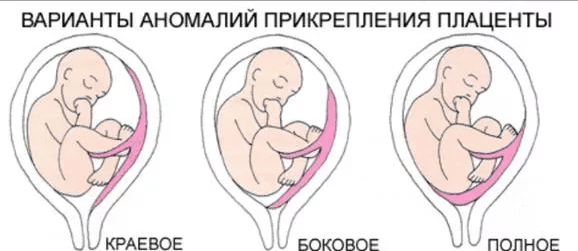
Выделяют еще неполное предлежание плаценты (лат. placenta praevia partialis), которое включает в себя несколько видов. Одним из видов неполного предлежания плаценты является краевое предлежание плаценты.
При данном предлежании плаценты отверстие матки на одну треть заслонено плацентарной тканью, а нижний край плаценты размещён на одном уроне с краем внутреннего зева.
Характерным признаком данного предлежания плаценты являются частые маточные кровопотери, а определяется оно при помощи ультразвуковой диагностики. Беременные женщины, имеющие такую патологию, обязательно должны быть под тщательным медицинским наблюдением и симптоматическим лечением. Пациенткам с неполным предлежанием плаценты показан приём железосодержащих препаратов, так как частые кровопотери могут привести к анемии и снижении уровня гемоглобина в крови.
Самое опасное прелдежание плаценты — это полное предлежание плаценты (placenta praevia totalis), такое предлежание плаценты является серьезной угрозой для родов. При полном предлежании плаценты происходит локальное закрытие внутреннего зева, во время влагалищного исследования всюду видна ткань плаценты, оболочки плода не пальпируются. Если при этом центр плаценты расположен над уровнем зева, такое предлежание плаценты определяется как центральное. На 38-й неделе, при центральном предлежании плаценты всегда проводится Кесарево сечение. Полное предлежание плаценты встречается примерно у 20-30% беременных, а частичное у 70-80% из количества всех диагностированных предлежаний плаценты.
Полное предлежание плаценты — прямое показание к госпитализации. Беременной должно быть обеспеченно круглосуточное наблюдение и осмотр.
Степень тяжести предлежания плаценты чаще всего определяют с помощью УЗИ.
Как рожать с предлежанием плаценты
Роды через естественные родовые пути с полным предлежанием плаценты невозможны. Но есть шанс доносить ребенка до 36-37 недель. Тактика зависит от срока гестации, состояния беременной и наличия кровянистых выделений.
Во 2 триместре, если выделений крови нет, требуется регулярное наблюдение в женской консультации, контроль коагулограммы. В 3 триместре нужна плановая госпитализация в 32-34 недели для наблюдения и пролонгирования вынашивания.
При наличии угрозы прерывания проводится токолитическая терапия, коррекция гемостаза.
Применяются следующие препараты:
- магния сульфат, бэта-адреномиметики – для снятия тонуса матки;
- спазмолитики;
- пентоксифиллин, дипиридамол – в качестве дезагрегантов;
- свежезамороженная плазма – для улучшения свертывания крови;
- препараты железа – для коррекции анемии.
36-37 недель — это максимальный срок для планового родоразрешения. Если возникает массивная потеря крови, необходима экстренная госпитализация в роддом. В этом случае вне зависимости от срока проводят кесарево сечение.
Операция имеет свои особенности. При смещении части плаценты на переднюю стенку разрез на матке производят корпорпально, чтобы избежать усиления кровопотери. Иногда во время кесарева обнаруживают, что плацента плотно прикреплена. Реже наблюдается истинное приращение. В первом случае возможно отделение плаценты рукой, а приращение разъединить невозможно. Поэтому женщине проводят экстирпацию матки с сохранением придатков.
В некоторых больницах высокого уровня, где есть сосудистые хирурги, после извлечения плода при кесаревом сечении можно выполнить эмболизацию маточных артерий. Это позволит снизить риск кровопотери и легче отделить плаценту.
Полное предлежание – это патология женщин, часто прибегающих к абортам. Поэтому снизить риск можно, если реже прибегать к такой манипуляции, планировать свои беременности и использовать презерватив для защиты от инфекции.
Предлежание плаценты при беременности
Предлежание плаценты бывает центральное или полное, боковое и краевое.
Низкое предлежание плаценты при беременности
Плацента, или иными словами детское место, представляет собой утолщенную оболочку, которая образуется в матке сразу после прикрепления оплодотворенной яйцеклетки. Её предназначение – защищать малыша в ходе всей беременности. Благодаря плаценте, ребенок получает кислород, питание, а также защиту от негативных воздействий, в виде инфекций матери и токсичных веществ.
На развитие малыша важное влияние оказывает правильное расположение плаценты. Нормальное должно быть больше 6 сантиметров от внутреннего зева, в этом случае кровоток благоприятно влияет на формирование и кровоснабжение плаценты
Если она расположена менее чем на 6 см от выхода матки и перекрывает зев, врачом ставится диагноз «Низкое предлежание плаценты». Если патология была выявлена в 20 недель, на плановом УЗИ, существуют большие шансы, что к концу беременности положение дел изменится, и такая проблема как низкая плацентация рассосется сама собой.
По мере того, как матка растет, растягивается, её мышца смещается кверху вместе с плацентой, (это явление врачи называют миграцией плаценты) и тогда диагноз снимают. Это самый безобидный вид предлежания плаценты, при котором женщина в большинстве случаев не испытывает никаких симптомов, и выявляется неожиданно при запланированном скрининге. Но наблюдение акушера-гинеколога, все же необходимо.
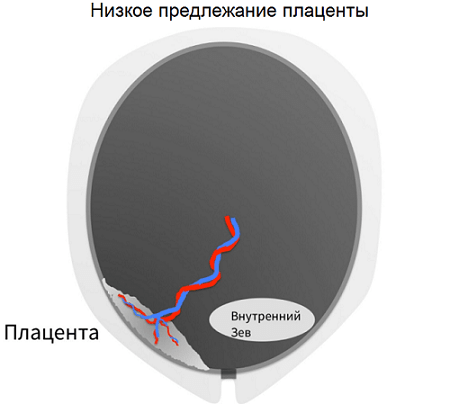
Иногда низкое предлежание плаценты сохраняется до конца беременности, в таких случаях нужно прислушиваться к врачам, они обращают внимание на положение малыша в утробе и исходя из этого решают, дадут ли женщине родить естественным путём или нет
Расположение плаценты: норма и патология
Со стороны матки в месте прикрепления плаценты имеется утолщение внутренней оболочки. В ней образуются углубления, которые образуют межворсинчатое пространство. Некоторые ворсины плаценты срастаются с материнскими тканями (они называются якорными), остальные же погружены в материнскую кровь, заполняющую межворсинчатое пространство. К перегородкам межворсинчатых пространств и крепятся якорные ворсины плаценты, в толще перегородок проходят сосуды, которые несут артериальную материнскую кровь, насыщенную кислородом и питательными веществами.
Ворсины плаценты выделяют специальные вещества — ферменты, которые «расплавляют» мелкие артериальные сосуды, несущие материнскую кровь, в результате чего кровь из них изливается в межворсинчатое пространство. Именно здесь и происходит обмен между кровью плода и матери: с помощью сложных механизмов в кровь плода поступают кислород и питательные вещества, а в кровь матери — продукты обмена плода. Соединение плода с плацентой осуществляется при помощи пуповины. Один ее конец прикрепляется к пупочной области плода, другой — к плаценте. Внутри пуповины проходят две артерии и вена, несущие кровь соответственно от плода к плаценте и обратно. По вене пуповины к плоду течет богатая кислородом и питательными веществами кровь, а по артериям течет венозная кровь от плода, содержащая углекислоту и продукты обмена веществ.
В норме плацента располагается ближе к дну матки по передней или, реже, задней ее стенке. Это обусловлено более благоприятными условиями для развития плодного яйца в этой области. Механизм выбора места прикрепления плодного яйца до конца не ясен: существует мнение, что в выборе места играет роль сила гравитации — например, если женщина спит на правом боку, то яйцо прикрепляется к правой стенке матки. Но это лишь одна из теорий. Однозначно можно сказать лишь то, что плодное яйцо не прикрепляется в неблагоприятные для этого места, например в места расположения миоматозных узлов или в места повреждения внутренней оболочки матки в результате предыдущих выскабливаний. Поэтому встречаются и другие варианты расположения плаценты, при которых плацента формируется ближе к нижней части матки. Выделяют низкое расположение плаценты и предлежание плаценты.
О низком расположении плаценты говорят, когда нижний край ее находится на расстоянии не более 6 см от внутреннего зева шейки матки. Диагноз этот устанавливается, как правило, во время УЗИ. Причем во втором триместре беременности частота данной патологии примерно в 10 раз выше, чем в третьем триместре. Объяснить это довольно просто. Условно данное явление называют «миграцией» плаценты. На самом же деле происходит следующее: ткани нижней части матки, очень эластичные, с увеличением срока беременности подвергаются значительному растяжению и вытягиваются вверх. В результате этого нижний край плаценты как бы перемещается кверху, и в результате расположение плаценты становится нормальным.
Предлежание плаценты — более серьезный диагноз. На латинском языке это состояние называется placenta praevia. «Pre via» в дословном переводе означает перед жизнью. Иначе говоря, термин «предлежание плаценты» означает, что плацента находится на пути появления новой жизни.
Предлежание плаценты бывает полное или центральное, когда вся плацента располагается в нижней части матки и полностью перекрывает внутренний зев шейки матки. Кроме того, встречается частичное предлежание плаценты. К нему относится краевое и боковое предлежание. О боковом предлежании плаценты говорят, когда до 2/3 выходного отверстия матки закрыты тканью плаценты. При краевом предлежании плаценты закрыто не более l/3 отверстия.